описание, причины, виды и особенности лечения
Гнойное воспаление – это достаточно актуальная тема для обсуждения, так как в последнее время все больше людей стало обращаться к врачам с подобными проблемами. Причинами столь резкого ухудшения состояния здоровья населения могут быть разные факторы. О них и о многом другом мы и хотим поговорить в нашей статье. Собранная информация направлена на помощь пострадавшим от подобного заболевания.
Что такое воспаление
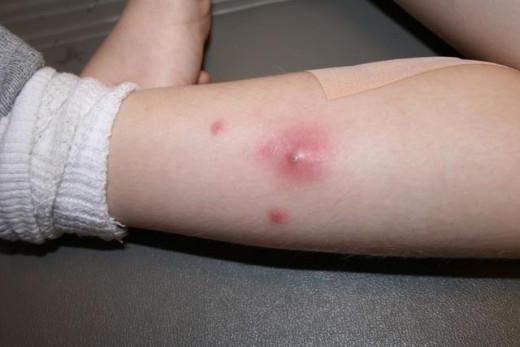 Гнойное воспаление – это одна из форм заболевания, и прежде чем начать разбираться с его видами, нам необходимо понять, что оно собой представляет. Еще древние врачеватели определили, что это защитная реакция тела человека на раздражитель. В роли раздражителя может выступать как вирус, так и заноза. Есть множество терминов, характеризующих этот процесс, но самым основным является фагоцитоз, о котором говорил знаменитый Мечников, то есть процесс уничтожения раздражающего агента внутри клетки.
Гнойное воспаление – это одна из форм заболевания, и прежде чем начать разбираться с его видами, нам необходимо понять, что оно собой представляет. Еще древние врачеватели определили, что это защитная реакция тела человека на раздражитель. В роли раздражителя может выступать как вирус, так и заноза. Есть множество терминов, характеризующих этот процесс, но самым основным является фагоцитоз, о котором говорил знаменитый Мечников, то есть процесс уничтожения раздражающего агента внутри клетки.Причины гнойного воспаления
 В медицине известно несколько возможных причин, когда начинается гниение. Среди самых распространенных вариантов можно назвать:
В медицине известно несколько возможных причин, когда начинается гниение. Среди самых распространенных вариантов можно назвать:- попадание инфекций и их токсина в организм человека;
- последствия воздействия внешних факторов, таких как ожоги, облучения, обморожения;
- последствия ушибов или другого рода ранений;
- попадание химических раздражителей;
- внутренние процессы в организме, вроде некроза ткани или отложения солей.
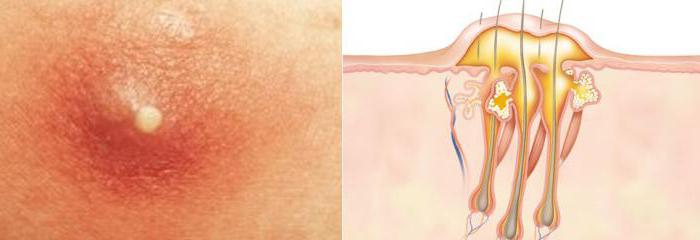
Что происходит в тот момент, когда начинается гнойное воспаление тканей? Чтобы понять суть, возьмем самый простой пример: попадание занозы. Когда она только попала в кожу, то вытащить ее бывает абсолютно невозможно, но же через некоторое время мы легко можем извлечь ее из кожи вместе с гноем, который успевает за это время собраться. Что же произошло, и почему собрался гной, как началось гнойное воспаление? Попавшая в кожу заноза воспринимается организмом как чужеродное тело и угроза. Как реагирует тело? Оно увеличивает приток крови на пораженном участке, кровь приносит с собой много полезных элементов, которые работают как часы, и каждый из них выполняет свою задачу:
- тромбоцит склеивается с себе подобными и формирует, таким образом, защитный слой на ране;
- эритроцит снабжает пораженный участок кожи или органа кислородом;
- плазма приносит питательные элементы для скорейшего заживления раны;
- белые тельца (лейкоциты) вступают в бой с непосредственно инородным телом.
Откуда же берется гной? Дело в том, что в процессе борьбы белые тельца крови погибают, их роль состоит в том, чтобы обхватив инородное тело, поглотить его и разрушить. Но, разрушая врага, лейкоцит разрушается и сам, приобретая при этом желтоватый цвет, это и есть гной. Если в процессе борьбы с раздражителем происходит отмирание неких частей кожи или органа, то лейкоцит также обхватывает отмершие части, чтобы не дать им развить процесс в организме. Таким образом, лейкоциты прокладывают гною выход наверх. Если у вас есть боли при надавливании на гнойное воспаление, значит, здесь были задеты нервные окончания, которых огромное множество в организме. В таком случае нужно внимательно исследовать пораженный участок, чтобы не получить осложнение.
Формы воспаления
 Учитывая, где начался процесс, и насколько силен или слаб иммунитет человека, мы можем выделить такие формы гнойного воспаления:
Учитывая, где начался процесс, и насколько силен или слаб иммунитет человека, мы можем выделить такие формы гнойного воспаления:- Абсцесс — так называют гнойное образование, которое образуется в ткани, при этом оно выделено в отдельную капсулу. Образование абсцесса указывает на хороший иммунитет человека. Вокруг него сразу начинает образовываться защитная корочка, не позволяющая распространяться инфекции. Часто так характеризуется гнойное воспаление зуба.
- Флегмона — характеризуется более рыхлой консистенцией образования, которое чаще всего возникает в пространстве между мышцами. Она является показателем, что у человека не очень хороший иммунитет. Чаще всего пациента помещают в больницу для решения проблемы.
- Эмпиема — это сбор гноя в органах с полой структурой. В данном случае границами гнойника является естественная ткань органа.
Течение гнойного воспаления
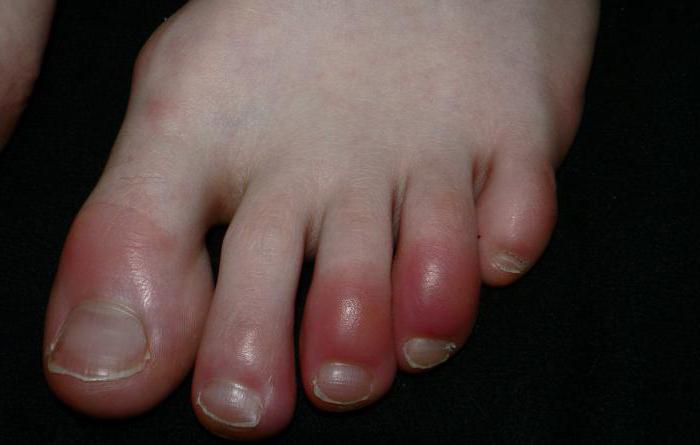 Такого рода воспаление бывает двух видов: острое и хроническое. Острое гнойное воспаление распространяется довольно быстро, и вскоре мы можем наблюдать выплеск экссудата наружу, либо на поверхность кожи, либо в соседнюю полость органа. Большое количество гноя может привести к интоксикации организма, и, как следствие, к его истощению. Хроническое гнойное воспаление изменяет состав клетки, и в его составе начинают появляться лимфоциты и микрофаги. Также для этой формы характерны образования рубцов и затвердений, но все это возможно лишь при неправильном решении.
Такого рода воспаление бывает двух видов: острое и хроническое. Острое гнойное воспаление распространяется довольно быстро, и вскоре мы можем наблюдать выплеск экссудата наружу, либо на поверхность кожи, либо в соседнюю полость органа. Большое количество гноя может привести к интоксикации организма, и, как следствие, к его истощению. Хроническое гнойное воспаление изменяет состав клетки, и в его составе начинают появляться лимфоциты и микрофаги. Также для этой формы характерны образования рубцов и затвердений, но все это возможно лишь при неправильном решении.Исход болезни
 Конечно, исход болезни, как и любого другого заболевания, зависит от правильности лечения и характера раны. Чего стоит опасаться прежде всего?
Конечно, исход болезни, как и любого другого заболевания, зависит от правильности лечения и характера раны. Чего стоит опасаться прежде всего?- Рубцы. Редко кого украшают рубцы после неудачной борьбы с воспалением.
- Кровотечение. Если болезнь дошла до лимфатических узлов, то может быть именно такой вариант исхода.
- Гангрена. Это один из самых страшных вариантов, начинается отмирание тканей, то есть некроз.
Гнойное воспаление кожи
 Чаще всего мы все сталкиваемся именно с таким видом воспаления. В каких вариантах мы можем увидеть его?
Чаще всего мы все сталкиваемся именно с таким видом воспаления. В каких вариантах мы можем увидеть его?- Пиодермия — появляется вследствие неправильного обращения с укусами насекомых, маленьких разрезов кожи и т. д. На коже выглядит как маленькие пузырьки вокруг ранки.
- Фолликул — в данном случае под угрозой оказывается волосяной мешок, он начинает гноиться.
- Фурункул — это расплавление волосяного фолликула. Опасным фактором является то, что он очень легко перерастает в заболевание фурункулез, когда наблюдается уже много таких образований.
- Карбункул — также гнойник на коже, но большого размера, обычно лечат с применением хирургических методов, после чего остается большая пустая полость в коже, потом на месте раны появляются рубцы.
- Гидраденит — гнойное образование в области паха или подмышки в месте, где находятся сальные железы.
Осложнения
 То, чем закончится процесс гниения, зависит от нескольких важных факторов:
То, чем закончится процесс гниения, зависит от нескольких важных факторов:- степень агрессии раздражающего элемента;
- глубина проникновения заражения;
- качество иммунитета пострадавшего.
После того как лечение закончилось и полость с гноем опустошилась, на ее месте остается мягкая ткань, которая потом сменяется свежей кожей, но возможно появление рубцов. Если лечение не было проведено правильно, то может начаться процесс осложнения, который не очень хорошо отражается на состоянии человека:
- гной может распространиться на другие ткани и органы;
- в процессе гниения инфекция может попасть в кровеносный поток, и, как следствие, может начаться сепсис, кровотечение и тромбоз;
- отмирание кожных покровов и тканей органов;
- ослабление иммунитета и общего состояния организма человека, что может привести к недоразвитости органов.
Лечение
В зависимости о тяжести заболевания, происходит и лечение. Допускается как лечение в домашних условиях, так и хирургическое вмешательство, а также лечение в стационаре.
Рассмотрим варианты возможного лечения:
- при абсцессе человеку делают надрез и промывают полость, где был гной, закрывают рану от воздействия окружающей среды;
- при флегмоне необходимо применение лекарственных препаратов после вскрытия гнойников и глубокой очистки;
- при эпиеме необходимо хирургическое вмешательство, когда ткань органа вскрывается, удаляется гной, чистится полость, затем проводится усиленное лечение, направленное на поднятие иммунитета и заживление раны.
Важно знать, что при лечении разного рода гнойников необходимо избегать контакта с водой, нельзя делать никаких компрессов или массажей, чтобы не спровоцировать распространение инфекции. Кожу нужно обрабатывать специальными средствами с той же целью. Зеленка и йод – самые частые спиртовые растворы, которые используют для этой цели.
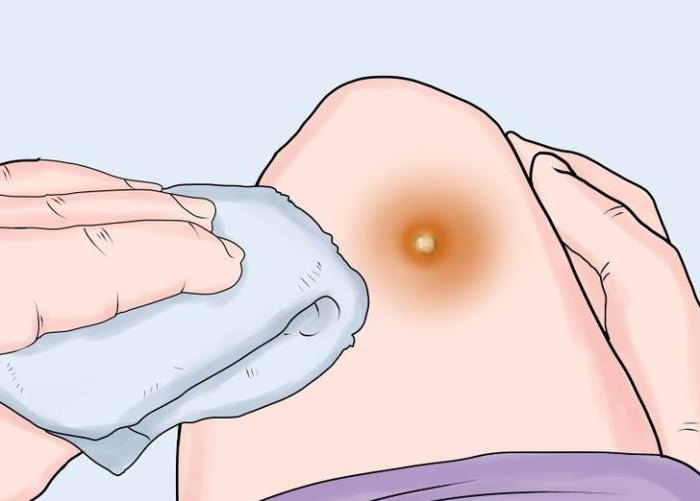
Если вы столкнулись с элементарной занозой, то, конечно, с ней можно справиться и в домашних условиях, но при этом также нужно быть очень осторожными. Перед извлечением занозы нужно тщательно обработать как пораженный участок кожи, так и инструмент, которым вы будете ее извлекать. После извлечения нужно сразу обработать кожу спиртом и заклеить рану пластырем до заживления или образования защитной корочки.
Антибиотики
Применение антибиотиков допускается только под строгим наблюдением лечащего врача. Не допускается самолечение, так как это может значительно ухудшить состояние больного. Прежде чем начать принимать лекарство, нужно определить чувствительность человека к его компонентам. Конечно, не рекомендуется применять антибиотики, если в них нет острой необходимости. Важно помнить, что применение антибиотиков, особенно бесконтрольное, может навредить нормальной работе организма. После того как у вас появилось подозрение на наличие гнойного воспаления, срочно обратитесь к специалисту за помощью. Если же вы перенесли хирургическое вмешательство и остались рубцы, то современная пластическая хирургия может исправить любые недостатки.
Гной — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 1 февраля 2018; проверки требуют 11 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 1 февраля 2018; проверки требуют 11 правок.
Гной (гнойный экссудат) — мутный экссудат, возникающий в результате гнойного или серозно-гнойного воспаления тканей. Процесс образования гноя называют нагноением. Гнойное поражение костей называется остеомиелит. Гной состоит из:
- гнойной «сыворотки», содержащей растворённые в ней альбумины, глобулины, протеолитические, гликолитические и липолитические ферменты микробного или лейкоцитарного происхождения, холестерин, лецитин, жиры, примесь ДНК;
- тканевого детрита;
- клеток, главным образом живых или дегенерированных микроорганизмов и нейтрофильных лейкоцитов (гнойные тельца, шарики, клетки). В особых случаях в гное преобладают эозинофилы или мононуклеары.
Цвет гноя часто жёлтый, желто-зелёный, но может быть голубоватым, ярко-зелёным, грязно-серым. Окраска обусловлена причиной, приведшей к его образованию. Консистенция свежего гноя жидкая, со временем она густеет. Запах обычно несильный, специфический, но при гнилостном (ихорозном, путридном) воспалении он приобретает зловонный характер. Цвет, консистенция и запах гноя очень изменчивы, зависят от локализации, поражённых тканей, сообщения с полыми органами, возбудителя.
Абсцесс селезёнки. При разрезе удалённого органа наблюдается обильное выделение гноя из полости абсцессаВ гное почти всегда обнаруживают микроорганизмы, которые и являются причиной нагноения. Нагноение чаще вызывают гноеродные (пиогенные, производящие гной) бактерии (стафилококки, стрептококки, гонококки, менингококки, кишечная палочка, протей, клебсиеллы, псевдомонады, а также гнилостные анаэробные клостридии Cl. perfringens, Cl. sporogenes, Cl. putrificum и др.). Вместе с тем нагноение вызывают и другие микробы, например, сальмонеллы, шигеллы, бруцеллы, пневмококки, микобактерии, кандиды, актиномицеты. Иногда в гное микроорганизмов не обнаруживается, что может быть связано с лизисом бактерий или немикробной этиологией воспаления.
Стафилококковый гной густой, бело-жёлтый или жёлтый, сливкообразной или сметанообразной консистенции, со специфическим кисловатым запахом. Стрептококковый гной обычно неприятного запаха, жидкой консистенции, серовато-жёлтый или серовато-бурый, с примесью небольшого количества мёртвых тканей, прожилок крови или отдельных хлопьев фибрина. Гной при внедрении кишечной палочки жидкий, зловонный, коричневого цвета. Гной при туберкулёзном абцессе жидкий, содержит хлопья и творожистые массы.
Гной, как и все экссудаты, подлежит обязательному микробиологическому исследованию. При закрытых нагноениях его надо забирать пункцией, до вскрытия очага, при открытых процессах — из глубины очага. Исследования гноя следует проводить сразу же после забора во избежание лизиса бактерий. Препараты из гноя исследуют микроскопически после окраски их по Граму или специальными методами. Посев производят количественным способом на простой и кровяной агары, реже на специальные среды (ЖСА, Левина, с фурагином и др.).
Гнойные раны требуют специфического лечения, в частности, во избежание сепсиса (заражения крови), вызываемого анаэробными или аэробными бактериями. Необходим свободный отток гноя из очага инфекции или его удаление (например, хирургическим путём).
- ↑ Тимофеев С.В. Общая хирургия животных. — М., 2007. — 688 с.
40. Гнойное воспаление. Виды, исходы, последствия.
Характеризуется образованием серозно-клеточного экссудата c преобладанием лсйкоцитов (нейтрофилов). Распадающиеся в тканях нейтрофилы (в состоянии дистрофии и некроза) называются гнойными тельцами. Серозный экссудат (гнойная сыворотка) и гнойные тельца образуют гнойный экссудат. Гнойный экссудат и омертвевшая расплавленная местная ткань формируют гной.Причины: гноеродные микроорганизмы (стафилококки, стpeптококки, сине-гнойная палочка, бактерии бруцеллеза и сапа, микобактерии тyберкулеза, актиномицеты и др.), рaзличныe паразиты и раздрaжающие химические вещества (скипидaр, бензин и др. -асептическое гнойное воспаление).
Патогенез. Связан он с повреждающим действием гноеродных факторов на нервно-сосудистый аппарат и физико-химические параметры в очаге воспаления, вызывающим нарушение состава крови, повышение порозности сосудов микроциркуляторного русла и активнyю эмиграцию лейкоцитов, образование гнойного экссудата. Лейкоциты, a также лимфоциты, макрофаги выделяют активные кинины, антибактериальные и антитоксические соединения (опсонины, агглютинины, преципитины и другие антитела). Экссудат содержит повышенное количество белков и феpментов (протеазы, липазы, амилазы и др.), которые наряду c фагоцитозом (лейкоцитами c образованием гнойных телец, макрофагами) вызывают лизистка ней и образование гноя.
B зависимости от локализации гнойного воспаления различают: абсцесс, эмпиему, флегмону. Скопление гноя под эпидермисом называется пустулой (гнойничком), гнойное воспаление волосяной луковицы, сальной железы c прилегающими тканями — фурункулом). Течение гнойного воспаления может быть острым и хроническим.
Абсцесс или нарыв, гнойник, — очаговое гнойное воспаление c образованием полости, заполненной гноем. Макроскопически абсцесс имеет вид воспаленного очага округлой формы размером от едва заметного субмилиарного образования до обширного (15-20 см и более в диаметре). При остром гнойном воспалении он имеет плотную консистенцию c напряженной поверхностью или небольшим зыблением (флуктуацией) в центре. При хроническом течении вокруг гнойника образуется соединительнотканная капсула, формируется инкапсулированный абсцесс. При вскрытии абсцесса обнарyживают нерезко ограниченную полость c гноeм и окружающую гной воспaленную ткань c неправильными очертаниями (гноеродную оболочку) тeмно-красного, красновато-желтого или серо-беловатого цвета диаметром от 0,5 мм до 1-2 см. По консистенции гной бывает густой, c большим количеством гнойных телец, сметанообразный (доброкачественный) или имеет вид мутной водянистой жидкости c незначительным содержанием гнойных телец (злокачественный). Цвет гноя беловато-желтоватый (за счет лейкоцитов в состоянии белково-жировой дистрофии), при наличии примeси крови — красноватый. Бактерии синегнойной палочки придают гною желто-зеленый цвет. Вокруг абсцесса могут быть свищевые ходы, или фистулы, c затеками гноя в нижележащую рыxлую соединительную ткань, a такжe вновь образованные гнойники на некотором отдалении от первичного гнойного очага (натечный абсцесс, или натечник). C помощью свищевых ходов гнойники вскрываются через кожные покровы наружу или в близлежащие полости тела c распространением гнойного воспалительного процесса на другие органы и ткани.
Микроскопически острое гнойное воспaлениe характеризуется наличием в воспаленных очагах гиперемированных сосудов и гнойных инфильтратов, большего или меньшего количества лейкоцитов c превращением их в гнойные тельца (в состоянии белково-жировой дистрофии и некроза), молодых клеток сoeдинитeльной ткани, дистрофически и некротически измененных клеточных и тканевых элементов органа. При хроническом воспалении из клеточных элементов окружающей соединительной ткани развивается грануляционная ткань c большим количеством капилляров и усиленной эмиграцией лейкоцитов. Из грануляционной ткани на гpанице со здоровой образуется волокнистая соединительнотканная оболочка (пиогенная мембрана), непрерывно выделяющая внутрь абсцесса лейкоциты, превращающиеся в гнойные тельца.
Эмпиема — скопление гноя в естественной полости организма (перикардиальной, плевральной, брюшинной, суставной и т.д.) в результате гнойного воспаления ее серозных оболочек (гнойные перикардит, плеврит, перитонит, артрит и т.д.). Макроскопически в полости обнаруживают разной консистенции гной. При этом серозные оболочки неравномерно покрасневшие, тусклые, набухшие, изъязвленные, c точечными и пятнистыми, иногда полосчатыми кровоизлияниями и гнойной массой на поверхности. Микроскопически отмечают полнокровие сосудов серозной оболочки; экссудацию и эмиграцию лейкоцитов и диапедез эритроцитов; расслоение соединительнотканных волокон гнойным экссудатом; наличие инфильтратов, состоящих из гнойных телец, гистиоцитов и макрофагов, отдельных лимфоцитов; слушенные клетки мезотелия.
Флегмона – острое разлитое (диффузное) гнойное воспаление, при котором гнойный экссудат распространяется между тканевыми элементами. Флегмона развивается и органах c рыхлой соединительной тканью (в подкожной клетчатке, межмышечной ткани, под капсулой и в строме органов, слизистых оболочках). Макроскопически флегмона имеет вид разлитой, не имеющей четких границ припухлости тестоватой или плотной консистенции синюшно-красного цвета. C поверхности разреза мягкой флегмоны стекает мутная гноевидная жидкость: твердая флегмона имеет в воспаленной’ ткани очаги некроза. Мертвые ткани постепенно отторгаются.
Микроскопически отмечают воспалительную гиперемию, скопление гнойного экссудата между раздвинутыми тканевыми элементами, более или менее выраженный (частичный) некроз клеток и распад соединительнотканных и мышечных волокон (ценкеровский некроз скелетных мышц), нередко эритродиапедезc распадом эритроцитов и образованием кровяных пигментов.
Значение и исход. Определяются этиологией, характером и распространенностью процесса, местом его развития, состоянием реактивности организма. Защитно-приспособительная реакция, связанная c фагоцитозом, при гнойном воспалении проявляется в нарушенном виде: хотя и происходит биологическое очищение раны от мертвых тканей и при благоприятных условиях c отторжением гноя ускоряется заживление раны, наступает полная или неполная регенерация.
Если этиологический фактор не уничтожается и в тканях сохраняется гной, то возможна его инкапсуляция c превращением гноя в сухую творожистую массу. B то же время гнойное воспаление жизненно важных органов представляет большую опасность для организма. Инфекционное гнойное воспаление, особенно флегмона, может вызвать разъедание сосудов, занос с током лимфы и крови гнойных элементов и микроорганизмов и другие органы c развитием в них новых гнойников (лимфогенные или гематогенные метастазы) или сепсиса (септикопиемии). Иммунодефицитное состояние, некомпенсированная бактериемия и продукты распада в очагах гнойного воспaления (аутоинтоксикация) приводят к смертельному исходу.
первые признаки, описание с фото, лечение и профилактика
Абсцесс в переводе с латинского означает «гнойник». В медицине под этим термином понимают ограниченное скопление гнойного экссудата в тканях и органах. Гнойное воспаление может возникнуть в любом месте. Абсцесс мягких тканей – это пространство, заполненное гнойным экссудатом и расположенное под кожей в жировой клетчатке или мышцах. Заболевание характеризуется отеком, покраснением и болезненностью кожи.
Понятие абсцесса
Абсцесс, или нарыв – гнойно-воспалительное заболевание, характеризующееся биологической деструкцией ткани и образованием в ней гнойной полости. Гнойно-воспалительное заболевание может возникать как самостоятельное или быть осложнением каких-либо патологий.
Нарыв может возникнуть в мышцах, подкожной клетчатки, костях, органах или между ними. В зависимости от локализации выделяют паратонзиллярный, заглоточный, аппендикулярный, абсцесс мягких тканей и пр. Чаще инфекция является экзогенной (возбудитель проникает извне), но бывают случаи эндогенной инфекции. Возбудитель может попасть как из близлежащих, так и отдаленных органов.
Абсцесс мягких тканей
Заболевание является довольно распространенным. По некоторым данным ежегодно с подобной проблемой обращаются за медицинской помощью около 14 миллионов пациентов.
Основное отличие абсцесса мягких тканей (фото представлено ниже) – наличие капсулы (пиогенной мембраны). Такие капсулы присущи гнойникам любой локализации даже для тех, которые появляются во внутренних органах. Пиогенная мембрана нарывов мягких тканей выполняет очень важную роль – препятствует распространению гнойно-воспалительного процесса на близлежащие анатомические структуры. Однако избыточное количество экссудата может привести к истончению капсулы с последующим ее разрывом и выходом гнойного содержимого в окружающие пространства.
Еще одним плюсом гнойников мягких тканей является их локализация. Нарывы находятся на поверхности, что способствует наиболее точному диагностированию с назначением адекватной терапии.
По МКБ-10 абсцесс мягких тканей имеет код L02. Туда также включены фурункулы и фурункулезы. Международные стандарты относят заболевание к инфекциям мягких тканей и кожи.
Абсцесс и инфильтрат – в чем разница?
При травмировании кожного покрова вследствие хирургических операций или при воспалительных патологиях возникают осложнения. В организм проникает инфекция и образуется абсцесс и инфильтрат. Последний – это скопление в ткани клеточных элементов с примесью крови и лимфы.
Несмотря на общую этиологию и патологическую анатомию – это два разных патологических процесса. Абсцесс мягких тканей от инфильтрата отличается следующим:
- Наличие жидкости в замкнутой полости. При абсцессе жидкость – гнойный экссудат, при инфильтрате вообще нет полости, ткань пропитана продуктами распада воспалительного процесса.
- Инфильтрат может возникнуть из опухолевых клеток, а абсцесс вызывается только патогенными микроорганизмами.
- Инфильтрат может привести к образованию абсцесса, а вот наоборот не бывает.
Классификация абсцессов
Гнойники мягких тканей классифицируют по-разному. Основной считается этиотропная систематизация:
- Простые – мономикробные с локализованными клиническими данными. Основные возбудители – стафилококк (чаще золотистый) и бета-гемолитический стрептококк. Чаще всего они небольших размеров, расположены на поверхности и легко поддаются лечению
- Сложные – могут быть моно- или полимикробными. Возбудителем выступает стафилококк в ассоциации с кишечной палочкой, протеем и прочими микроорганизмами, в основном анаэробными. Сложные проникают глубоко в ткани, фолликулы. По МКБ-10 абсцесс мягких тканей и фурункулы объединены в одну категорию и имеют общий код.
Классификация по характеру течения:
- Острый, характеризуется небольшим очагом воспаления и однослойной капсулой. На ранних стадиях воспаления стенки капсулы покрыты гнойно-фиброзными наложениями и частицами расплавленной ткани.
- Хронический абсцесс отличается тяжелым течением с обширной общетоксической симптоматикой. Образуется двухслойная пиогенная мембрана. Внутренний слой состоит из грануляций и обращен в полость, наружный состоит из зрелой соединительной ткани.
В отдельные группы выделяют следующие абсцессы:
- Холодный – скопление гноя в небольшой ограниченной полости, без каких-либо проявлений воспалительного процесса (покраснение, болезненность, повышение температуры). Такая инфекция является эндогенной и наблюдается при туберкулезе или актиномикозе.
- Натечный абсцесс протекает практически бессимптомно. Развиваться может в течение нескольких месяцев без признаков, характерных для воспалительного процесса. Опасность заключается в том, что люди не придают такому гнойнику значения и не занимаются терапией. А тем временем он переходит в хроническую форму.
Причины возникновения подкожного абсцесса

Главная причина формирования абсцесса – попадание в организм патогенной микрофлоры. Чаще всего возбудителем инфекции является стафилококк, но посевы определяют наличие и других микроорганизмов:
- Эпидермальный, гемолитический, золотистый стафилококк.
- Стафилококки, чаще всего определяется бета-гемолитические, встречаются и пневмококковые. Последние характерны при осложненных эндогенных абсцессах.
- Грамотрицательные бактерии: кишечная палочка.
- Протей. Среда обитания данного вида энтеробактерий – почва и вода. В организм патоген попадает, как правило, через грязный водоем.
- Синегнойная палочка отличается высокой антибиотикорезистентностью. Является возбудителем нозокомиальных (внутрибольничных) инфекций.
- Клебсиеллы встречаются на коже, слизистых. Толчок к их биологической активности дает ослабленная иммунная система.
- Шигелы. Бактерионоситель и источник инфекции – больной человек.
- Палочка Коха.
Можно определить возбудителя абсцесса мягких тканей по гнойному содержимому, точнее по его характеру (запах, цвет). Опытные врачи по таким характеристикам ставят предварительный диагноз.
- Для гнилостной микрофлоры (кишечная палочка) характерны серый цвет и зловонный запах.
- Если возбудитель стафилококк – желто-зеленый гнойный экссудат.
- Сладковатый запах и сине-зеленый цвет экссудата характерен для синегнойной палочки.
Гноеродные микробы чаще всего попадают в организм при нарушении целостности кожи (раны, царапины). Гнойный процесс может возникнуть при распространении бактерий лимфогенным или гематогенным путем из уже имеющихся очагов воспаления.
Часто гнойно-воспалительное заболевание формируется на фоне других затяжных инфекций. Способствует развитию абсцесса мягких тканей хронический тонзиллит, синусит. Особую роль в развитии гнойников играет сахарный диабет.
Патогенез гнойно-воспалительного заболевания
Абсцесс возникает либо в омертвевших тканях, где происходят процессы аутолиза (саморастворение клеток под воздействием ферментов), либо в живых тканях, подверженных агрессивному воздействию патогенных микроорганизмов.
При попадании инфекции в организм активизируется иммунитет. Основными «защитниками» являются лейкоциты (нейрофильные, базофильные). Через 6-8 часов после внедрения инфекционного агента нейрофилы из сосудистого русла переходят в слизистые. При помощи хемоаттрактантов нейрофильные лейкоциты проникают к воспаленному очагу.
В начальной стадии гнойного процесса пораженное место инфильтруется (пропитывается) воспалительной жидкостью и лейкоцитами. Со временем под воздействием ферментов нейтрофилов ткань подвергается расплавлению, образуется внутреннее пространство, заполненное экссудатом. Гной в полости – это лизосомные ферменты остатков нейрофилов. Стенки абсцесса мягких тканей со временем образуют двуслойную пиогенную мембрану. Она не дает экссудату распространяться на соседние анатомические структуры.
Клинические проявления абсцесса
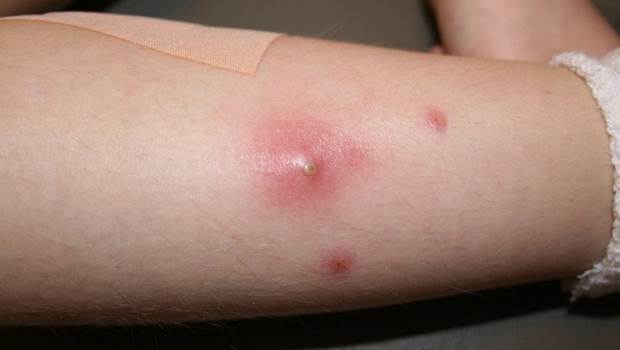
Общие симптомы абсцессов такие же, как и при любых воспалительных процессах, сопровождающихся образованием гноя. Выраженность клинических проявлений определяется нескольким факторами:
- Состоянием человека. Люди имеют неоднородную восприимчивость к различным патогенным агентам, реакция может проявляться по-разному.
- Токсичностью инфекционного агента. Некоторые виды бактерий даже в очень маленьком количестве способны вызывать тяжелые воспалительные процессы.
- Обширность воспаления.
- Распространенность некротических изменений.
При абсцессах наблюдаются как местные, так и общесоматические симптомы.
- Гиперемия в месте воспаления.
- Небольшая припухлость.
- Повышение температуры в области абсцесса.
- Болезненные ощущения.
- При глубоких некротических изменениях наблюдается общее недомогание, повышение температуры тела до 40 °С с ознобом.
При туберкулезной этиологии гнойно-воспалительный процесс распространяется далеко от места возникновения. Например, может возникнуть натечный абсцесс мягких тканей бедра (в основном на медиальной поверхности).
Большие гнойники, возникшие на поверхности кожи конечностей, влияют на их функциональность. При ходьбе или движении руками возникает боль, что резко ограничивает двигательную активность.
Абсцесс мягких тканей ягодицы, возникший в результате внутримышечного введения лекарственных препаратов, обычно сопровождается сильными болевыми ощущениями. Воспаленная область может приобретать бордовый или даже синий оттенок. Образование гематомы препятствует прорыву капсулы наружу и создает риск формирования сепсиса.
Какова вероятность осложнений?
При тяжелом течении гнойно-воспалительного процесса с преобладающей интоксикацией возникают проблемы в выяснении причин тяжелого состояния больного. Причин такого состояния может быть несколько:
- Гнойно-резорбтивная лихорадка – всасывание токсических продуктов распада в кровь из очага воспаления. При значительном скоплении гноя он проникает через мембрану. Всасывание происходит лимфогенным и гематогенным путями.
- Генерализация инфекции или сепсис – общая гнойная инфекция, вызванная попаданием в циркулирующую кровь возбудителей и их токсинов. Для инфекции характерны интоксикационный, тромбогеморрагический синдромы, метастатическое поражение тканей.
- Еще одно осложнение абсцесса мягких тканей – флегмона. Гнойный процесс имеет тенденцию к распространению. Флегмона отличается общим недомоганием, высокой температурой, болезненностью пораженной области при движении или ощупывании.
- Неврит может возникнуть вследствие гнойного расплавления стенки крупного сосуда и находящегося в нем нервного ствола.
- Остеомиелит. При распространении гнойного процесса на кости может развиться воспаление костного мозга.
Диагностика

Физикальным осмотром, сбором анамнеза, а также назначением диагностических мероприятий занимается гнойный хирург. При проведении опроса врач обращает внимание на наличие перенесенных инфекций, появление воспалений после травм, хирургических операций, инъекций.
В ходе физикального осмотра врач определяет следующее:
- Во время осмотра наблюдается отечность тканей и покраснение кожи в области абсцесса. Температура в месте воспаления гораздо выше. Кожа на поверхности гнойного образования сильно истончена, через нее просматривается экссудат.
- При пальпации ощущается возвышенность в месте воспаления, пациент при прощупывании испытывает боль. При нажатии на гнойный очаг отмечаются характерные волны – флюктуация.
В диагностические мероприятия включены лабораторные анализы:
- Микроскопический метод исследования позволяет изучить морфологические и тинкториальные свойства микробов.
- Бактериальный посев. С его помощью определяют возбудителя и его резистентность к антибактериальным препаратам.
- Клинический анализ крови.
- При подозрении на туберкулез делают пробу Манту.
Инструментальные методы диагностики:
- УЗИ абсцесса мягких тканей позволяет изучить глубокие и некротические гнойники.
- Диагностическая пункция проводится с той же целью, что и сонография.
- Рентгенологическое обследование назначают при подозрении на туберкулез.
Дифференциальная диагностика подкожного абсцесса
Клинические проявления абсцессов имеют много общего с некоторыми патологическими состояниями. Дифференциальная диагностика позволяет не только подтвердить диагноз, но и определить характер воспаления, глубину пиогенной мембраны, выявить наличие некротических тканей. Диагностика включает сонографию, лабораторные анализы и другие методы исследования гнойник необходимо дифференцировать от:
- Инфильтрата.
- Распадающейся опухоли. Под воздействием продуктов распада возникает сильная интоксикации с характерными симптомами, также свойственными абсцессу.
- Инородного тела. Абсцесс мягких тканей на УЗИ выглядит как темное скопление жидкости с серым содержимым внутри, тогда как инородное тело имеет характерный вид, небольшие кусочки стекла могут вообще не просматриваться.
Лечение абсцесса мягких тканей
Терапия определяется в зависимости от течения гнойного процесса, самочувствия пациента. На начальных стадиях назначается консервативная терапия. Основная ее задача – вызвать самопроизвольный наружный прорыв капсулы. Применяют тепловые компрессы, прикладывают грелку. Назначают противовоспалительные препараты («Демиксид», мазь «Биопин») и УВЧ-терапию.
В большинстве случаев пациенты обращаются на более поздних стадиях гнойно-воспалительного заболевания, когда консервативное лечение абсцесса мягких тканей неэффективно. Такие гнойники подлежат хирургическому лечению. Вскрытие и дренирование очага воспаления обычно проводят хирург с медсестрой в амбулаторной операционной. Манипуляция выполняется с применением местной анестезии путем пропитывания тканей новокаином 0,5 % или внутривенным наркозом («Эпонтол», «Тиопентал натрия»). Рассечение проводят по всей длине гнойника, чтобы был обеспечен свободный отток экссудата. Вскрытую полость промывают антисептическим раствором до абсолютного очищения и устранения наркотизированной ткани. Для послеоперационной инцизии в полость абсцесса вставляют полихлорвиниловую трубку, турунды с солевым раствором.
При глубоких абсцессах через небольшой разрез проводят очищение внутренней стенки с отсасыванием содержимого, дренирование полости с промыванием и активной аспирацией.
Применение антибиотиков при абсцессах мягких тканей назначается, если после хирургического лечения интоксикационная симптоматика не ослабевает. Применение антибактериальных препаратов целесообразно при подозрении на генерализацию инфекции или гнойно-резорбтивную лихорадку.
Профилактические меры

Абсцессы – довольно опасное заболевание. Прорыв пиогенной мембраны с выходом гнойного экссудата во внутренние пространства грозит сильнейшей интоксикацией. Этиология заболевания хорошо изучена, что позволяет принимать меры по ее профилактике. Предупредительные мероприятия не являются специфическими и мало чем отличаются от правил антисептики.
- Своевременная и полная обработка ран.
- При ожогах, обморожениях терапию должен осуществлять врач и контролировать процесс до полного выздоровления.
- Соблюдение правил антисептики при инъекциях и других медицинских процедурах.
- Адекватная терапия любых заболеваний инфекционного генезиса.
- При подозрительных нарывах немедленно обращаться к врачу.
Мониторинг абсцессов
При своевременном обращении и назначении адекватной терапии прогноз на выздоровление благоприятный. По мере выздоровления устраняется неприятная симптоматика, пациенты возвращаются к привычной жизни. Применение антибиотиков при абсцессах мягких тканей может вызвать нарушения микрофлоры кишечника. Для восстановления следует пройти курс пробиотиков. В противном случае патогенные микроорганизмы могут вновь вызвать инфекцию.
Гнойное воспаление
Характеризуется образованием серозно-клеточного экссудата с преобладанием лейкоцитов (нейтрофилов). Распадающиеся в тканях нейтрофилы (в состоянии дистрофии и некроза) называются днойными тельцами. Серозный экссудат и гнойные тельца образуют гнойный экссудат.
Причины: гноеродные микроорганизмы, различные паразиты и раздражающие химические вещества.
Патогенез. Связан с повреждающим действием гноеродных факторов на нервно-сосудистый аппарат и физико-химические параметры в очаге воспаления, повышение порозности сосудов микроциркуляторного русла и активной эмиграцию лейкоцитов — образование гнойного экссудата.
В зависимости от локализации различают :
— абсцесс
— эмпиема
— флегмона
Скопление гноя под эпидермисом называется пустулой, гнойное воспаление волосяной луковицы, сальной железы с прилегающими тканями – фурункул.
Течение может быть острым и хроническим.
Абсцесс.
— очаговое гнойное воспаление с образованием полости, заполненной гноем.
Макроскопически имеет вид воспаленного очага округлой формы, имеет плотную консистенцию с напряженной поверхностью и флуктуацией в центре. При хроническом течении образуется соединительнотканная капсула, формируется инкапсулированный абсцесс. При вскрытии обнаруживают ограниченную полость с гноем и окружающую его гноеродную оболочку темно-красного, красновато-желтого или серо-белоги цвета. По консистенции гной густой, сметанообразный (доброкачественный) или имееет вид мутной водянистой жидкости с незначительным содержанием гнойных телец (злокачественный). Вокруг абсцесса могут быть свищевые ходы, или фистулы.
Микроскопически характеризуется наличием в воспалительных очагах гипремированных сосудов и гнойных инфильтратов, лейкоцитов с превращением их в гнойные тельца, молодых клеток соединительной ткани – грануляционная ткань – волокнистая соединительнотканная оболочка, дистрофические и некротические процессы в измененных клеточных и тканевых элементах.
Эмпиема.
— это скопление гноя в естественной полости организма (перикардиальной, плевральной, брюшной, суставной и др.) в результате гнойного воспаления ее серозных оболочек (гнойный перикардит, плеврит, перитонит и т.д.).
Макроскопически в полости обнаруживают разной консистенции гной. Серозные оболочки неравномерно покрасневшие, тусклые, набухшие, изъязвленные, с точечными и пятнистыми, иногда полосчатыми кровоизлияниями и гнойной массой на поверхности.
Микроскопически отмечают полнокровие сосудов серозной оболочки, экссудацию и эмиграцию лейкоцитов и диапедез эритроцитов, расслоение соединительнотканных волокон гнойным экссудатом, наличие инфильтратов, состоящих из гнойных телец, гистеоцитов и макрофагов, отдельных лимфоцитов, слущенные клетки мезотелия.
Флегмона.
— острое разлитое (диффузное) гнойное воспаление, при котором гнойный экссудат распространяется между тканевыми элементами. Развивается органах с рыхлой соединительной тканью ( мышечной ткани, под капсулой и в строме органов, слизистых оболочках и тд.)
Макроскопически имеет вид разлитой, не имеющей четких границ припухлости тестоватой (мягкая флегмона) или плотной (твердая флегмона) консистенции синюшно-красного цвета. С поверхности разреза стекает мутная гноевидная жидкость. Мертвые ткани постепенно отторгаются.
Микроскопически отмечают воспалительную гиперемию, скопление гнойного экссудата между раздвинутыми тканевыми элементами, некроз клеток и распад соединительнотканных и мышечных волокон (ценкеровский некроз скелетных мышц).
Значение и исход. Может быть полная или неполная регенерация тканей. Или при неблагоприятных условиях инкапсуляция.
Гнойные воспаления внутренних органов — МедВывод.ру
Лечение При межкишечных абсцессах лечение должно быть вначале консервативным: антибиотикотерапия, покой, диета, борьба с гнойной интоксикацией. Как только гнойник будет четко отграничен или возникнут спайки с передней брюшной стенкой, показано осторожное вскрытие гнойника. При операции следует помнить об опасности инфицирования свободной брюшной полости, поэтому брюшную стенку необходимо рассекать только в области прощупываемого гнойника и обнаруживаемой…
Содержимое парализованного желудка и кишечника подвергается брожению, содержит много микробов и поэтому является очень важным источником интоксикации, нередко определяющим прогрессирование болезни и исход. Одной из ведущих причин высокой летальности при перитоните является особая тяжесть течения гнойного процесса, сопровождающегося нарушением жизненно важных функций организма и развитием тяжелых гнойно-септических осложнений. Полиэтиологичность, разнообразие возбудителей, распространенность процесса определяют специфику…
Оперативный доступ должен обеспечить возможность осмотра всей брюшной полости и вмешательства на органах, заболевания которых служат главным источником перитонита. Отвечающим такому требованию доступом является срединное широкое чревосечение выше и ниже пупка с обходом его слева. Если источник перитонита точно известен до операции, то возможны другие доступы, обеспечивающие лучший подход к больному органу, но всегда должна…
Абсцесс дугласова пространства образуется при гнойных процессах в органах, расположенных в малом тазу (придатки матки, червеобразный отросток и др.), или при затекании в малый таз инфицированного экссудата из верхних отделов живота при остром аппендиците, перфоративной язве желудка и т. д. Наиболее частой причиной развития гнойника является деструктивный аппендицит. Скопившийся и вновь образующийся в малом тазу…
Исход заболевания во многом зависит от нарушений водно-электролитного обмена. Повышение проницаемости сосудистой стенки под влиянием экзогенных и эндогенных факторов приводит к большим потерям жидкости. Скопление жидкости в брюшной полости и потери ее с рвотными массами приводят к нарушению соотношения между внеклеточным и внутриклеточным водными бассейнами, к развитию синдрома клеточной дегидратации, а в дельнейшем к водному…
При обнаружении источника перитонита применяют большие тампоны из стерильной марли, чтобы обеспечить доступ к пораженному органу. Часть тампонов заводят в места обычного скопления гноя (малый таз, поддиафрагмальное пространство, синусы и каналы брюшной полости). К концу операции эти тампоны, пропитанные экссудатом, удаляют. Остаток экссудата осторожно удаляют рыхлыми тупферами. Если гнойного экссудата очень много, предпочтительнее с самого…
Диагноз Основывается диагноз абсцесса дугласова пространства на появлении болей внизу живота, повышении температуры и лейкоцитоза при наличии болезненного инфильтрата в малом тазу у больных, выздоравливающих от острого аппендицита, перфоративной язвы и др. Последним этапом диагностики перед вскрытием является пункция инфильтрата в месте наибольшего его размягчения через прямую кишку или через задний свод влагалища. Лечение В…
Перитонит является вторичным заболеванием, поэтому его клиническая картина наслаивается на симптомы первичного заболевания. Симптоматика развившегося перитонита обычно ярко выражена и довольно характерна. Следует, однако, отметить, что в связи с широким применением антибиотиков нередко стали наблюдаться перитониты со стертой клинической картиной, нечетко выраженными симптомами и отсутствием ряда из них, ранее считавшихся обязательными при перитоните. Так, при…
Установлено, что при оперировании больных с ранними фазами развития перитонита и удалении очага инфекции глухой шов брюшной полости ведет к благоприятному течению послеоперационного периода, особенно, если он сочетается с периодическим введением антибиотиков через микродренажи. Показаниями к дренированию брюшной полости при перитоните являются: гнилостный анаэробный характер вызвавшей его инфекции; наличие очагов гнойно-некротического процесса, которые не могут…
Перитонитом называется воспаление брюшины, сопровождающееся не только местными изменениями брюшинного покрова, но и тяжелой общей реакцией организма, вызываемой гнойной интоксикацией. В большинстве наблюдений воспаление брюшины, развивается вторично как осложнение гнойного заболевания какого-либо органа брюшной полости (червеобразный отросток, желудок, желчный пузырь, кишечник и др.). Однако в отдельных редких случаях первичную причину перитонита во время лапаротомии не…
8. Гнойные заболевания кожи и подкожной клетчатки
Фурункул — гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей.
При развитии процесса воспаление переходит на сальную железу и окружающие ткани. Возбудителем чаще всего является золотистый стафилококк. Возникновению их способствуют: загрязнённость, трещины, ссадины кожи, несоблюдение санитарно-гигиенических требований, сахарный диабет, авитаминозы, переохлаждение и т.д. Фурункулы не развиваются на коже, лишённой волос (ладони, ладонные поверхности пальцев, подошвы).
Клиника. Вокруг корня волоса формируется пустула с небольшим воспалительным инфильтратом в виде узелка. Кожа над инфильтратом гиперемирована, болезненная при пальпации. Фурункулы в преддверии носа, в наружном слуховом проходе сопровождаются значительным болевым синдромом. На вершине инфильтрата образуется некроз. На 3-7 сут. инфильтрат расплавляется, и некротизированные ткани вместе с остатками волоса выделяются с гноем. Фурункулы на лице, мошонке сопровождаются выраженным отёком, что объясняется рыхлостью подкожной клетчатки. Образовавшаяся после этого рана очищается, выполняется грануляциями, образуется белый рубец.
При фурункулах в области верхней губы, носогубной складки, носа, суборбитальной области возможно тяжёлое состояние с развитием прогрессирующего тромбофлебита и переходом на венозные синусы, твёрдую мозговую оболочку, возможно развитие базального менингита и сепсиса (лихорадка выше 40 0С, отёк лица, ригидность затылочных мышц).
Фурункул может быть одиночным, однако иногда одновременно или последовательно один за другим появляется много очагов воспаления на различных участках кожи – фурункулёз. Появление многих фурункулов на ограниченном участке тела называется местным фурункулёзом, на большой поверхности кожи – общим фурункулёзом. Иногда возникновение фурункулов в виде множественных высыпаний продолжается с небольшими ремиссиями в течение нескольких лет. Этот процесс называют хроническим, рецидивирующим фурункулёзом.
Лечение. Лечение фурункулов производится по общим принципам лечения хирургической инфекции. При локализации фурункула выше носогубной складки обязательны антибактериальная, дезинтоксикационная, противовоспалительная, общеукрепляющая, терапия, постельный режим, запрет разговоров и жевания (пища в жидком состоянии).
Больным с хроническим рецидивирующим фурункулёзом, кроме общего и местного лечения, целесообразно назначение неспецифической стимулирующей терапии в виде аутогемотерапии. Применяют также переливание малых доз консервированной крови, подкожное введение стафилококковой вакцины или аутовакцины, иммунизация стафилококковым анатоксином, γ-глобулином. После проведения анализа иммунограммы показана иммуностимулирующая терапия, направленная на коррекцию иммунодефицита. В последнее время широко применяется УФО, лазерное облучение аутокрови
Карбункул – сливное гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием общего обширного некроза кожи и подкожной клетчатки.
Заболевание вызывается стафилококком, иногда – стрептококком. Образуется обширный некроз, вокруг которого развивается нагноение. Течение заболевания сопровождается явлениями интоксикации. Осложнения – лимфангоит, лимфаденит, тромбофлебит, менингит, сепсис.
При дифференциальной диагностике карбункула необходимо помнить о сибиреязвенном карбункуле, для которого характерен плотный чёрный безболезненный некротический струп по центру, явления регионарного лимфаденита и выраженной общей интоксикации.
Лечение. Лечение карбункула проводится в условиях стационара, назначается постельный режим. Выполняется хирургическая обработка гнойно-некротического очага (с иссечением некрозов) под общей анестезией. Обязательными являются антибактериальная, дезинтоксикационная, противовоспалительная, общеукрепляющая терапия. При локализации процесса на лице – запрет разговоров, жидкое питание.
Гидраденит– гнойное воспаление апокриновых потовых желез, которые расположены в подмышечных впадинах, промежности, в области сосков (у женщин).
Инфекция проникает через протоки желез по лимфатическим сосудам или через повреждённую кожу. В толще кожи появляется плотный болезненный узелок. При расплавлении последнего определяется симптом флюктуации, происходит самопроизвольное вскрытие гнойника с образованием свища. Сливающиеся инфильтраты образуют конгломерат с множественными свищами.
Дифференциальная диагностика. В отличие от фурункула при гидрадените не образуется пустула и некроз. Гидраденит также необходимо дифференцировать от лимфаденита, тубуркулёза лимфатических узлов, лимфогранулематоза, лимфосаркомы. Основным отличием является то, что гидраденит развивается в толще кожи, а все виды поражения лимфоузлов – в подкожной клетчатке.
Лечение. Основным методом лечения является радикальная операция по иссечению конгломератов воспалённых потовых желез. Вторым компонентом выбора в лечении является противовоспалительная лучевая терапия. При рецидивирующих формах показана специфическая иммунотерапия, общеукрепляющие средства.
Абсцесс (гнойник) – ограниченное скопление гноя в тканях, различных органах.
Причиной абсцесса может быть проникновение инфекции через повреждённую кожу, как осложнение других местных инфекций (фурункул, лимфаденит, гидраденит и др.), а также метастатические абсцессы при сепсисе. Особенностью абсцесса является наличие пиогенной оболочки, внутренняя стенка которой выстлана грануляциями.
Клиника. Течение абсцесса может быть острым и хроническим. При этом гнойном заболевании выявляются все типичные признаки воспаления – color, dolor, tumor, rubor, functiolese. Для абсцесса характерен симптом флюктуации («зыбления»). Общие симптомы зависят от локализации абсцесса.
Дифференциальный диагноз. Хронический абсцесс необходимо дифференцировать с туберкулёзными натёчниками, аневризмой, сосудистыми опухолями.
Лечение абсцессов производится по общим принципам лечения хирургической инфекции, включающим оперативное вмешательство и медикаментозную терапию.
Флегмона — разлитое воспаление клетчатки (подкожной, межмышечной, забрюшинной и др.).
Флегмона вызывается как аэробными, так и анаэробными (чаще неклостридиальными) микроорганизмами. По характеру экссудата флегмоны разделяются на серозные, гнойные и гнилостные. Отличием флегмоны от абсцесса является отсутствие пиогенной оболочки, что обеспечивает достаточно быстрое и обширное распространение гнойного процесса. Клинически флегмону определяют все признаки воспаления.
При серозной форме флегмон допускается консервативное лечение, остальные формы лечатся по общим принципам лечения хирургической инфекции.
Рожа— острое прогрессирующее воспаление кожи и слизистой оболочки, вызываемой большей частью стрептококком. Воспалительный процесс при роже захватывает все слои кожи с ее тончайшими лимфатическими путями.
Заражение рожей происходит экзогенным и эндогенным (лимфогенным) путем. При экзогенном заражении микробы внедряются в толщу кожи при случайных, часто небольших ранах, царапинах и др. или путем контактного переноса руками, нестерильным перевязочным материалом и т. д. При лимфогенном заражении воспаление развивается при распространении инфекции в кожу через лимфатические пути из более глубоко расположенных гнойных очагов (остеомиэлит, флегмона, артрит и др.). Чаще наблюдается первый путь заражения, реже — второй и очень редко — гематогенный перенос в кожу инфекции при сепсисе.
Клиника: озноб, внезапное повышение температуры до 39—40°, повышенный лейкоцитоз, иногда с предвестниками, как и при других инфекционных заболеваниях. На одном из участков кожи появляется резко отграниченная краснота, быстро распространяющаяся болезненная припухлость. Краснота при роже характеризуется резко очерченными краями и распространяется в виде языков или узора, который по очерченности границ сравнивают с географической картой. Краснота иногда распространяется быстро. По мере распространения краснота постепенно уменьшается в центре. На части кожи, плотно соединенные с подлежащими тканями (у кожи волос при роже лица), краснота обычно не переходит и как бы обрывается.
а) По характеру воспалительной реакции различают три вида рожи: 1) эритематозная рожа, для которой характерна краснота; 2) пустулезная рожа, или пузырчато-гнойничковая, если имеются пузырьки кожи с серозным или гнойным отделяемым; 3) флегмонозно-гангренозная рожа, если имеется флегмона и некроз подлежащих тканей.
На конечностях иногда развиваются буллезная и некротическая формы рожи, сопровождающиеся флебитами, стойкими расстройствами лимфо- и кровообращения, слоновостью при повторной роже. Рожа более опасна у детей и у людей пожилого возраста.
Болезнь протекает 4—10 дней, если нет осложнений и своевременно начато лечение. Диагностика в типичных случаях нетрудна, но иногда рожу трудно отличить от дерматита, особенно после ожогов при инсоляции, а также от флегмоны, при раздражении кожи гнойным отделяемым в окружности раны и т. д. Лечение рожи значительно улучшилось в связи с применением стрептоцида и пенициллина (100 000—200 000 единиц в день до исчезновения красноты и температуры), а также химиотерапии (0,3 г стрептоцида по 4—5 раз в день). Дополнительным, методом лечения является освещение очага воспаления ультрафиолетовыми лучами в эритемных дозах. Местно — покой, асептическая повязка, лучше с жиром, камфорной мазью, которая уменьшает боли, с мазью Вишневского. Противопоказаны ванны и влажные повязки. При флегмонозной и гангренозной роже иногда делают разрезы в сочетании с химио- или пенициллинотерапией.
Эризипелоид(erysipeloides)— инфекционное заболевание кожных покровов пальцев и кисти, вызываемое палочкой свиной рожи (В. erysipelatissuis). Эризипелоидом заболевают чаще рабочие мясной и рыбной промышленности. Инфекция проникает через царапины и трещины и т. д.
Клиника. На месте очага, большей частью на тыльной поверхности пальцев и кисти, появляется темнокрасная болезненная припухлость с зудом, которая вскоре превращается в багровое пятно с красным инфильтрированным ободком. Постепенно эта бляшка в центре бледнеет и западает вследствие обратного развития. Иногда в процесс вовлекаются межфаланговые суставы, развиваются артриты. Лимфангит и лимфаденит наблюдаются нечасто. В отличие от рожиЭризипелоид протекает без повышения температуры и без общих явлений и заканчивается почти всегда благополучно в течение 10—12 дней. Бывают рецидивы, а иногда хронические формы.
Профилактика. Улучшение санитарно-гигиенических условий хранения мяса на холодильниках и производстве, а также санитарной обработки туш, истребление грызунов на производстве и складах, предупреждение микротравм рабочих (механизация труда).
Лечение местное: покой, иммобилизация кисти, перевязки с вазелином, мазью Вишневского, пенициллин (1—2,5 млн. единиц), футлярная новокаиновая блокада конечности.
Панариций— острое гнойное воспаление тканей пальцев рук и реже пальцев ног.
Чаще всего панариций возникает от проникновения в мягкие ткани ладонной поверхности пальца гноеродных микробов (как правило, стафилококков, реже стрептококков, иногда отмечается смешанная патогенная микрофлора). Проникновение осуществляется через мелкие ранки, уколы, ссадины, царапины, заусенцы, занозы, которые часто остаются даже незамеченными, и которым не придаётся должного значения. Очень часто панариций возникает у детей, этому способствует часто пренебрежительное отношение ребёнка к правилам элементарной гигиены, активность, в ходе которой дети постоянно трогают руками различные предметы, повреждая руки и инфицируя их, а также, нежная кожа ребёнка, не имеющая таких барьерных свойств, как кожа взрослого человека.
Кожный — возникает на тыле пальца. Гной скапливается под эпидермисом, в результате чего образуется пузырь, наполненный мутной, иногда кровянистой жидкостью. Кожа вокруг пузыря приобретает красный оттенок, иногда становится ярко-красной. Боли умеренные, часто совсем не сильные, иногда возникает ощущение жжения. Со временем пузырь увеличивается, это сигнал к тому, что воспаление переходит на более глубокие ткани и болезнь прогрессирует.
Околоногтевой — второе название — паронихий, (от греческого: para — возле и onyx — ноготь). Воспаление околоногтевого валика. Паронихий часто возникает после некачественно сделанного маникюра. Воспаление начинается у края ногтевой пластинки, в коже ногтевого валика, вследствие различных повреждений кожи (мелкие трещинки, заусенцы, микроскопические порезы). При околоногтевом панариции возможно полное поражение валика и подлежащей клетчатки.
Подногтевой — воспаление тканей под ногтем. Может возникать в случае проникновения гноя под ногтевую пластинку. Часто такой панариций развивается после укола или попадания занозы под ноготь.
Подкожный — возникает на ладонной поверхности пальца, под кожей. Вследствие того, что кожа на этой стороне пальца достаточно плотная, образующийся под ней гной долго не может вырваться наружу и процесс распространяется вглубь. Часто подкожный панариций ведёт к дальнейшему поражению сухожилий, суставов и кости. Иногда, поражает их одновременно.
Костный — поражение кости пальца. Развивается либо при непосредственном попадании инфекции в костную ткань (например, при инфицированных открытых переломах), либо при распространении гнойного процесса на кость с прилежащих мягких тканей.
Суставной — гнойный артрит межфалангового сустава. Развивается как при непосредственном попадании инфекции в полость сустава (например, при ранении), так и вследствие длительного гнойного процесса в мягких тканях пальца над суставом. Для суставного панариция характерно веретенообразное расширение, резкое ограничение движений в суставе, болезненность при пальпации и движениях. Чаще всего, поражается сустав первой фаланги.
Костно-суставной — чаще всего развивается вследствие прогрессирования суставного панариция. При таком виде заболевания происходит вовлечение в гнойный процесс суставных концов межфаланговых суставов. Однако, окружающие сустав сухожилия сохраняются.
Сухожильный — так называемый тендовагинит. Один из наиболее тяжёлых видов панариция, приводит к длительному нарушению функции кисти. Для него характерно опухание пальца, нахождение его в согнутом положении, ограничение движений, сильные боли. Особенно сильные боли возникают при попытках разогнуть палец.
Симптомы заболевания — общими симптомами панариция являются: боль (от очень слабой, до очень сильной, пульсирующей, дёргающей, способной лишить сна и покоя), опухание (чаще всего строго соответствует очагу поражения), покраснение, головная боль, повышение температуры, озноб.
В начальных стадиях поверхностного панариция допустимы консервативные методы лечения, различные способы устранения боли, тепловые процедуры, УВЧ, несложные операции. Если процесс не остановлен, то необходимо серьёзное хирургическое вмешательство. Костный, суставной и сухожильный панариций лечится только хирургическим путём, причём, хирургическая помощь должна быть оказана как можно раньше, особенно в случае с сухожильным панарицием, так как сухожилия быстро погибают в условиях окружающего гнойного процесса.
