Центр лечения псориаза в Москве
Псориаз – это хроническое заболевание, проявляющееся высыпаниями на коже. Кроме эстетических проблем, больным досаждает зуд, большое количество пятен, иногда они могут инфицироваться и приводить к образованию открытых ран. Все это приносит серьезный дискомфорт пациенту, поэтому необходимо своевременно и грамотно лечить псориаз в хорошей клинике.
Причины заболевания
По мнению ученых, псориаз является аутоиммунным заболеванием и связан с системными нарушениями в работе организма. Также четко определена генная природа проблемы. Специалисты выделили несколько генов, которые ассоциируются с развитием псориаза. Этимологически такое нарушение может быть связано со сбоями в метаболизме, также рассматривается теория о его вирусной природе. Универсальной научно подтвержденной версии ученые предложить пока не готовы.
Стадии болезни
Различают несколько этапов заболевания, в зависимости от стадии можно лечить псориаз в стационаре или дома.
Поскольку болезнь носит хронический характер, в ней наблюдаются периоды ремиссии и обострения. По этому критерию выделяют три стадии.
- Прогрессирующая. На поверхности кожи интенсивно возникают высыпания в виде папул и бляшек розово-красного цвета. Их характеризует сильный зуд и выделение жидкости. Высока вероятность локального инфицирования.
- Стационарная. Появление новых папул останавливается, а уже появившиеся покрываются серыми чешуйками или коркой. Интенсивность воспаления спадает.
- Регрессия. Бляшки постепенно уменьшаются в размерах, а затем рассасываются. Уменьшаются зуд и шелушение покровов.
После исчезновения бляшки остается депигментированный след на коже. Важно понимать, что даже после регресса болезнь не проходит и может вернуться в любой момент. Только эффективное лечение псориаза у профессионала может продлить период ремиссии и предупредить тяжелое обострение.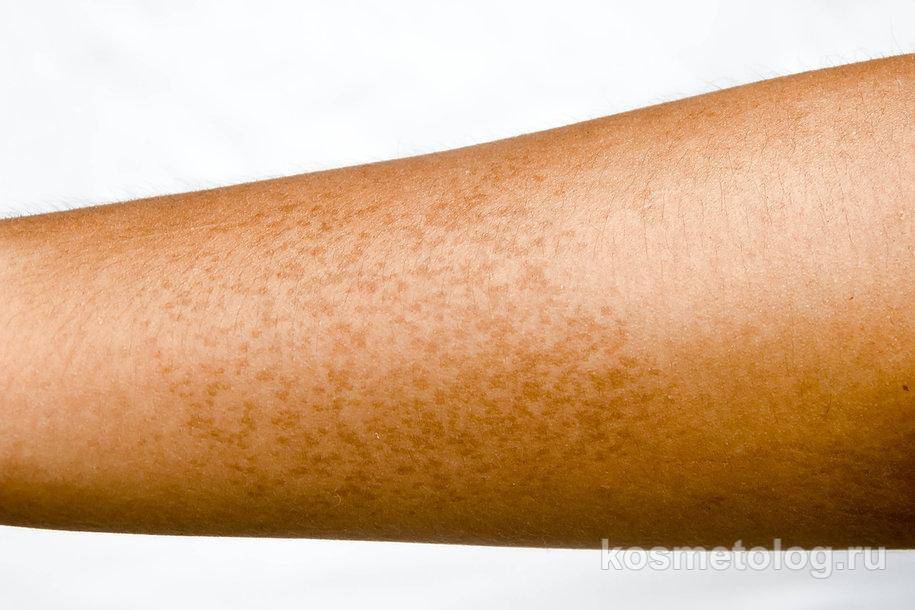
Лечение
Институт ПсорМак давно и успешно практикует терапию различных форм псориаза по уникальной авторской методике главврача — В.Ф. Мака
В методику включены:
- Современное лечение псориаза в прогрессирующий период проводится негормональными мазями, изготовленными по рецептуре В. Ф. Мака, которые эффективно уменьшают воспаление, убирают зуд, что в целом значительно улучшает качество жизни пациента.
- При возникновении вторичной инфекции симптоматически назначают кремы, содержащие антибиотики или противогрибковые препараты.
- Еще одно эффективное средство – иглорефлексотерапия. Это быстрый и эффективный метод лечения, не вызывающий побочных эффектов. При грамотном подходе положительная динамика наблюдается в 80% случаях, повысить эту цифру и достичь продолжительной ремиссии можно, если провести несколько курсов.
- Применяется гирудотерапия – это лечение медицинскими пиявками, которое часто становится незаменимым дополнением к основной терапии. Процедура очень распространена в борьбе с кожными заболеваниями.
- Психотерапия – приведение в равновесие психоэмоционального состояния пациента, настрой на полное выздоровление.
- Диета. При обострении заболевания опытный врач обязательно порекомендует изменить питание: отказаться от аллергенов, алкоголя, копченостей и вредных продуктов. В рационе должна превалировать здоровая пища с большими дозами витамина А.
Эффективная терапия в Москве
Лечение псориаза мазями, изготовленными по авторскому рецепту без использования гормонов, позволяет добиться более ощутимого и стойкого результата, чем современные методы лечения псориаза «тяжелыми» лекарствами – глюкокортикостероидами и иммуносупрессорами. Комплексное лечение псориаза обычно проводится курсом длительностью от 2–2,5 месяцев и более, в зависимости от тяжести псориатического процесса.
Обращаясь к нам, вы получаете следующие преимущества:
- методика применяется уже более 25 лет;
- применяется только безгормональная методика, гарантирующая длительную и качественную ремиссию;
- протокол лечения разрабатывается для каждого пациента индивидуально, учитывается его анамнез;
- при соблюдении рекомендаций врача все этапы лечения можно проходить амбулаторно, вы можете вести привычный образ жизни;
- лечение не имеет ограничений по возрасту пациента;
- выгодная ценовая политика делает профессиональное лечение доступным всем слоям населения.

Наши специалисты всегда готовы прийти на помощь! Вы можете записаться на прием по телефону или оставить заявку на сайте.
КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»2. Заполните поля в появившейся форме. Обязательно проверьте правильность номера телефона, чтобы наш специалист смог до Вас дозвониться. После заполнения нажмите на кнопочку «Отправить».
3. Дождитесь звонка нашего специалиста. Он ответит на любые Ваши вопросы и согласует дату и время Вашего визита в «ПсорМак».
Первичный прием включает:
- Визуальный осмотр, который позволит специалисту получить общее понятие о состоянии Вашей кожи и о самой патологии.
- Сбор анамнеза — выяснение сведений о развитии болезни, условиях жизни, перенесённых заболеваниях, операциях, травмах, хронических патологиях, аллергических реакциях, наследственности и др. В совокупности с общим осмотром, это позволяет достаточно точно поставить диагноз и выбрать метода лечения и/или профилактики.
Наш специалист, врач-дерматолог:
- Проведет осмотр.
- Возьмет бесплатный анализ (соскоб).
- Диагностирует или уточнит диагноз заболевания .
- Даст подробные рекомендации.
- Составит персональный план лечения.
- Выпишет рецепт на препараты (при необходимости).
Самое эффективное лечение атопического дерматита в клинике в Москве
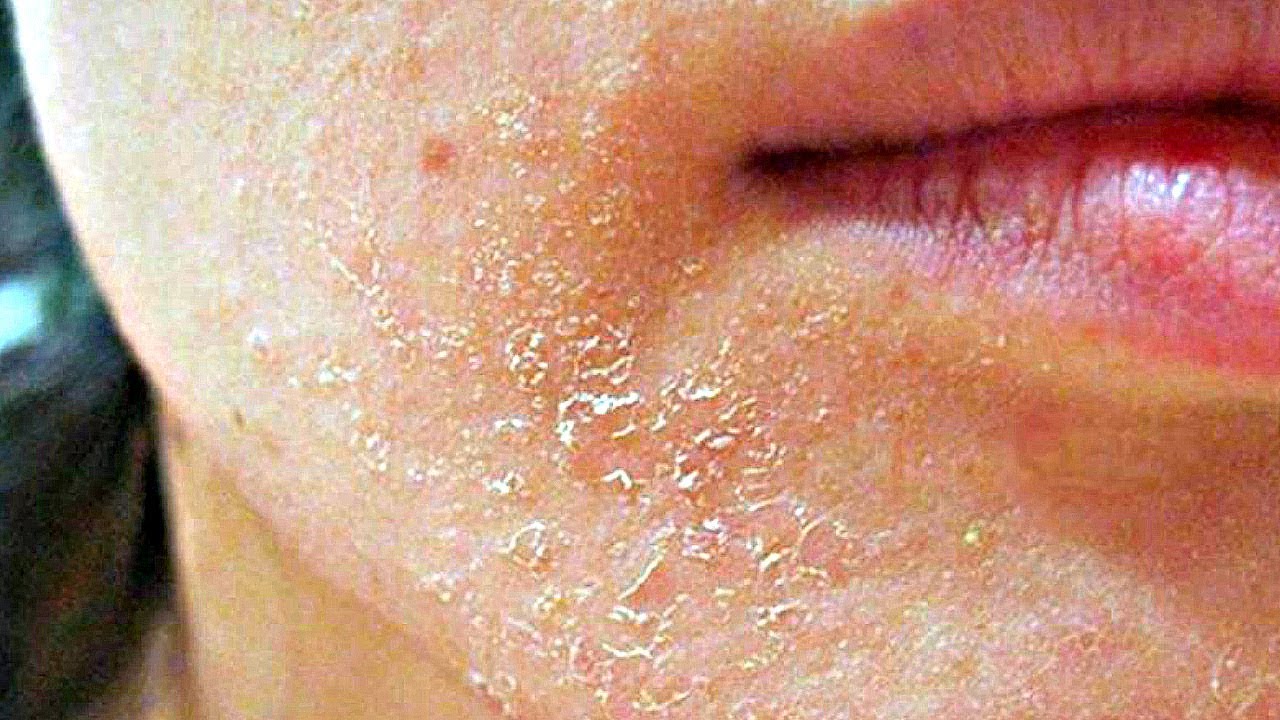
Кожный покров человека выполняет важную функцию – защищает организм от неблагоприятного влияния окружающей среды. Это объясняет, почему существует так много кожных заболеваний. Одним из самых тяжелых и сложных считается атопический дерматит. Это воспаление кожи, которое носит аллергический характер. Лечение атопического дерматита занимает много времени, поскольку это хроническое заболевание. Оно протекает волнообразно, с периодами обострения и ремиссии.
Каковы причины атопического дерматита
В медицине существует термин «атопия», которым обозначают повышенную чувствительность организма к факторам окружающей среды. Она может проявляться в виде дерматита. В таком случае его называют атопическим. Еще встречаются такие наименования, как нейродермит или атопическая экзема. Основная причина заболевания – наследственность. Оно передается ребенку, даже если атопия есть у одного из родителей.
Болезнь особенно распространена среди детей – заболеваемость составляет около 15%. У взрослых тоже не исключено развитие атопии. От нее страдают около 2-8% людей. Поэтому симптомы и лечения дерматита – одна из важных областей в дерматологии. Количество заболевших с каждым годом все увеличивается. Тому способствуют разные негативные факторы:
- несоблюдение правильного питания;
- употребление аллергенных продуктов;
- увеличение случаев стресса и переживаний;
- плохая экологическая обстановка;
- множество аллергенов химического происхождения.
Какие симптомы вызывает заболевание
В 60% случаев болезнь проявляется в первые полгода жизни. У 80-90% пациентов атопию обнаруживают в возрасте до 7 лет. У трети из них болезнь сочетается с бронхиальной астмой, у четверти – с аллергическим ринитом. У 8% дополнительно обнаруживается поллиноз – аллергическая реакция на пыльцу растений.![]()
В любом случае основным симптомом атопического дерматита считается зуд кожи, который усиливается в вечернее и ночное время. Он не снимается лекарствами, мешает человеку спать, а иногда становится причиной нервных срывов. Поэтому симптомы и лечение атопического дерматита требуют особого внимания со стороны врачей. К наиболее распространенным признакам относятся:
- сухость и шелушение кожи;
- бляшки телесного цвета на разгибательных поверхностях и туловище;
- трещины на коже;
- заеды в уголках рта;
- шелушение и покраснение верхних век.
Формы и стадии атопического дерматита
Атопический дерматит имеет несколько вариантов протекания. При легкой форме в год случается 2 рецидива, при средней – 3-4, а при тяжелой – более 5. В течении атопического дерматита выделяют несколько стадий:
- Младенческая. Примерно у 50% больных заканчивается выздоровлением, у других – переходит в детскую форму.
- Детская. Развивается в период с 2 до 10-13 лет. На этот возраст приходится около 20% больных.
- Взрослая. Эта стадия заболевания, характерная для людей старше 18 лет, которые составляют всего 5% от всех больных.
На каждой стадии лечение кожного дерматита имеет свои принципы и особенности, учитывающие симптомы и общее состояние пациента. В клинике «ПсорМак» терапию подбирают индивидуально для каждого человека, исходя из его комплексного обследования.
Эффективное лечение дерматита
Для назначения эффективного лечения сначала проводится диагностика атопического дерматита. Определяющую роль в ней играют внешний осмотр и изучение анамнеза. Они необходимы, поскольку атопия не имеет характерных диагностических признаков. Здесь особое значение имеет дифференциальная диагностика дерматитов, которая позволяет отличить один тип заболевания от другого. Для установки диагноза в Институте здоровой кожи «ПсорМак» выполняют следующее:
- Выявляют характерные признаки атопии: определенные зоны поражения, хроническое течение, сильный зуд, наследственность.

- Проводят нужные исследования: анализы крови, мочи и кожные пробы на аллергены.
После подтверждения диагноза приступают к лечению дерматита. Нет единого способа, который позволил бы справиться с заболеванием. Для каждого пациента подбирается своя схема лечения. В клинике «ПсорМак» прибегают к наиболее безопасным и современным методам, среди которых:
- Негормональная мазь, разработанная врачами клиники и опробованная уже многими пациентами. Ввиду безопасности она разрешена в детском возрасте и при беременности.
- Диетотерапия. Меню составляется индивидуально с учетом аллергии, которая есть у пациента.
- Физиотерапия. Ее курсы полезны как при обострении, так и во время ремиссии. Она оказывает общеукрепляющее действие, помогает сократить число рецидивов.
Записаться на прием к дерматологу
Наши специалисты знают, как лечить атопический дерматит даже в самых сложных клинических случаях. Большой опыт в сочетании с индивидуальным подходом обеспечивает наиболее эффективные результаты, с которыми вы сможете ознакомиться в соответствующем разделе на сайте.
Помните, что важно начать лечение как можно раньше. Запишитесь на прием к дерматологу прямо сейчас, не откладывая это на завтра. Свяжитесь с нами через форму на сайте или по контактным номерам +7 (495) 150-15-14, +7 (800) 500-49-16.
КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»1. Нажмите кнопочку, которую Вы видите ниже —
2. Заполните поля в появившейся форме. Обязательно проверьте правильность номера телефона, чтобы наш специалист смог до Вас дозвониться. После заполнения нажмите на кнопочку «Отправить».
3. Дождитесь звонка нашего специалиста. Он ответит на любые Ваши вопросы и согласует дату и время Вашего визита в «ПсорМак».
Первичный прием включает:
- Визуальный осмотр, который позволит специалисту получить общее понятие о состоянии Вашей кожи и о самой патологии.
- Сбор анамнеза — выяснение сведений о развитии болезни, условиях жизни, перенесённых заболеваниях, операциях, травмах, хронических патологиях, аллергических реакциях, наследственности и др. В совокупности с общим осмотром, это позволяет достаточно точно поставить диагноз и выбрать метода лечения и/или профилактики.
Наш специалист, врач-дерматолог:
- Проведет осмотр.
- Возьмет бесплатный анализ (соскоб).
- Диагностирует или уточнит диагноз заболевания .
- Даст подробные рекомендации.
- Составит персональный план лечения.
- Выпишет рецепт на препараты (при необходимости).
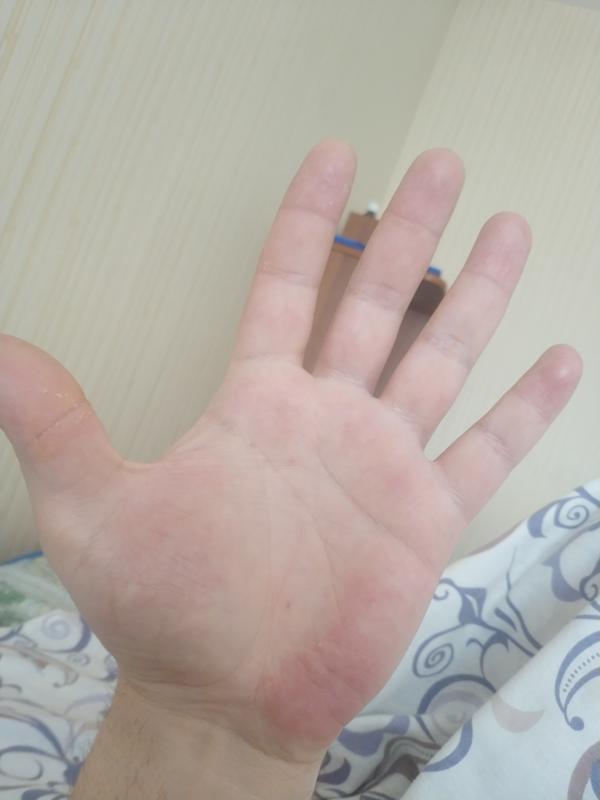
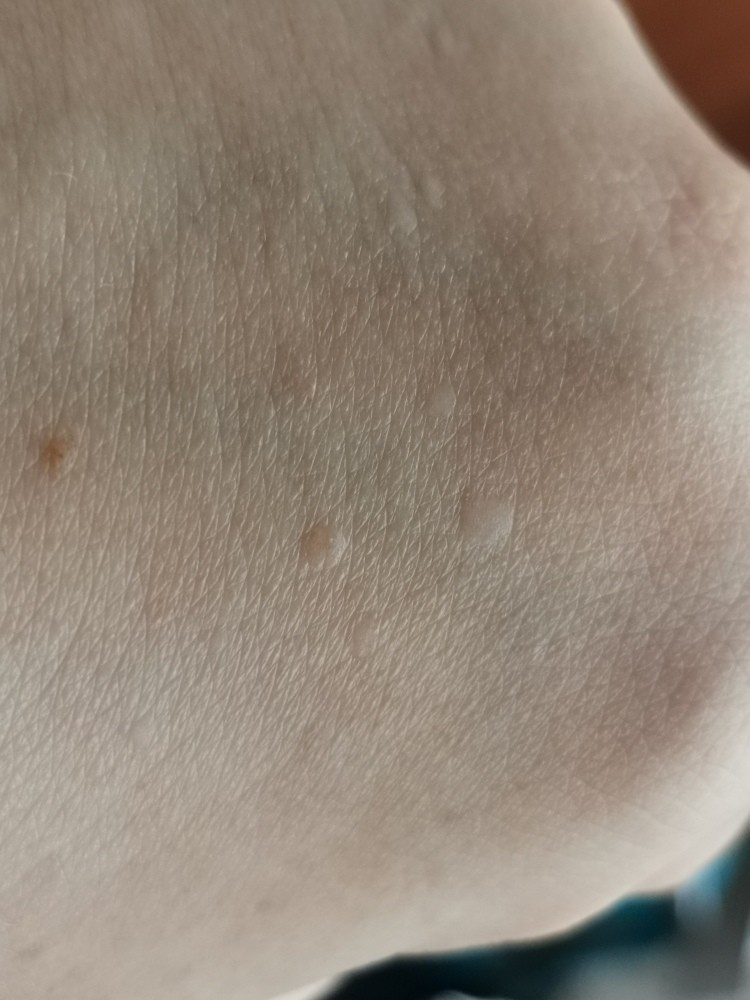
Красные сухие пятна на руках | Самоцвет
Кожа – это главный защитный барьер организма. И под воздействием внешних или внутренних факторов, на ней могут появляться сухие пятна. Важно понимать, что в виде пятен на коже могут проявлять себя как заразные заболевания, так и стрессы, гормональный дисбаланс. Они могут появиться даже в результате неправильного ухода за кожей.
Почему появляются сухие пятна
Все многообразие причин следует классифицировать на внешние и внутренние.
Среди внешних причин:
- Применение неподходящей косметики (она может вызывать аллергию), воздействие внешних факторов, таких как ветер, солнце, холод.
- Если в кожу проникает грибковая инфекция, то на коже появляются сухие пятна белого или розового цвета. Они могут быть гладкими или шелущащимися, сопровождаться трещинами.
Если вышеперечисленные причины удалось исключить, значит, корень проблемы следует искать внутри организма:
- Стрессы.
 Несмотря на то, что стресс вызывают внешние раздражители, он приводит к сбоям в работе внутренних органов, систем. Их неправильная работа, обострение хронических заболеваний, в частности пищеварительной системы, провоцируют появление сухих пятен на коже. После устранения стрессового раздражителя, исчезают и сухие пятна.
Несмотря на то, что стресс вызывают внешние раздражители, он приводит к сбоям в работе внутренних органов, систем. Их неправильная работа, обострение хронических заболеваний, в частности пищеварительной системы, провоцируют появление сухих пятен на коже. После устранения стрессового раздражителя, исчезают и сухие пятна. - Проблемы с внутренними органами, накопление токсинов. Если у человека нарушены функции печени или желчного пузыря, то организм начинает избавляться от токсинов, накапливающихся в организме, через кожу, которая также выполняет выделительную функцию. В результате на коже появляются дерматиты, включая сухие пятна. Это заболевание более характерно для взрослых, чем для детей.
- Обезвоживание. Из-за недостатка воды в организме возникают шелушащиеся пятна. Чаще всего на фоне этой причины появляются сухие пятна у новорожденных.
- Нехватка витаминов. При недостатке витаминов B3, B6, A, E, йода повышается сухость кожи, возможно появление сухих пятен. Однако после приема курса витаминов и использования увлажняющих кремов проблема решается. Особенно характерно появление пятен в весенний и осенний период.
- Аллергия, вызванная пищевыми аллергенами. Для нее характерны красные шелушащиеся пятна.
- Кожные заболевания. В эту группу причин относят псориаз (розовые пятна), лишай (красные, розовые, белые пятна), экзему или атопический дерматит (розовые, красные пятна).
- Эндокринные заболевания. Если есть проблемы с щитовидной железой, они вполне могут спровоцировать появление сухих пятен.
Когда нужно насторожиться
Чтобы не запустить серьезное заболевание, при появлении сухих пятен на коже необходимо обратить внимание на эти особенности:
- пятно увеличивается в размерах, захватывая новые участки кожи;
- самостоятельно избранные методы лечения не дают результата;
- лечение дает облегчение, но после его отмены заболевание снова переходит в острую фазу;
- возникают неприятные ощущения: зуд, жжение, боль;
- Изменяется структура кожи: появляются трещины, образуются папулы и пустулы, наблюдается шелушение;
- подобные симптомы наблюдаются у людей, с которыми заболевший контактирует (заболевание может быть заразным).

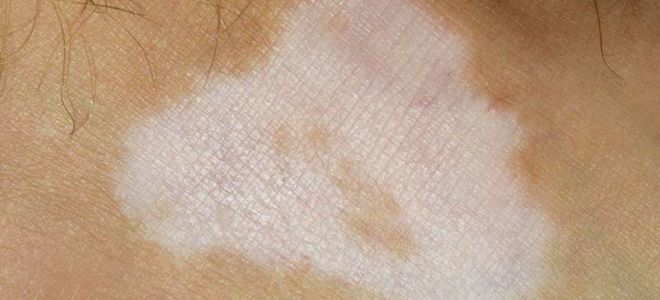
Белые сухие пятна
Белые пятна на коже образовываются из-за нарушения процесса выработки мелатонина или грибковой инфекции. Светлые пятна могут возникнуть из-за злоупотребления загаром. Верхний слой кожи пересушивается и слезает, неповрежденная кожа под ним имеет более светлый оттенок.
При появлении сухих пятен на коже возникает вопрос: «Что это?». Одной из причин может быть появление такого заболевания, как витилиго.Если же появление пятен не связано с загаром, то так может проявляться витилиго – малоизученное заболевание, для которого характерно появление на коже лишенных пигментации пятен.
Кожа в области пятен ничем, кроме цвета, не отличается от здоровых участков, не изменяется ее структура, не появляется зуда или болезненности. Однако площадь повреждения со временем растет, причиняя психологический дискомфорт, особенно если пятна не удается скрыть или замаскировать.
Белое сухое пятно на коже может быть результатом активности грибков. Его отличает наличие четких границ и чешуек. Оно зудит, но, что характерно, не болит. Одна из разновидностей грибковой инфекции, которая вызывает появление красных пятен с белым налетом – это кандидоз. Частная причина – прием антибиотиков. Еще одно заболевание – отрубевидный лишай.
Красные сухие пятна
Красные сухие пятна появляются при:
- аллергии;
- псориазе;
- красном плоском лишае;
- опоясывающем лишае;
- стригущем лишае и многих других.
Из-за особенностей течения этих заболеваний внешние проявления нередко сопровождаются зудом, шелушатся и трескаются. Пятна проявляются на любых частях тела.
Менее серьезная причина возникновения красных сухих пятен – воздействие низких температур и воздуха, иными словами обветривание. Также сопровождается шелушением и трещинами на коже.
Темные сухие пятна на теле
Причины появления темных пятен на коже следующие:
- Гормональный дисбаланс.
 Темные пятна возникают на коже в определенные периоды жизни у женщин – при беременности и климаксе.
Темные пятна возникают на коже в определенные периоды жизни у женщин – при беременности и климаксе. - С возрастом нарушается пигментация – появляются пигментные пятна.
- При грибковой инфекции темные пятна шелушатся и чешутся. Как темное пятно, к примеру, выглядит разноцветный лишай – желто-коричневого цвета.
- Коричневые пятна могут свидетельствовать об онкологии. В частности родинки перерождаются в меланомы, раковую опухоль темного цвета.
Заболевания, сопровождающиеся появлением сухих пятен на коже
- Розовый лишай. Заболевание начинается с появления так называемого материнского пятна диметром около 2 см, часто где-то в районе груди. Через несколько дней начинают появляться по всему телу дочерние пятна более мелкого размера, но на лице возникает редко. В середине пятно шелушится и чешется. Заболевание сопровождается усталостью, болезненностью пораженных участков, увеличением лимфатических узлов. Лечат с помощью витаминной терапии, приема Супрастина и Гидрокортизона. В качестве дополнительного метода применяют прогревание УФ-лучами.
- Стригущий лишай. Заболевание заразное. Передается посредством контакта с больным или через предметы обихода. Вероятность заражения увеличивается при ослабленном иммунитете и травмах кожи. Может поражать волосистую часть головы, тело и ногти. В местах оволосения наблюдается поредение волос, на коже стригущий лишай выглядит как круглое пятно розового цвета с ободком из пустул, ногти приобретают серый цвет и крошатся. В лечении помогает прием Микоконазола.
- Опоясывающий лишай. Считается заразным заболеванием, формой ветряной оспы. Перед тем как появится сыпь, заболевший чувствует все симптомы гриппа: ломоту, головную боль, озноб, повышается температура. В том месте, где через несколько дней появится высыпание, ощущается зуд и покалывание. Сыпь локализуется по ходу нервов, часто в области грудной клетки. Лечение проводится с помощью препарата «Ацикловир» и его аналогов.
 Терапия может не назначаться, если заболевание протекает в легкой форме. Оно проходит самостоятельно.
Терапия может не назначаться, если заболевание протекает в легкой форме. Оно проходит самостоятельно. - Красный плоский лишай. Причины этого заболевания до конца неясны. Зафиксированы случаи, когда он возникал в результате приема Тетрациклина, как ответная реакция на стресс, заболевания ЖКТ. Проявляется в виде мелких красных папул, которые шелушатся и чешутся. Лечится с помощью препаратов: Хлорин, Преднизолон, Клемастин, Цетиризин и других.
- Разноцветный лишай. Грибковое заболевание, которое может быть вызвано самыми разными причинами. Оно малозаразно. Пятна белесые. Инфекция поражает только верхний слой кожи. Зудом болезнь не сопровождается. Лечат с помощью противогрибковых препаратов: Клотримазола, Кетоконазола, Ламизила, Микоспора и других.
- Белый лишай. Незаразное заболевание, которое вызвано грибком. Какие-то другие симптомы, кроме визуальных, отсутствуют. Лечат с помощью препаратов, восстанавливающих пигментацию.
- Экзема. Характеризуется зудом и покраснением кожи. Различают несколько видов экземы, в частности контактный дерматит, дисгидроз. При дисгидрозе заболевание затрагивает только пальцы на руках и ногах, ладони и подошвы ног, другие формы проявляются обширными высыпаниями, которые сопровождаются шелушением и трещинами. Окаймленная экзема представдяет собой красную кольцевидную сыпь, которая локализуется на ягодицах, внутренней поверхности бедер. Сопровождается зудом. Лечение проводят местное с помощью гормональных и негормональных мазей, противоаллергенных препаратов, диет.
- Псориаз. Характеризуется появлением так называемых псориатических бляшек – розовых утолщенных пятен, которые возвышаются над поверхностью здоровой кожи, шелушатся, чешутся. Заболевание является аутоиммунным. Лечат с помощью гормональных и негормональных мазей. Гормональные мази быстро приносят облегчение.
- Опрелости. Наиболее часто встречаются у детей, хотя не исключены и у взрослых в местах повышенного трения в складках кожи.
 У детей локализуются в промежности, на внутренней стороне бедра, ягодицах. Выглядят как ярко-красные пятна. Болезненны. Лечат путем увеличения контакта пораженной области с воздухом, с помощью антисептических и заживляющих препаратов, например Бепантена, Пантенола.
У детей локализуются в промежности, на внутренней стороне бедра, ягодицах. Выглядят как ярко-красные пятна. Болезненны. Лечат путем увеличения контакта пораженной области с воздухом, с помощью антисептических и заживляющих препаратов, например Бепантена, Пантенола. - Корь. Также типично детское заболевание. Начинается с катаральных симптомов, затем появляется сыпь: сначала за ушами и на лице, а затем она распространяется по всему телу. Ближе к выздоровлению пятна приобретают синеватый оттенок. Специфическое лечение не требуется, применяют терапию, направленную на ликвидацию симптомов: кашля, высокой температуры, нагноения глаз. Возможно применение противовирусных средств и антибиотиков.
- Розацеа. Появляются красные пятна на коже, которые являются следствием увеличения кровеносных сосудов. Причины этого заболевания еще до конца не изучены. Кроме покраснения, наблюдается сухость и шелушение кожи, припухание пораженной области.
- Рак кожи. Рак кожи проявляется разнообразно. Это может быть плоское пятно красного цвета, или язва, шишка. Их отличие в том, что они безболезненны и не чешутся. Раковое заболевание кожи часто связывают с чрезмерным воздействием УФ-лучей. В результате происходит неконтролируемый рост клеток кожи, и они перерождаются в раковую опухоль.
И это далеко не полный список возможных заболеваний.
К какому врачу обратиться
При обнаружении на коже сухих пятен следует обратиться к дерматологу для постановки диагноза и назначения лечения. Так как выяснить, что это за заболевание, не всегда сразу может даже профессионал, самостоятельное лечение проводить не рекомендуется.
Для уточнения диагноза могут быть назначены дополнительные исследования (часто берут соскоб пораженного участка кожи) или консультации других специалистов, например аллерголога, невролога, гастроэнтеролога, эндокринолога.
Лечение медикаментозными препаратами
В зависимости от причин заболевания, назначают следующие препараты:
- Антигистаминные.
Убирают симптомы аллергической реакции: снимают отечность, зуд, покраснение. Однако стойкого эффекта добиться не удастся, если продолжится контакт с аллергенами. Врачи рекомендуют принимать: Кларитин, Цитрин, Лоратадин, Супрастин, Зодак, Зиртек.
- Если сухие пятна на коже провоцирует нервное перенапряжение и стрессы, то, чтобы успокоить нервы, назначают эти седативные препараты: Ново-Пассит, Персен, Афобазол, Тенотен, настойки лекарственных трав.
- Для местного применения назначают мази гормонального и негормонального происхождения. Гормональные мази часто назначают в случае хронических кожных заболеваний, которые не поддаются лечению более слабыми лекарствами – к ним относятся псориаз и экзема. Примеры назначаемых гормональных препаратов: Флуметазон, Дермовейт, Акридерм, Гидрокортизон. Негормональные мази: Салициловая мазь, Антипсор, Нафтадерм, Берестин.
- Диагностировав заболевание печени врач назначит гепатопротекторы: Эссенциале, Ремаксол, Урсодез, Резалют Про, Галстена.
- Возможно назначение антибиотиков и обезболивающих по показаниям.
Лечение с помощью косметических процедур
Лазеротерапия – показана при наличии темных сухих пятен на коже, вызванных скоплением меланина. При воздействии лазера меланин разрушается, а здоровые клетки кожи не затрагиваются.
Химический пилинг – процедура, которая заключается в нанесении на кожу молочной, фруктовой, гликолевой кислоты. Принцип действия в том, что верхний слой кожи сжигается кислотой и через несколько дней отшелушивается, обнажая здоровую кожу.
Фототерапия – на кожу воздействуют световыми лучами. Методика эффективна при витилиго, псориазе, экземе, грибке.
Лечение сухих пятен народными средствами
При псориазе рекомендуются следующие народные средства:
- Отвар зверобоя с горчицей (1 ч.л. травы на 1 ст. воды). Отваром травы, прокипяченным в течение 5 минут, нужно разбавить горчичный порошок до пастообразной консистенции и добавить небольшой кусочек сливочного масла.
 Мазь рекомендуется наносить на псориатические бляшки всего 1 раз в неделю.
Мазь рекомендуется наносить на псориатические бляшки всего 1 раз в неделю. - Настойка лекарственных трав на водке. Нужно взять траву чистотела, ромашки и череды, смешать в равном соотношении друг с другом и залить водкой так, чтобы жидкость покрыла траву. Настаивают в герметично закрытой емкости в темном месте в течение 2 суток. Протирают кожу ежедневно.
- Компресс из льняного масла способствует снятию зуда.
Сухие пятна на коже (что это может быть еще будет подробно рассмотрено ниже), если они появились из-за воздействия внешних факторов, рекомендуют лечить следующими средствами:
- Отвар ромашки или череды. Поможет снять раздражение, покраснение. 1 ст.л. лекарственной травы нужно залить 1 л кипящей воды и дать настояться 15-20 минут. Затем этим настоем нужно умываться или протирать поврежденные участки кожи, в зависимости от локализации пятен.
- Медовая маска с творогом. Эффективна, если сухие пятна появились из-за недостаточного питания кожи. На 2 ст.л. жидкого меда берут 1 ст.л. жирного творога, перемешивают до однородности, затем наносят на лицо. Через 30 минут смывают.
- Оливковое масло с медом. Хорошо перемешивают ингредиенты в пропорции 1:1. Делают аппликации на предварительно очищенное лицо. Через 30 минут маску смывают теплой водой и наносят увлажняющий крем.
- Шелушащееся пятно можно обработать скрабом, приготовленным из морской соли, меда и оливкового масла. На 4 ст.л. меда берут по 1 ст.л. соли и масла.
- Ванны с добавлением отваров лекарственных трав – ромашки, череды, лаврового листа. Особенно эта методика рекомендуется для детей. Кроме того, что отвары трав помогают решить проблему сухих пятен, они еще и успокаивают.
Осветлить темные пятна – пигментные – помогут следующие средства:
- В соке квашеной капусты смачивают тканевую салфетку и накладывают на лицо.
 Через 10-15 минут маску убирают. И умывают лицо прохладной водой.
Через 10-15 минут маску убирают. И умывают лицо прохладной водой. - Теплой водой нужно развести горчицу до такой консистенции, чтобы удобно было наносить. Аппликации делают точечно, на те участки, на которых наблюдается повышенная пигментация.
- Кислый помидор нужно натереть на терке и наложить массу на лицо. Обработав проблемные участки, держат маску 15 минут, затем смывают и наносят питательный крем.
При грибковых заболеваниях рекомендуется делать аппликации из березового дегтя.
Даже врач не всегда способен сразу определить причину появления сухих пятен на коже. Что это точно можно сказать только после проведения дополнительных исследований. Форм и видов сухих пятен множество, таким образом проявляются серьезные заболевания. Но с той же долей вероятности причина может оказаться в неправильном уходе за кожей.
Видео о причинах возникновения сухих пятен на коже и методах лечения
О чем говорят красные пятна на коже:
Как распознать опасные пятна на коже и методы избавления от них:
Организм человека – штука очень сложная, и на его работу влияет каждая, даже самая маленькая его «деталь». Малейшее нарушение может стать причиной развития серьезного заболевания, поэтому обращать внимание следует на все симптомы, выказываемые организмом. К примеру, красное пятно, неожиданно появившееся на руке, может быть сигналом об инфекции или воспалении.
Почему на руках возникают пятна красного цвета
Красные пятна на руках могут появиться по абсолютно разным причинам. Ниже представлены некоторые из них.
Ниже представлены некоторые из них.
Аллергия
Проверить наличие аллергической реакции возможно, постепенно убирая из своего рациона на несколько недель какие-либо из употребляемых продуктов питания, которые могут спровоцировать аллергию. Также следует поступить и с лекарственными препаратами.
Неправильное питание
Еще одна причина возникновения высыпаний на руках. Они вполне могут быть отражением на коже вашей повальной любви ко всему сладкому, мучному, жареному, жирному и так далее. Если вам кажется, что пятна красного цвета на руках появились именно по этой причине, откажитесь от вредных продуктов.
Резкие температурные изменения
Очень частая причина появления такой проблемы. Если руки были сильно охлаждены, нужно выполнить растирание и продолжать его до тех пор, пока не почувствуется покалывание – это означает, что началось восстановление кровяного тока. Осуществляя процедуру, можно пользоваться кремом, в составе которого есть пихтовое или эвкалиптовое эфирное масло.
Стресс
Часто красные пятна на коже рук появляются тогда, когда человек очень сильно нервничает. Как правило, этим страдают люди, обладающие различными нервными расстройствами. Обычно они полностью исчезают, когда человек успокаивается.
Псориаз
Если на руках возникли пятна красного цвета с белыми чешуйками – это начальный симптом псориаза. Причина появления этой болезни – ослабление иммунной системы, частые стрессы или же плохая наследственность.
Псориаз не является смертельным заболеванием, однако, психологически очень непросто воздействует на заболевшего человека. У него снижается самооценка и появляется постоянно преследующее его чувство стыда.
Пиодермия
Воспалительный процесс на коже, спровоцированный стрептококковой или стафилококковой флорой. У него существует огромное количество форм и проявлений, и красные пятна входят в их число. Их форма – округлая, сами они покрыты маленькими волдырями и иными высыпаниями.
Кроме того, может проявиться шелушение, зуд и даже болезненные ощущения. В самых запущенных случаях появляются пузыри и язвы с жидкостью внутри.
Склеродермия
Болезнь, при которой соединительная ткань меняется на фиброзную называется склеродермия.
У склеродермии есть несколько разновидностей:
- Системная. При этой форме, если стадия ранняя, на коже появляется маленькое пятно красного цвета, которое заметно выделяется над кожным покровом.
- Ограниченная. Если у вас данная форма заболевания, сначала изменяются пальцы, кожа на них воспаляется, фаланги становятся тоньше, а ногти, напротив, увеличиваются в толщине.
Лишай
Существует несколько разновидностей этого заболевания:
- разноцветный. Проявляет себя возникновением на коже пятен красного цвета, имеющих несколько коричневатый оттенок, в дальнейшем пятна начинают шелушиться. После них на коже остаются области светлого цвета, без пигмента. Врачи в таких случаях выписывают пациенту противогрибковые препараты, а также средства, помогающие ускорить отшелушивание кожи. Через две или три недели от симптомов удается избавиться;
- розовый. Появляется на фоне ослабления иммунной системы в виде больших пятен красного цвета, окруженных большим количеством пятен поменьше, которые сильно чешутся. Специального лечения такого заболевания не существует, поэтому оно проходит само примерно через две недели. В этот период нужно отказаться от тяжелой пищи и ограничить себя в использовании косметики;
- стригущий. Также проявляется красными пятнами на коже, которые очень сильно чешутся, зудят и шелушатся. Многие люди сразу приступают к самолечению, чем только осложняют ситуацию и отдаляют избавление от болезни. В данной ситуации необходимо срочно пойти к врачу, который назначит соответствующую терапию сразу после обследования.
- опоясывающий.
Читайте подробнее, что такое опоясывающий лишай здесь.
Инфекции
В большинстве случаев инфекционные болезни передаются от человека к человеку воздушно-капельным или контактным путем. Еще на первой стадии развития заболевания кожа покрывается высыпаниями, распространяющимися все дальше и сопровождающимися высокой температурой тела.
К таким болезням относят:
Помимо всего, названного выше, красные пятна на руках могут также сигнализировать о брюшном тифе. Скарлатина проявляет себя возникновением на коже мелкоточечной сыпи красного или ярко-розового цвета. Через неделю сыпь начнет шелушиться, больной чувствует себя утомленным, у него часто возникают головные боли, озноб, тошнота и рвота.
Фото красных пятен на руках
В каких случаях красные пятна на руках шелушатся и зудят?
Чесаться и зудеть красные высыпания на руках могут в случаях наличия следующих заболеваний:
- псориаз, названный выше, и характеризующийся утолщенными наростами на коже, которые очень сильно зудят и шелушатся;
- атопический дерматит – аллергическое заболевание. Его особенность – сезонные проявления. Для того чтобы гарантированно выздороветь, нужно устранить аллерген;
- себорейная экзема. Бывает хронической или острой. Проявляется красными пятнами большого размера, доставляющими существенный дискомфорт. Причина возникновения экземы – плохой уход за кожей, способствующий ухудшению ее защитных функций. Помимо того, она может являться следствием гормонального сбоя или стресса;
- стригущий лишай, упоминавшийся выше. Сопровождается температурой. Заразиться им можно, как правило, от животного, но иногда и от человека, причем не столько лично, сколько через предметы гигиены или одежды.
Если красные пятна на теле чешутся, и что это может быть, вы не знаете, посмотрите статью на эту тему на нашем сайте.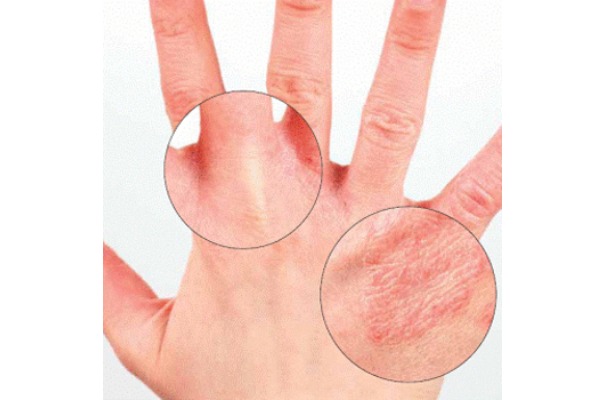
Лечение
Использовать абсолютно любые лекарственные средства, в том числе и те, которые используются наружно, нельзя без консультации со специалистом и установления определенной причины появления на руках красных пятен.
Для устранения красных высыпаний с рук часто применяются следующие крема и мази:
- Радевит – в его составе активные компоненты, смягчающие и увлажняющие кожу и устраняющие шелушение и зуд. Результат применения – избавление от высыпаний красного цвета на руках, но только если причиной их возникновения была аллергия;
- Траумель – средство, местно укрепляющее иммунную систему человека. Использование этой мази поможет устранить воспаления на коже самого разного характера;
- Ирикар – средство для лечения экземы. В состав входят натуральные природные компоненты, устраняющие зуд, шелушение и красноту;
- Фенистил. Выпускается в нескольких формах: мазь и гель. Убирает зуд и покраснение, но справится лишь с пятнами, которые стали проявлением аллергической реакции;
- Бепантен – средство, прекрасно ускоряющее регенеративные процессы. Воздействует на глубокие слои эпидермиса, а значит, лечит проблему, у не только лишь убирает внешние проявления;
- Гормональные средства также очень действенны при лечении пятен красного цвета на руках, но пользоваться ими следует с осторожностью. Чаще всего их используют для лечения дерматита или псориаза
Системные препараты
Лечение аллергических реакций:
- Высыпания, спровоцированные аллергией, следует устранять при помощи мазей и кремов, а также приема противоаллергических средств.
- Если пятна сильно чешутся, рекомендуется на ночь использовать гидрокортизоновую мазь.
Некоторые из инфекционных болезней требуют особенных способов лечения, для других же достаточно только симптоматической терапии.
Лечение инфекционных пятен:
- Простой лишай, проявляющийся маленькими единичными пятнами, может исчезнуть самостоятельно примерно через неделю от начала болезни. Если же кожа поражена широко или высыпания подбираются к лицу, нужно использовать противовирусные препараты, такие, например, как «Ацикловир».
- Опоясывающий лишай также можно вылечить, употребляя противовирусные препараты орально или с помощью инъекций. Необходимо принимать обезболивающие средства.
- Ветрянка или краснуха не требуют осуществления какой-либо специфической терапии. Организм самостоятельно справится с болезнью за период от недели до десяти дней.
- Если пятна сильно чешутся, нужно принимать антигистаминные препараты, с появлением лихорадки понадобятся также жаропонижающие медикаменты. Для того чтобы не было нагноения, на кожу можно наносить «Фезикул».
- Корь тоже лечат с применением симптоматической терапии. Больному нужно принимать противовоспалительные и отхаркивающие препараты. Если есть лихорадка, назначается «Парацетамол», в качестве полоскания – ромашковый отвар или хлоргексидин.
Лечение аутоиммунных болезней:
- Для лечения всех аутоиммунных болезней применяется гормональная терапия, а также цитостатики, снижающие иммунитет. Кроме этого, врач назначает противоаллергические и противовоспалительные лекарства.
- Для излечения псориаза в острой форме на воспаленные области наносится гормональная мазь и отшелушивающая салициловая кислота, также справляющаяся с устранением воспаления и активизацией регенерационных процессов. Часто применяются седативные препараты.
Заключение
Как бы то ни было, следить за состоянием кожи рук необходимо всегда, ведь она – индикатор состояния вашего здоровья, именно она способна сообщить о том, что в вашем организме что-то не в порядке.
Красные пятна на руках — неспецифический симптом определённого патологического процесса в организме. Кроме этого, красные пятна на коже рук могут образоваться в результате сильного стресса или нервного перенапряжения. В любом случае лечение должен назначать только врач. Самовольный приём препаратов может только временно снять симптоматику, но не является гарантией устранения первопричинного фактора.
Этиология
Красное пятнышко похожее на ожог присутствует в симптоматике многих инфекционных, дерматологических и воспалительных заболеваний. В некоторых случаях возникновение такого симптома может быть следствием психологического расстройства. В целом можно выделить следующие этиологические факторы:
- перепады температуры;
- укусы насекомых;
- заболевания бактериальной, паразитарной, грибковой природой;
- аутоиммунные патологии — псориаз, системная красная волчанка;
- атопический дерматит;
- острая аллергическая реакция на продукты питания, средства по уходу за собой или бытовую химию;
- побочные действия определённых медикаментозных препаратов;
- нарушения гормонального фона;
- онкологические процессы;
- стрессы и сильные нервные перенапряжения;
- чесотка;
- розовый лишай;
- ЗППП;
- слишком сухая кожа.
Следует отметить, что это далеко не весь перечень этиологических факторов, при которых может наблюдаться этот симптом. В предположении этиологии следует принимать во внимание и локализацию высыпаний — на кистях, пальцах, локтях или рассеяно по всему телу.
Довольно часто красное пятно на руке у ребёнка может свидетельствовать об аллергической реакции или лишае. Так как дети довольно часто контактируют с уличными животными, такое заболевание вполне вероятно. Однако ставить диагноз может только врач, точно так же, как и назначать лечение.
Симптоматика
В этом случае сложно выделить общую клиническую картину, так как красные пятна на кистях рук или локально, могут быть проявлением как аллергической реакции, так и системного аутоиммунного заболевания.
Красные пятна на пальцах рук могут сопровождаться такими симптомами:
- зуд;
- шелушение;
- местное повышение температуры;
- раздражение;
- образование на поверхности корочек или пузырьков с белой жидкостью.
Если красные пятна появились на всей поверхности рук, клиническая картина может дополняться следующими признаками:
- сухость кожи;
- сильный зуд, жжение;
- со временем пятна начинают шелушиться;
- местное повышение температуры.
Появление красных пятен без каких-либо дополнительных раздражительных симптомов (как ожог) может свидетельствовать об аллергической реакции или сильном нервном перенапряжении. В таком случае клиническая картина может иметь следующие дополнительные признаки:
- зуд;
- головная боль;
- раздражительность, резкая смена настроения;
- недомогание, сонливость;
- тошнота, иногда со рвотными позывами;
- ухудшение или полное отсутствие аппетита.
Красные шелушащиеся пятна могут быть признаком клинической картины более ста заболеваний. Поэтому принимать какие-либо препараты самостоятельно, без осмотра врача и установления точного диагноза, настоятельно не рекомендуется. Это может привести не только к развитию осложнений, но и к смазанной клинической картине, что усложняет диагностику.
Диагностика
При наличии такого симптома следует, изначально, обратиться к дерматовенерологу. В первую очередь, врач проводит подробный физикальный осмотр и выясняет общий анамнез, образ жизни пациента за последние несколько дней — как питался, какие медикаменты принимал. После этого, проводится лабораторно-инструментальное обследование:
- общий и биохимический анализ крови;
- иммунологические исследования;
- тест крови на наличие аллергена;
- тест на ЗППП;
- соскоб с поражённого участка кожи;
- УЗИ внутренних органов.
Дополнительные методы диагностирования недуга зависят от клинической картины и общего состояния пациента.
Лечение врач назначает только после выявления этиологии и постановки диагноза. Если до обследования пациент использовал какие-либо препараты для снятия симптоматики, следует перед началом диагностики уведомить об этом врача.
Лечение
Лечение будет зависеть от поставленного диагноза. Если красные пятна на руках и ногах чешутся, врач может назначить препараты местного действия, которые снимут воспалительный процесс. В целом терапия направлена на уменьшение симптоматики, так как это может существенно усложнять жизнь человеку, и устранение первопричинного фактора. Схема лечения в таком случае будет комбинированной.
Медикаментозная терапия может включать в себя следующие препараты:
- антибиотики;
- противовоспалительные;
- антигистаминные;
- противогрибковые.
Терапия фармацевтическими препаратами может дополняться веществами различного воздействия в зависимости от причины появления красных пятен на коже рук.
Длительность, дозировку и режим приёма лекарства определяет только лечащий врач, исходя из диагноза и текущей клинической картины.
Лечение народными средствами также возможно, но только после консультации с врачом и как дополнение к основному курсу терапии. В таком случае можно использовать ванночки с отваром трав, которые имеют антисептическое и успокоительное действие.
Профилактика
Специфических методов профилактики нет. В целом предотвратить образование красных пятен на руках можно, если соблюдать следующие правила:
- использовать только качественные средства по уходу за кожей;
- следить за личной гигиеной;
- своевременно и правильно лечить все недуги, особенно инфекционной и грибковой природы;
- исключить стрессы и частые нервные перенапряжения.
Кроме этого, нужно систематически проходить профилактическое медицинское обследование и не заниматься самолечением. Выполнение таких простых правил поможет свести к минимуму риск развития недугов, в клинической картине которых есть такой симптом, как покраснение на руках.
Кожа и щитовидная железа
Кожа служит пограничным органом, составляя 1/6 – 1/7 объема всего человеческого тела и является по сути, одним из самых крупных органов. Среди многочисленных функций кожи следует выделить ее барьерную, терморегулирующую, дезинтоксикационную, иммунную, витаминосинтезирующую (в отношении провитамина D), дыхательную (1% общего газообмена), ферментативную, выделительную функции. Особое место занимает функция кожи как депо крови: её сосуды вмещают до 1 литра крови.
Человек не может существовать без кожи. Вот почему во времена мракобесия самой страшной казнью считалось лишение человека кожи. Ярким примером вовлечения кожи в патологию организма могут служить и заболевания щитовидной железы
Повышенная выработка гормонов щитовидной железы будет наблюдаться при гипертирозе. Одним из важных симптомов заболевания служит субфебрильная температура (37,1-37,3ºС), когда больные постоянно испытывают чувство жара. Пониженная же продукция гормонов сопровождается снижением основного обмена и, как правило, пониженной температурой тела (нередко – ниже 36-35,5ºС), больные постоянно зябнут, даже в жаркую погоду, на ночь надевают теплые носки или спят под двумя-тремя одеялами. Если человек без видимых внешних причин стал надевать на ночь теплые носки – ему пора идти к эндокринологу.
Кожа излучает тепло и обладает способностью потеть. Испарение воды и, в частности, пота, сопровождается потерей тепла. Вот почему при повышенной выработке гормонов щитовидной железы — горячая влажная кожа и проливные поты, которые позволяют организму не перегреваться. При пониженной функции щитовидной железы больные плохо потеют или не потеют (даже в сауне), их кожа сухая, шершавая, потоотделение нарушено. Поэтому они избегают высоких температур, так как перегревание организма может закончиться тепловым ударом и даже летальным исходом.
При тиротоксикозе (базедовой болезни) увеличенная потливость обычное явление. Кожа на ощупь горячая, гладкая, бархатистая, влажная от пота и напоминает кожу новорожденных, даже если возникает в солидном возрасте. Ладони всегда горячие и влажные, наблюдается мелкий тремор пальцев вытянутых рук. Ладони и лицо красные. Нередко наблюдается экзофтальм (вырученные глаза). Волосы становятся тонкими, мягкими и жирными. Нередко бывает диффузное выпадение волос. Весьма характерно отделение ногтя от ногтевого ложа, которое обычно начинается с безымянного пальца. В тяжелых случаях на коже, особенно вокруг глаз, наблюдается гиперпигментация.
Базедова болезнь примерно в 1% случаев может сопровождаться деформацией длинных трубчатых костей и дистальных фаланг пальцев. Пальцы рук приобретают вид «барабанных палочек», а ногти – «часовых стекол».
Но особенно ярко изменяется кожа при пониженной функции щитовидной железы – микседеме. Начинаются изменения со стороны кожи лица, отекает лоб, веки, нос, щеки. Глазная щель становится узкой. Губы и нос иногда синюшные. На щеках бывает румянец, как у накрашенных кукол, в отличие от бледного цвета остального лица. Черты лица сглаживаются, мимика стушевывается. Эта своеобразная отечность, при давлении на которую не остаётся ямки, распространяется постепенно книзу на шею, голова становится мало поворотливой. Надключичные ямки выполняются плотной массой жира. Отек может охватывать все тело. Кожа на ощупь холодная. Больные постоянно жалуются на зябкость. Кожа отличается особенной сухостью и шелушится. Атрофируются потовые железы, исчезает потоотделение. Волосы заметно выпадают на голове и на остальных частях тела. Характерно выпадение наружных отделов бровей, ресниц, усов, бороды. Волосы сухие, ломкие, теряют свой блеск. Ногти ломкие, утрачивают, как и волосы, свой блеск. Практически у всех больных наблюдаются менее или более частые прикусы слизистых оболочек щек, реже губ и языка.
Общее впечатление от лица – его старообразность. Интеллект значительно снижен, причем слабоумие практически не поддаётся лечению. Картину обычно дополняют пупочная грыжа, укорочение проксимальных отделов конечностей, широкий, приплюснутый нос и высунутый язык. Дети в последующем плохо растут, низкорослость бывает вплоть до карликовости.
При гипотирозе (пониженной функции щитовидной железы) вследствие йодного дефицита (эндемический кретинизм) кожа сухая, серовато-желтая, утолщена, особенно в области голеней. Волосы грубые, но не ломкие. Вообще эндемические кретины лысеют редко, хотя рост волос слабый. Наружная треть бровей также часто выпадает.
Существует узелковая форма микседемы кожи. Диагноз микседемы кожи ставится на основании клинических данных, подтвержденных результатами исследования функции щитовидной железы, а при необходимости – подтверждается патогистологическими исследованиями.
Что вы должны знать об удалении сухой кожи с ног.
2020.04.27
Kрасивые, здоровые ноги — это вопрос благополучия и эстетики. Расщепление пятки не только вызывают дискомфорт, они часто болят. Вот советы о том, что вам нужно знать об удалении сухой кожи с ваших ног.
Сухая кожа ног и ее причины
Кому не нравятся красивые, нежные с аккуратно нарисованными ногтями? К сожалению, сухая кожа не имеет ни мягкости, ни красоты. С возрастом кожа на ваших ногах теряет влагу, а кожа становится сухой и шелушащейся. Летом возникают проблемы с ношением открытой обуви. Женщины вынуждены носить закрытую обувь только потому, что не хотят, чтобы окружающие видели сухую, шелушащуюся, а иногда и потрескавшуюся кожу пятки.
Это относится и к мужчинам. Сухая и шелушащаяся кожа на ногах, иногда с трещинами, возникает из-за ее небрежного и своевременного лечения. Кожа ног теряет влагу и высыхает. Ноги, как правило, меньше всего заботятся о частях человеческого тела, и на них скапливается слой отмерших клеток кожи, особенно если мы не чистим их во время мытья.
Уход за ногами не обязательно означает, что мы должны ходить в салон каждый месяц, тратить немалую сумму на педикюр. Есть несколько удивительных способов ухода за ними в домашних условиях, которые не только помогают удалить сухую кожу на ногах, но и увлажняют их, обеспечивают мягкость.
Причины сухой кожи ног:
* Недостаток влаги является одним из главных виновников, приводящих к образованию белых, сухих слоев кожи вокруг пяток. Мертвые клетки кожи накапливаются вокруг пяток и других областей подошвы в основном из-за обезвоживания.
* Давление на подошву, неподходящая обувь также укрепляет и утолщает кожу подошв. Эту твердую и толстую кожу также называют лопухом. Такая кожа формируется как защитная мера. Теоретически, такую утолщенную кожу не нужно удалять, но людям не нравится такая кожа, и они готовы к любым процедурам, чтобы избавиться от нее. Твердые подошвы и каблуки не следует лечить дома, особенно если у человека диабет или какие-либо другие проблемы с кровообращением или нарушениями чувствительности стоп. В таких случаях самостоятельное лечение или попытки удалить твердую кожу ног могут привести к серьезным инфекциям.
* Сухая кожа ног также вызвана неподходящей обувью. Лето — это время, когда ноги в основном босиком, поэтому на них влияют не только погодные изменения, но и окружающая среда — поверхность для ходьбы, обувь, сандалии, открытые каблуки и кожа высыхает.
* Многие мыла и моющие средства также содержат вредные химические вещества, которые делают кожу ног очень сухой. Они просто удаляют естественную влагу кожи, защищают жирный слой от поверхности кожи и высушивают кожу.
* Люди, которые проводят много времени на ногах, также, как правило, имеют сухую кожу ног из-за повышенного трения обуви и давления ног.
* Многие люди, страдающие ожирением, также страдают от сухой кожи на ногах, потому что их ноги находятся под избыточным давлением. Как правило, их кровообращение в организме нарушается, а кожа сухая.
* Некоторые проблемы со здоровьем, такие как псориаз, рак или нога спортсмена, вызывают у некоторых людей грубую, сухую и шелушащуюся кожу на ногах.
Мы отмечаем, что то, что люди списывают за неудобную обувь и сухую кожу, может оказаться симптомом серьезного заболевания. Врачи называют 5 заболеваний, которые могут сопровождаться потрескавшимися пятками.
1. Варикозное расширение вен
Расщепление пятки является одним из симптомов скрытых варикозных вен. Опухшие вены могут быть глубоко под кожей и могут быть не видны. Однако в кровеносных сосудах возникает закупорка, кожа ног не получает питания и начинает трескаться. Скрытые варикозные вены не могут быть полностью вылечены. Но лечение следует начинать как можно раньше, чтобы предотвратить осложнения.
2. Почечная недостаточность
При почечной недостаточности количество мочевины в крови увеличивается. Это препятствует нормальному кровообращению. В результате кожа становится сухой, а пятки растрескиваются.
3. Декомпенсированный сахарный диабет
Декомпенсированный диабет — это состояние, при котором пациент имеет стабильно высокий уровень глюкозы и не оказывает лечебного эффекта. В этом состоянии кожа ног напоминает сухую, потрескавшуюся землю. Трещины обычно глубокие. Также обратите внимание на пальцы ног.
4. Микоз
Микоз, как правило, грибок. Если это повредит ноги, могут возникнуть трещины. Грибок изначально разрушает верхний слой кожи, проникая глубже со временем. Кожа на трещинах может стать белой или зеленой. Самое главное, чтобы начать лечение.
5. Гастрит
Почти незаметные трещины на пятках могут указывать на гастрит. Они часто поддерживаются простой сухостью кожи. Но здесь нужно обратить внимание на сопутствующие симптомы: трещины в уголках губ, а также сухость во рту и изжога. Рекомендуются врачебный контроль и диетические изменения.
Если кожа на вашей твердой ноге стала слишком сухой и вызывает дискомфорт, вам следует обратиться к врачу, чтобы выяснить, не является ли это симптомом более серьезного заболевания, и только после этого принять меры по удалению утолщенной кожи.
Если сухая кожа ног не является болезненной, но вызывает много дискомфорта, есть много способов для лечения и ухода за кожей в домашних условиях с использованием некоторых изумительных ингредиентов на вашей кухне.
Удаление омертвевшей кожи с пятoк.
Следующее пошаговое руководство научит вас, как удалить сухую кожу с ног дома:
* Шаг 1:
Замочите ноги в теплой воде не менее 20 минут, чтобы смягчить жесткую кожу. Это ускорит процесс удаления. Используйте мягкое мыло, чтобы замочить ноги в теплой воде. Агрессивные мыла не подходят, потому что они удаляют естественную маслянистость кожи.
* Шаг 2
Затем нарежьте большие очищенные кутикулы простыми ножницами или щипцами
* Шаг 3:
В начале чистки ноги ставят на пальцы ног. Трещины на пятках следует чистить сверху вниз: обычно трещины вертикальные — идущие сверху вниз или снизу вверх, но не горизонтально. Сама пятка должна быть вычищена справа налево или слева направо.
Если пятки сильно потрескались, процедуру нужно будет повторять еженедельно, пока не улучшится состояние.
* Шаг 4:
После чистки, после мытья и сушки ступней пятки следует смазывать жирным кремом. Лучше всего выполнять эти процедуры вечером перед сном.
* Шаг 5:
Если ваши пятки сильно потрескались, они нуждаются в более серьезном уходе. Вы можете наносить их с помощью питательного или специального крема специально для потрескавшейся кожи. Чтобы крем хорошо впитался и не чистил его на постельном белье, дайте крему немного впитаться и наденьте носки. Так и идитe спать.
Совет на будущее:
Выполняйте всю процедуру с пропиткой и чисткой, по крайней мере, один раз в неделю, предпочтительно два, и пятки должны быть каждый вечер после купания в душе или ванне.
Носите подходящую обувь, чтобы предотвратить образование накипи и сухости кожи.
Как побороть авитаминоз и помочь организму после зимы
Весна – пора пробуждения природы, солнце начинает выглядывать чаще, а температурные значения приближаются к нулевой отметке, но несмотря на это, многие из нас замечают, что организм в целом чувствует себя слабым и истощенным. Как справится с авитаминозом, какими продуктами разбавить свой рацион, а также от каких привычек лучше отказаться РИА Новости рассказала врач общей практики городской поликлиники №64 департамента здравоохранения Москвы Виктория Агальцова.
Авитаминоз или гиповитаминоз?
Как рассказала врач, существуют два понятия – гиповитаминоз или авитаминоз, – за которыми скрывается сезонная нехватка витаминов осенью и весной. Однако гиповитаминоз характеризуется тем, что в организме в недостаточном количестве, но все-таки присутствуют, те или иные витамины. Авитаминоз же является более серьезным нарушением в работе организма человека. При авитаминозе наблюдается критическая нехватка или полное отсутствие одного или нескольких витаминов.
«Общих причин авитаминоза любого вида может быть множество: скудность рациона питания, отсутствие в нем свежих овощей и фруктов, зелени, круп, мяса, яиц, молока или творога; заболевания желудочно-кишечного тракта, при которых витамины не всасываются ворсинками кишечника и просто не попадают в кровь», — рассказала Агальцова.
Также это может случиться из-за пагубных привычек, которые нарушают синтез и усвоение витаминов. Причинами авитаминоза могут служить хронический стресс, постоянная усталость и прием медикаментозных препаратов, которые «выключают» действие витаминов.
О том, что витаминов не хватает, могут свидетельствовать различные изменения в организме. Так, по словам Агальцовой, волосы становятся тусклыми, чрезмерно секутся и начинают сильно выпадать, ногти становятся хрупкими и начинают слоиться, кожа становится сухой и бледной, иногда немного сероватой, губы быстро пересыхают и трескаются, также на них возможно появление герпеса.
«Зрение становится не таким острым, а порой и значительно ухудшается. Может появиться кровь во время чистки зубов, так как повышается кровоточивость десен; человек начинает часто болеть простудами и ОРВИ, обостряются и учащаются старые хронические заболевания», — добавила врач.
Она также отметила, что зачастую у человека при авитаминозе плохое настроение, он апатичен, с трудом встает по утрам, при этом ухудшается работа мозга.
Каких витаминов недостает организму?
Если человек стал замечать, что у него нарушена острота зрения, появилось жжение в глазах и сухость, кожа шелушится, волосы потускнели, зубы приобрели желтоваты оттенок, все это может свидетельствовать о недостатке в организме витамина А. Для того, чтобы восполнить дефицит витамина, следует включить в свой рацион молоко и молочную продукцию, печенку, морепродукты, а также смородину, крыжовник, абрикосы, морковь и шпинат. При этом, как отметила врач, все продукты с витамином А необходимо употреблять ежедневно, иначе лечение будет неэффективным.
Агальцова рассказала, что недостаточность витамина В1 характеризуется преждевременным увяданием кожи, слабостью мышц, аритмией и нарушением дыхания. Также появляется кожный зуд, одышка, ухудшается аппетит. «Восполняется недостаток тиамина употреблением в пищу дрожжей, хлебобулочных изделий, муки грубого помола и витаминных комплексов», — сказала она.
Дефицит В2 проявляется в потере веса и аппетита, поражениях кожи, воспалениях внутренней полости рта, светочувствительности. Наибольшее количество вещества содержится в злаках и горохе, в мясе и молоке. Витамин В3, или ниацин, влияет на регуляцию сна — днем человек хочет спать, а ночью мучается бессонницей. Также его недостаток вызывает повышенную кожную чувствительность, выпадение и обесцвечивание волос, депрессию. Для восполнения нехватки необходимо есть много зелени, фруктов и овощей, молочную продукцию и куриные яйца, а также животную и куриную печень.
При недостатке витамина В5, по словам врача, нарушается пигментация как кожи, так и волос — на теле появляются пятна, волосы меняют пигментацию и сильно выпадают. Много пантотеновой кислоты (В5) можно найти в мясе и рыбе, в птице, молоке, в овощах, орехах и бобовых.
«Недостаток витамина В6 вызывает приступы тошноты и судороги по ночам, вызывает когнитивную дисфункцию и даже психозы. Восполняется яичными желтками, печенкой и картофелем, шпинатом, морковью и орехами», — рассказала Агальцова.
Витамин В9, или фолиевая кислота при дефиците в организме сопровождается малокровием, потерей веса, бессонницей и сильной головной болью. При нехватке витамина необходимо есть продукты из почек и печени, свежие овощи и зелень, а также злаки и орехи.
Серьезные нарушения в виде психоза или даже паралича, по словам врача, может вызвать недостаточность витамина В12. При этом восполнение недостатка проблематично, поскольку вещество содержится в продуктах лишь в небольшом количестве — его практически нет в растениях, и немного в мясных продуктах — в телячьей и говяжьей печенке, морепродуктах и рыбе, а также в баранине.
«Каждый витамин из группы витаминов В отличается своей специфической симптоматикой. Однако поступать эти вещества должны в организм комплексно, а не по отдельности, так как они тесно взаимосвязаны», — подчеркнула Агальцова.
Говоря о витамине С, она рассказала, что при его недостатке повышается кровоточивость десен, развивается кариес, появляются проблемы с дыханием и нарушается пищеварение, также усиливается утомляемость и слабость. Для лечения необходимо введение в рацион больших доз аскорбиновой кислоты, например, через продукты — овощи и ягоды, черную смородину, томаты и шпинат или посредством таблеток и инъекций.
Если организму человека недостает витамина D, то может появляться кариес, боль в суставах, судороги, сутулость и потеря веса. Чтобы восполнить его дефицит следует употреблять говяжью и свиную печень, куриные яйца, молочные продукты и жирную рыбу. Кроме этого, врач может назначить облучение ультрафиолетом и прием препаратов кальция.
Агальцова рассказала, что витамин Е очень зависим от внешней и внутренней среды организма и легко разрушается под воздействием токсических веществ таких, как алкоголь или никотин. При дефиците витамина ускоряются процессы старения, кожа быстро увядает, нарушается зрение.
«Для лечения пациенту назначают диету, богатую токоферолом (витамином E): яйца, капуста и шпинат, сельдерей и морковь. Очень полезные растительные жиры — оливковое масло, кунжутное и льняное масло. Также большое количество токоферола содержится в таких травах как пустырник, мята и шиповник, рябина и облепиха. Поэтому рекомендуется употреблять травяные чаи из этих растительных смесей», — рассказала она, добавив, что также этим витамином богаты рыбий жир, морская рыба, миндаль и орехи.
При недостатке витамин Н, к которому может привести прием антибиотиков, необходимо есть больше сои и яиц, а именно желтков, гороха и цветной капусты, печени и грибов.
Дефицит витамин К, как рассказала врач, характеризуют сильные и длительные кровотечения даже при крошечных повреждениях, кровоточивость десен, проблемы с пищеварением, анемия, общая вялость и слабость. В этом случае нужно употреблять зеленую капусту и свиную печень, брокколи и шпинат, также немного витамина содержится в баранине и телятине.
Лучшее лечение заболевания – его профилактика
Для того чтобы не пришлось лечить гипоавитаминоз или авитаминоз, необходимо проводить профилактику. Так, по мнению Агальцовой, следует питаться здоровой и разнообразной пищей, вести здоровый образ жизни, отказаться от вредных привычек, а также сбалансировать режим дня и каждый день гулять на свежем воздухе.
«Нужно своевременно лечить все возникающие заболевания, ведь они могут приводить к витаминной недостаточности. В профилактических целях пить поливитаминные комплексы в осенне-весенний сезон, принимать витамины в период, когда организм максимально ослаблен — в детском возрасте, в подростковом, во время беременности и лактации, в пожилом возрасте», — заключила врач.
Ссылка на публикацию: https://ria.ru/society/20180313/1516267369.html
Гиперкератоз кожи: симптомы, лечение, диагностика заболевания
Гиперкератоз – общее название для группы патологий, основным признаком которых служит неумеренное ороговение кожи. Клетки внешнего, рогового слоя под действием определенного фактора активизируют процесс деления, при этом слущивание отмерших клеток замедляется. В результате кожа покрывается роговым слоем, толщина которого варьирует от долей миллиметра до нескольких сантиметров. Ороговению могут подвергаться любые участки тела, в зависимости от причин патологии.
Разновидности процесса ороговения
Различают наследственный и приобретенный гиперкератоз кожи. В зависимости от клинических проявлений, патология может принимать различные формы:
- фолликулярную – чешуйки отслаивающейся кожи закупоривают протоки фолликулов, из-за чего на коже появляются многочисленные мелкие бугорки, похожие на прыщики;
- лентикулярную – на волосяных фолликулах нижних конечностей появляются роговые папулы, при их удалении на коже остаются небольшие углубления;
- диссеминированную – на коже появляются образования, напоминающие короткие и утолщенные волоски;
- себорейную – на волосистой части головы, иногда на коже лица образуются участки шелушения в виде жирной, легко удаляемой корки, под которой обнаруживаются красноватые пятна кожи;
- диффузную – поражаются большие участки кожи на любых частях тела, иногда даже вся кожа полностью, сальные железы перестают работать, кожа иссушается и шелушится;
- бородавчатую – на коже появляются образования, напоминающие бородавки, но без участия папилломавируса, причем иногда они перерождаются в опухоли;
- старческую – на коже пожилых людей появляются темные ороговевшие пятна.
Диссеминированная и лентикулярная формы, как правило, развиваются у пожилых мужчин. Женщин и молодежь они поражают крайне редко.
Симптоматика
Основным симптомом гиперкератоза служит появление на каких-либо участках тела утолщений кожного покрова с пониженной чувствительностью, нередко с измененным цветом, отличающимся от основного оттенка. В начальной стадии кожа производит впечатление огрубевшей, затем толщина ороговевшего слоя увеличивается, иногда до такой степени, что начинает доставлять дискомфорт. В частности, запущенный гиперкератоз стоп может привести к изменению походки. Ороговевшая кожа шелушится или частично отслаивается, на наиболее утолщенных и сухих участках могут появляться болезненные трещины, которые долго заживают и становятся местами проникновения инфекции. Часто патология сопровождается сухостью кожи, снижением функции сальных желез.
У вас появились симптомы гиперкератоза?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Причины развития патологии
Все вызывающие развитие кератоза причины можно разделить на две группы. В первую входят внешние воздействия – тесная обувь или натирающая определенные участки кожи одежда, интенсивный физический труд, постоянный контакт с химическими реагентами или другими веществами, негативно воздействующими на кожу, несоблюдение правил гигиены и т. д.
Вторая группа включает заболевания и патологические состояния, которые приводят к чрезмерному образованию рогового слоя:
- системные нарушения, врожденные либо приобретенные – ихтиоз, сахарный диабет, псориаз, кератодермия и др.;
- нарушения кровообращения, наиболее часто возникающие в нижних конечностях, – варикозная болезнь, облитерирующий атеросклероз;
- недостаток витаминов;
- грибковые заболевания кожи (лишай) и стоп;
- желудочно-кишечные заболевания;
- стрессы;
- лишний вес, патологии стопы, хромота.
Под влиянием тех или иных факторов в верхнем слое кожи нарушается капиллярное кровоснабжение, ухудшается иннервация. Из-за этого активизируется процесс деления клеток рогового слоя с одновременным замедлением их слущивания и образованием утолщенных ороговевших участков.
Диагностические методы
Как правило, при гиперкератозе диагностика заключается в выявлении заболевания, которое привело к образованию ороговевших участков. Дерматолог проводит наружный осмотр и опрос пациента, проверяет, нет ли признаков кожных заболеваний. Как правило, квалифицированный специалист может распознать заболевание по внешним признакам. Для уточнения может понадобиться дифференциальная диагностика, которая необходима при сходстве проявлений патологии с другими кожными заболеваниями, для которых тоже характерны шелушение и сухость кожи. При затруднениях с определением диагноза проводят биопсию пораженного участка кожи с гистологическим исследованием ткани.
Лечение
Метод лечения гиперкератоза зависит от формы заболевания и от причины, которая его вызвала. Как правило, в периоды обострения показано местное применение кортикостероидных мазей, которые снимают воспаление и отшелушивают ороговевшую кожу. Мягкий кислотный пилинг при помощи специальных кремов помогает освободиться от затвердевших слоев кожи. Механическое удаление огрубевших участков не рекомендуется, так как из-за него образование рогового слоя может усилиться. Хороший эффект дают теплые ванны с добавлением соли, пищевой соды либо крахмала, после которых на кожу наносят увлажняющий крем.
Гиперкератоз кожи головы лечат при помощи смягчающих компрессов, для которых используют касторовое масло, вазелин или глицерин, рыбий жир и т. д. При необходимости могут быть назначены мази с содержанием гормонов. При фолликулярной форме заболевания наружное лечение пне приносит большой пользы, поэтому терапия направлена на устранение нарушений в работе организма.
При гиперкератозе кожи стоп необходимо вначале устранить фактор, вызывающий патологию. Часто в роли патологического фактора выступает грибок кожи, от которого избавляются при помощи специальных противогрибковых мазей. Хороший эффект дают ножные теплые ванночки с поваренной солью, после которых распаренный ороговевший слой снимают при помощи пемзы, а кожу смазывают смягчающим кремом. Необходимо выбрать удобную обувь, которая не сдавливает и не натирает стопу. Если пациент страдает косолапостью или плоскостопием, следует позаботиться о выборе специальной обуви.
Профилактика
Чтобы не допустить повторного развития гиперкератоза, необходимо ухаживать за кожей, обеспечивать ее питание и гигиену. Предупредить рецидивы заболевания помогут:
- нормализация питания, обеспечение разнообразного сбалансированного рациона;
- отказ от длительного пребывания на солнце или переохлаждения кожи;
- соблюдение гигиены, уход за кожей;
- использование защитных средств при работе с химическими реагентами.
Некоторые формы заболевания крайне тяжело поддаются лечению и остаются с человеком в течение всей жизни. В этом случае особенно важно уделять внимание профилактическим мерам, которые снижают риск рецидивов.
Вопросы и ответы
Какой врач лечит гиперкератоз?
По поводу диагностики и лечения гиперкератоза следует обратиться к дерматологу. Если речь идет о заболевании стоп, то желательно проконсультироваться у подолога. В ходе лечения, возможно, придется обратиться к флебологу, эндокринологу или другим специалистам, в зависимости от выявленных заболеваний.
Как лечить гиперкератоз народными методами?
Домашние рецепты народной медицины при гиперкератозе помогают только на начальных стадиях и при легкой форме заболевания. Неплохой эффект дают смягчающие кожу аппликации с листьями алоэ, компрессы с прополисом или с отваром луковой шелухи. Можно использовать березовый деготь – действенное противовоспалительное средство, а также барсучий жир для смягчения потрескавшейся кожи.
Чем опасен гиперкератоз?
При отсутствии лечения могут развиться осложнения. Так, при ороговении кожи стоп у пациента нередко появляются трещины и натоптыши, а также высок риск заражения грибком. Бородавчатая форма патологии может оказаться предраковым состоянием кожи. Фолликулярная форма часто сопровождается пиодермией.
Причины, симптомы, диагностика и лечение
Пятна на сухой коже могут иметь множество причин, включая аллергию, дерматит и псориаз. Определение причины сухости кожи позволяет человеку подобрать правильное лечение.
Сухая кожа — обычная проблема в зимние месяцы, когда кожа подвергается воздействию более низких температур и более низкого уровня влажности в воздухе. В этих случаях часто достаточно использовать увлажняющий крем, чтобы успокоить и устранить сухие участки кожи.
Однако у некоторых людей наблюдается хроническая или длительная сухость кожи.Это может указывать на основное заболевание, лечение которого будет полезно.
В этой статье мы расскажем о некоторых распространенных заболеваниях и других факторах, которые могут вызвать сухость кожи, и о том, как с ними бороться.
Кожа может стать сухой, чешуйчатой или шелушащейся по многим повседневным причинам, например, из-за воздействия химических веществ в мыле или в суровую ветреную погоду.
Другие причины сухой кожи включают:
Во многих случаях человек может облегчить симптом, регулярно нанося правильный лосьон на пораженный участок и избегая чистящих средств и средств личной гигиены, содержащих агрессивные химические вещества.
Однако в некоторых случаях участки сухой кожи требуют специального лечения.
Состояние кожи может ухудшиться в холодную погоду, включая дерматит, который в широком смысле относится к любому состоянию, вызывающему воспаление кожи. Есть много видов дерматита.
Следующие кожные заболевания могут вызвать появление пятен на коже:
Контактный дерматит
Этот тип дерматита обычно возникает в результате контакта с аллергеном, например, ядовитым плющом или перхотью животных. Также некоторые моющие средства для стирки могут вызвать аллергическую реакцию.
Контактный дерматит обычно проходит самостоятельно.
Люди могут предотвратить дальнейшие реакции, определив, что вызвало дерматит, и избегая этого в будущем.
Контактный дерматит возникает на участке кожи, который контактировал с аллергеном. Это означает, что он может затронуть любую часть тела. Это обычное явление на открытых участках, таких как руки и лицо.
Симптомы контактного дерматита включают:
- сухие, красные или чешуйчатые участки кожи
- крапивница
- зуд или жжение на пораженных участках
- открытые или протекающие волдыри
Узнайте больше о контактном дерматите здесь.
Атопический дерматит
Атопический дерматит или экзема — хроническое кожное заболевание, которое в основном поражает детей. Точная причина остается неясной, но генетические факторы и факторы окружающей среды играют важную роль.
Симптомы атопического дерматита обычно проявляются на щеках, руках и ногах.
Некоторые симптомы включают:
- сухая раздраженная кожа
- чешуйчатая кожа
- сыпь
- зуд
- потрескавшаяся кожа за ушами
Узнайте больше об атопическом дерматите здесь.
Себорейный дерматит
Себорейный дерматит — это заболевание кожи, которое возникает, когда сальные железы производят слишком много масла. Обычно это вызывает появление белых, твердых хлопьев на коже головы, лице, груди и спине.
Когда заболевание поражает младенцев, оно называется колыбелью.
Другие симптомы себорейного дерматита включают:
- тонкие белые или желтые чешуйки
- жирные или жирные участки кожи
- красные участки кожи
- зуд
Узнайте больше о себорейном дерматите здесь.
Вульгарный ихтиоз
Ихтиоз — термин, обозначающий группу генетических заболеваний кожи, вызывающих сухость и шелушение кожи.
Большинство форм чрезвычайно редки, и у 95 процентов заболевших развивается самая легкая форма: вульгарный ихтиоз.
Люди обычно заболевают в детстве, но некоторые взрослые заражаются вульгарным ихтиозом.
Состояние обычно проявляется на ногах, но также может поражать кисти рук и туловище.
Симптомы вульгарного ихтиоза включают:
- сухая, зудящая и шелушащаяся кожа
- шелушащаяся кожа
- легкое утолщение кожи
Узнайте больше о вульгарном ихтиозе здесь.
Псориаз
Псориаз — распространенное аутоиммунное заболевание, поражающее кожу. По данным Национального фонда псориаза, 125 миллионов человек во всем мире страдают этим заболеванием.
Врачи не знают точную причину, но она связана с генетикой и иммунной системой.
Псориаз может поражать все тело, но некоторые частые места псориатической активности включают:
- кожа головы
- лицо
- ладони рук
- подошвы ступней
- колени
- локти
- нижняя часть спины
- половые органы
Симптомы псориаза включают:
- сухие, красные или чешуйчатые участки кожи
- зудящие или болезненные участки кожи
- шелушение кожи
- изменение цвета ногтей рук и ног
Узнайте больше о псориазе здесь.
Врач часто может диагностировать причину появления пятен на коже, исследуя их, изучая историю болезни человека и задавая вопросы о факторах риска и любых кожных заболеваниях, встречающихся в семье.
Если врач подозревает, что проблема вызвана основным заболеванием, он, скорее всего, направит человека к дерматологу, врачу, который специализируется на кожных заболеваниях.
Дерматолог изучит историю болезни и симптомы пациента и назначит лабораторные анализы, например биопсию кожи, чтобы помочь с диагнозом.
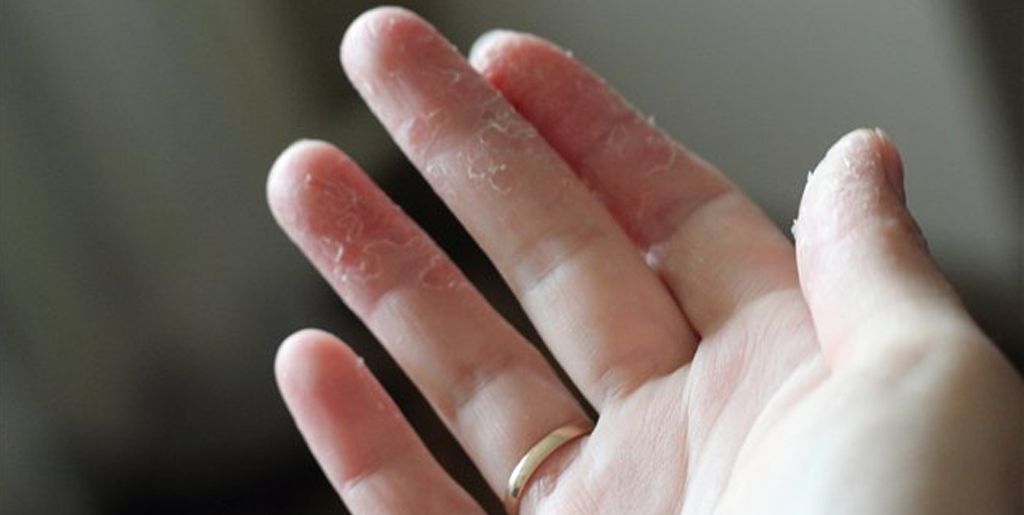
Дерматит рук | Поддержка кожи
ДЕРМАТИТ РУК
Каковы цели этой брошюры?
Эта брошюра была написана, чтобы помочь вам больше узнать о причинах и лечении дерматита рук.
Что такое дерматит рук?
Дерматит рук также называют экземой рук. Это распространенное заболевание, которым страдает примерно один из 20 человек. Это может начаться в детстве как часть врожденной склонности к экземе, но чаще всего встречается у подростков и взрослых.Дерматит рук может быть недолгой и преходящей проблемой. Однако у некоторых людей это длится годами и может иметь большое влияние на повседневную жизнь.
Кто, скорее всего, заболеет дерматитом рук?
Люди, перенесшие экзему в детстве (атопическая экзема), а также те, кто работает на работе с частым контактом с водой (мокрая работа), имеют высокий риск получить дерматит рук.
Что вызывает дерматит рук?
У многих людей дерматит рук возникает из-за прямого повреждения кожи агрессивными химическими веществами, а также раздражителями , особенно мылом, моющими средствами и многократным контактом с водой.Это называется раздражающим контактным дерматитом.
Контакт кожи с аллергенами, такими как духи, металлы, резина или кожа, также может вызывать дерматит у людей с аллергией на эти вещества. Это называется аллергическим контактным дерматитом.
Однако во многих случаях причиной дерматита кистей рук пациента является неизвестно , и опознаваемого триггера нет. Также часто бывает, что у кого-то есть более одной причины дерматита рук, например, сочетание атопического дерматита и раздражающего или аллергического контактного дерматита.
Является ли дерматит кисти наследственным?
Нет, не передается по наследству; однако склонность к дерматиту рук может передаваться по наследству вместе с атопическим дерматитом, астмой и сенной лихорадкой.
Каковы симптомы дерматита рук?
Пораженные участки кожи кажутся горячими, болезненными, грубыми, чешуйчатыми и зудящими. Могут появиться маленькие зудящие волдыри или болезненные трещинки. Это, в свою очередь, может вызвать боль при движении руки и пальцев.
Как выглядит дерматит рук?
При дерматите рук кожа воспаленная, красная и опухшая, с поврежденной, высохшей или чешуйчатой поверхностью, которая делает ее шелушащейся.Могут быть потрескавшиеся участки, которые кровоточат и сочатся. Иногда небольшие водяные пузыри можно увидеть на ладонях или по бокам пальцев. Могут быть поражены различные части руки, такие как перепонки пальцев, мясистые кончики пальцев или центр ладоней. Существует несколько различных моделей дерматита рук, но они обычно не говорят нам о его причине, и эта картина может со временем измениться у одного человека.
При дерматите рук могут инфицироваться бактерии, называемые стафилококками или стрептококками. Это вызывает еще большее покраснение, болезненность, образование корок, выделений, пятен или прыщей.
Как диагностируется дерматит рук?
Диагностика дерматита рук проводится путем тщательного исследования кожи. Осмотр других участков тела подтвердит, что экзема изолирована на руках, или предложит более распространенное заболевание кожи.
Чтобы определить причину дерматита рук, необходимо изучить характер дерматита рук и выявить возможные триггеры.
Патч-тестирование используется для определения наличия аллергии (например,грамм. к металлу) вызывает аллергический контактный дерматит. Обычно это делают в отделении дерматологии. Это может быть одной из нескольких причин дерматита рук. Тесты проводятся в течение нескольких дней, и в последний день их должен прочитать и объяснить эксперт. Большинство взрослых проходят тестирование на 50 или более распространенных аллергий. Более конкретные аллергены также могут быть проверены в зависимости от истории дерматита рук пациента.
Могут ли другие кожные заболевания выглядеть как дерматит рук?
Псориаз кистей рук может быть похож на дерматит, особенно если на ладонях имеются толстые чешуйчатые пятна.Стригущий лишай или грибковая инфекция также вызывают зудящие чешуйчатые высыпания. Эти состояния обычно начинаются на ступнях или в паху, но могут распространяться на руки и ногти, а иногда поражать только одну руку. Образцы кожи с пораженных участков могут быть отправлены на грибковый анализ (микологию), если это необходимо исключить.
Какие профессии часто вызывают дерматит рук?
К профессиям с высокой вероятностью возникновения дерматита рук относятся уборщицы, сиделки, лица, ухаживающие за маленькими детьми, повара, парикмахеры, механики, врачи, дантисты, медсестры, флористы, операторы станков, ароматерапевты, косметологи и строительные рабочие.Любая работа, связанная с частым контактом с водой или мытьем рук более 10 раз в день («мокрая работа»), имеет повышенный шанс вызвать дерматит рук.
Можно ли вылечить дерматит рук?
В большинстве случаев лечение контролирует состояние, но не излечивает его. Раннее выявление и лечение могут помочь избежать давних проблем, связанных с дерматитом рук. У людей с аллергическим контактным дерматитом избегание аллергенов может помочь или даже избавиться от дерматита рук.
Как лечить дерматит рук?
Увлажняющие средства (смягчающие средства) являются неотъемлемой частью лечения дерматита рук. Они помогают восстановить поврежденную внешнюю кожу и удерживать влагу внутри кожи, делая ее снова мягкой и эластичной. Их следует наносить повторно в течение дня и всякий раз, когда кожа кажется сухой. Они также снижают риск вторичной бактериальной инфекции.
ВНИМАНИЕ : В этой брошюре упоминаются «смягчающие средства» (увлажнители).Смягчающие средства, кремы, лосьоны и мази содержат масла, которые могут загореться. Попадание смягчающих средств на повязки, одежду, постельное белье или волосы может привести к возгоранию открытого огня или курения сигарет. Чтобы снизить риск возгорания, пациентам, использующим средства по уходу за кожей или волосами, рекомендуется быть очень осторожными рядом с открытым огнем, чтобы снизить риск возгорания одежды, волос или постельного белья. В частности, следует избегать курения сигарет и находиться рядом с людьми, которые курят или используют открытый огонь, особенно в постели.Свечи также могут загореться. Рекомендуется регулярно стирать одежду, контактирующую со смягчающими веществами, и постельное белье.
Использование увлажняющих средств в качестве заменителя мыла очень важно, поскольку они очищают кожу, не высушивая и не повреждая ее, как жидкое мыло или жестяная банка.
Стероидные кремы и мази — это наиболее часто назначаемое лечение дерматита рук. Они снимают симптомы и успокаивают воспаленную кожу. Обычно необходимы более сильные стероиды, так как легкие стероиды (1% гидрокортизон) не действуют на толстую кожу.Их применяют до двух раз в день. При чрезмерном использовании существует риск истончения кожи. Однако при использовании по рекомендации врача или медсестры актуальные стероиды обычно не вызывают этих проблем.
Таблетки с антигистаминными препаратами не всегда помогают при дерматите рук. Неседативные антигистаминные препараты не помогают большинству людей с экземой. Седативные антигистаминные препараты иногда принимают в течение нескольких дней, когда обостряется экзема, чтобы помочь уснуть. Седативные антигистаминные препараты вызывают сонливость, и их не следует принимать перед вождением и работой с механизмами.
Ингибиторы кальциневрина — это кремы и мази, используемые для лечения дерматита вместо стероидов. Хотя они могут работать хуже, чем сильные стероиды, они не несут риска истончения кожи. После нанесения они часто могут вызывать жжение или покалывание.
Ультрафиолетовая (УФ) терапия — это стационарное лечение очень тяжелого дерматита рук. Это предполагает посещение больницы для лечения два или три раза в неделю в течение примерно шести недель.
Таблетки стероидов можно назначать в течение нескольких недель при серьезном обострении дерматита рук.Дозу обычно снижают постепенно в течение нескольких недель. Из-за побочных эффектов длительное использование не рекомендуется.
Алитретиноин основан на витамине А и назначается специалистами при тяжелом, длительном дерматите рук. Курс лечения обычно длится до 6 месяцев. Его нельзя принимать во время беременности. Дополнительные сведения о важных побочных эффектах, связанных с алитретиноином, см. В листовке BAD.
Системные иммунодепрессанты — это мощные лечебные средства, которые иногда назначают специалисты для лечения тяжелого дерматита рук.Эти используемые лекарства включают азатиоприн, циклоспорин и метотрексат. Эти методы лечения обычно предназначены для более тяжелых случаев или когда другие варианты лечения не смогли контролировать симптомы. Они подходят не всем людям. Люди, принимающие эти таблетки, должны находиться под тщательным наблюдением и регулярно сдавать анализы крови.
Профилактика дерматита рук — что я могу сделать?
Всегда используйте защитные перчатки на работе и дома при контакте с раздражающими химическими веществами и водой.Наденьте хлопчатобумажные перчатки под ними или выберите перчатки с хлопковой подкладкой, если вам приходится работать в течение длительного времени.
Выбор наилучшего материала для перчаток (резина, ПВХ, нитрил и т. Д.) Будет зависеть от того, с какими химическими веществами или аллергенами обращаются. Перчатки должны быть чистыми и сухими внутри и не сломанными.
У некоторых людей есть коробки с нитриловыми перчатками на кухне и в ванной, чтобы не забыть использовать их при приготовлении пищи, чистке поверхностей и мытье волос.
Если перчатки носить нельзя, перед воздействием раздражителей следует нанести защитный крем.После воздействия тщательно вымыть руки с заменителем мыла, сполоснуть, тщательно высушить, затем увлажнить.
У BAD есть брошюра «Как ухаживать за руками».
Где я могу получить дополнительную информацию о дерматите рук?
Веб-сайт Управления по охране здоровья и безопасности: www.hse.gov.uk/food/dermatitis.htm
За подробностями об исходных материалах обращайтесь в Отдел клинических стандартов ([email protected]).
Цель данной брошюры — предоставить точную информацию о предмете и является консенсусом мнений, которых придерживаются представители Британской ассоциации дерматологов; индивидуальные обстоятельства пациента могут отличаться, что может повлиять как на совет, так и на курс лечения, который вам даст врач.
Эта брошюра была проверена на удобочитаемость Группой экспертов по информации для пациентов Британской ассоциации дерматологов
БРИТАНСКАЯ АССОЦИАЦИЯ ДЕРМАТОЛОГОВ
ИНФОРМАЦИОННЫЙ БЮЛЛЕТЕНЬ ДЛЯ ПАЦИЕНТА
СЕНТЯБРЬ 2012
ОБНОВЛЕНО ЯНВАРЬ 2016, АВГУСТ 2019
ДАТА ПРОВЕРКИ АВГУСТ 2022 ГОДА
причин чешуйчатой кожи и как от нее избавиться
От ароматизаторов до краски для волос, есть много вещей, которые вы можете нанести на кожу, и у вас может быть аллергия, и эти раздражители могут вызвать воспаление, которое приводит к зуду, покраснению и грубой, чешуйчатой коже, технически называемому аллергическим контактным дерматитом.Никель является распространенным виновником: по данным CDC, от 10% до 20% людей чувствительны к этому металлу, а аллергия на никель чаще встречается у женщин, чем у мужчин.
Выявить аллергию на никель сложно по двум причинам. Во-первых, реакция часто затягивается. «Вы можете носить украшения, содержащие никель, но у вас может не появиться сыпь в течение следующих двух недель», — говорит доктор Гохара. Во-вторых, реакция может возникнуть внезапно после многих лет воздействия: вы могли носить серьги с никелевым шнуровкой в течение 20 лет, а затем в один прекрасный день кожа как будто достигает критической точки, когда она просто не может больше выдерживать контакт с металлом.Дерматолог может провести патч-тест, чтобы подтвердить, действительно ли у вас аллергия на никель.
Отказ от никеля кажется верным способом предотвратить этот тип чешуйчатой кожи, но избежать этого труднее, чем вы думаете. Никель можно найти в застежках-молниях, крючках для бюстгальтеров, украшениях, пряжках ремня, оправе для очков, сотовых телефонах, ноутбуках и компьютерной мыши. Чтобы избежать воздействия и уменьшить кожные симптомы, покупайте украшения без никеля (выберите хирургическую нержавеющую сталь, титан, серебро или желтое золото), защитите электронику защитным чехлом и замените металлические крючки, молнии, кнопки и кнопки бюстгальтера на пластик.Вы также можете создать барьер между металлическими предметами и кожей, нанеся на них прозрачный лак для ногтей.
СВЯЗАННЫЙ: 12 признаков аллергической реакции
Ладонь
Кожные складки при атопической экземе
Что бы мы ни думали о чтении ладоней, тщательный осмотр ладоней во время операции может пролить свет на ряд диагнозов.Как и у этого пациента с атопической экземой, складки кожи ладоней на обеих руках более глубокие и выраженные, чем обычно (гиперлинейность).
Ряд исследований показал, что эти изменения чаще встречаются у пациентов с атопической экземой, чем у контрольных пациентов с сухой кожей. Эти признаки могут также возникать у пациентов с вульгарным ихтиозом.
Дерматит рук
Пациенты с атопической экземой имеют генетическую основу дерматита рук, но есть повышенный риск для любых пациентов, которые часто погружают руки в воду или контактируют с раздражающими веществами.У некоторых может быть аллергия на вещества, с которыми они контактируют, в то время как у других, как у этого пациента, возникают обострения во время стресса.
Пациенту следует посоветовать носить перчатки с хлопковой подкладкой при контакте с водой или раздражителями, часто наносить смягчающие средства и использовать местные кортикостероиды для уменьшения воспаления.
Tinea manuum
Tinea manuum часто ошибочно диагностируется как дерматит, но, как и в этом случае, обычно бывает односторонним. Пациент замечает постепенное появление сухой, зудящей, шелушащейся кожи на ладони и «пудровую начинку» в складках кожи.Иногда образуются волдыри. Соскобы кожи для микроскопии и посева должны подтвердить диагноз грибковой инфекции.
У пациентов могут быть другие пораженные участки.
Противогрибковые препараты для местного применения, такие как эконазол или тербинафин, обычно излечивают состояние, но в широко распространенных случаях или при поражении ногтей может потребоваться пероральное противогрибковое средство.
Псориаз ладоней
Псориаз ладоней также можно ошибочно принять за дерматит или спутать с кератодермией.Видны четко обозначенные толстые красные чешуйчатые пятна, часто с глубокими болезненными трещинами. При осмотре обычно обнаруживаются другие признаки, такие как бляшки на разгибающих поверхностях локтей и коленей, изменения кожи головы или ногтей.
Частые смягчающие средства могут помочь смягчить кожу и снизить риск образования трещин вместе с кератолитическим средством, таким как крем с салициловой кислотой или мочевиной. Также можно использовать местные стероиды, препараты каменноугольной смолы, кальципотриол, ацитретин, метотрексат или PUVA.
Пустулезный псориаз ладоней
У некоторых пациентов появляются скопления стерильных волдырей, а также утолщенные чешуйчатые участки кожи на руках.Ноги также часто страдают аналогичным образом. Состояние может сохраняться годами, вызывая значительный дискомфорт и снижая качество жизни пациента.
Этот конкретный тип пустулезного псориаза чаще встречается у нынешних или бывших курильщиков, и пациентам следует рекомендовать бросить курить.
Лечение пустулезного ладонного псориаза такое же, как и при простом ладонном псориазе.
Ладонная кератодермия
Ладонная кератодермия проявляется утолщением гиперкератоза и часто желтоватым изменением цвета кожи ладоней и подошв стоп.Это может вызвать дискомфорт или помешать ловкости рук.
Состояние может быть генетически унаследованным или связано с воспалительными заболеваниями кожи, инфекциями, приемом лекарств, микседемой или злокачественными новообразованиями.
Лечение включает обильное использование смягчающих средств, кератолитиков, местных ретиноидов, кальципотриола или системных ретиноидов, таких как ацетретин.
Болезнь рук, ящура и рта
У этого ребенка появилась сыпь на обеих руках в виде овальных желтоватых пузырьков, окруженных эритемой.Последние несколько дней она немного потускнела и перестала есть. При осмотре у нее была похожая сыпь на ногах и небольшие язвочки во рту.
Мать заверили, что болезнь рук, ящура не имеет ничего общего с болезнью животного и пройдет самопроизвольно в течение нескольких дней.
Заболевание вызвано вирусом Коксаки A16, инкубационное время составляет от трех до пяти дней и является очень заразным.
Многоформная эритема
Многоформная эритема (ЭМ) часто развивается как сыпь на ладонях.Эти красноватые кольцевидные поражения имеют слегка приподнятую центральную область, типичную для целевых поражений.
Иногда образуются волдыри, которые при серьезном и широком распространении указывают на более серьезный синдром Стивенса-Джонсона.
Сыпь бессимптомная или слегка зудящая. Состояние обычно проходит самопроизвольно через несколько недель. При необходимости для облегчения симптомов могут помочь пероральные антигистаминные препараты или местные кортикостероиды. EM возникает из-за реакции на инфекцию или лекарство.
ПОСМОТРЕТЬ ОНЛАЙН-ЦЕНТР ПСОРИАЗНЫХ РЕСУРСОВ
Сухая кожа
Это симптом вашего ребенка?
- Трещины на коже или сухая грубая кожа
- Трещины на руках, ногах и губах
- Сухая грубая кожа всей поверхности тела
Причины трещин на коже
- Наиболее потрескавшаяся кожа находится на ступнях , руки или губы.
- фут. Чаще всего поражаются подошвы стоп. Чаще всего трещины возникают на пятках и больших пальцах ног. Это называется дерматитом теннисной обуви. Глубокие трещины очень болезненны и могут кровоточить. Основная причина — ношение мокрых или вспотевших носков или частое плавание.
- Руки. У детей на руках могут образоваться трещины. Основная причина — слишком частое мытье рук или мытье посуды. Также может возникнуть при работе на улице в зимнюю погоду. Более серьезные трещины на пальцах возникают при сосании большого пальца.
- Губы. Губы у детей могут потрескаться от солнца или ветра. Если губы потрескались, это обычно из-за привычки «облизывать губы». Кожа вокруг губ также может стать розовой и сухой. Это особенно характерно для детей, которые сосут губы.
Причины сухой кожи
- Сухая кожа — обычное заболевание.
- Мыло. Сухость кожи в основном вызвана чрезмерным купанием и мылом (мыльный дерматит). Мыло удаляет естественные защитные масла кожи.Когда они исчезнут, кожа не сможет удерживать влагу.
- Климат. Сухой климат ухудшает сухость кожи, как и зимняя погода (так называемый зимний зуд).
- Генетика также влияет на сухость кожи.
- Сухая кожа у подростков встречается реже, чем у детей младшего возраста. Это потому, что сальные железы более активны.
- Волосный кератоз — сухая, грубая, неровная кожа на тыльной стороне предплечий. Мыло усугубляет ситуацию. Обработайте увлажняющими кремами.
- Pityriasis Alba — сухие бледные пятна на лице. Они более распространены в зимнее время, а также усугубляются мылом. Обработайте увлажняющими кремами.
- Экзема. У детей с экземой очень сухая и зудящая кожа.
Жидкая пластиковая повязка для глубоких хронических трещин
- Жидкая пластиковая повязка для кожи — это новый продукт, закрывающий раны. Это пластиковое покрытие, которое держится до 1 недели.
- Это лучший способ облегчить боль и ускорить заживление.По мере заживления трещины снизу вверх пластиковое уплотнение сдвигается вверх.
- После того, как рана промыта и высушена, нанесите жидкость. Поставляется с маленькой щеточкой или тампоном. Сохнет менее чем за минуту. Затем нанесите второй слой. Он водонепроницаем и может прослужить неделю.
- Приобрести можно в любой аптеке. Доступны многие марки жидких повязок. Рецепт не требуется.
Когда обращаться за сухой кожей
Позвоните врачу или обратитесь за помощью сейчас
- Лихорадка и выглядит инфицированным (распространяющееся покраснение)
- Треснувшие красные губы и жар длится 5 дней или более
- Ваш ребенок выглядит или ведет себя очень больным
- Вы думаете, что вашего ребенка нужно видеть и проблема срочная
Обратиться к врачу в течение 24 часов
- Выглядит зараженным (гной или распространяющееся покраснение)
- Кровотечение из потрескавшихся губ
- Трещины на ступнях, затрудняющие ходьбу
- Вы думаете, что ваш ребенок должен быть видна, но проблема не срочна
Обратиться к врачу в рабочее время
- Трещины от сосания пальца или пальца
- Отслоение кожи и причина не ясна
- После 2 недель лечения трещины на губах не заживают
- После 2 недель лечения потрескавшаяся кожа не зажила
- После 2 недель лечения сухая кожа все еще чешется
- У вас есть другие вопросы или проблемы 9003 6
Самостоятельный уход в домашних условиях
- Трещины на коже на ступнях
- Трещины на руках
- Потрескавшиеся губы
- Сухая, зудящая кожа, вызванная мылом или холодной / сухой погодой
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу
Лечение потрескавшейся кожи на ступнях
- Что следует знать о трещинах на ступнях:
- Чаще всего трещины на коже стоп возникают в результате многократного контакта с влагой.
- Основная причина — часто ношение мокрых (или потных) носков. У пловцов тоже есть эта проблема.
- Чаще всего поражаются подошвы стоп. Обычно вы видите трещины на пятках и больших пальцах ног.
- Это называется дерматитом теннисной обуви или кроссовками.
- Треснувшие и сухие стопы обычно можно лечить в домашних условиях.
- Вот несколько советов по уходу, которые должны помочь.
- Мелкие трещины — используйте мазь:
- Трещины заживают быстрее, если они защищены от воздействия воздуха и высыхания.
- Держите трещины постоянно покрытыми вазелином (например, вазелином). Наносить на трещинки 3 раза в день.
- Если трещина кажется слегка инфицированной, используйте вместо нее мазь с антибиотиком (например, Polysporin).Рецепт не требуется. Наносить на трещинки 3 раза в день.
- Покрытие мази повязкой (например, пластырем) ускоряет выздоровление. Также можно накрыть носком.
- Вариант: если он у вас есть, жидкая повязка для кожи работает еще лучше. Не используйте жидкую повязку и мазь вместе.
- Глубокие трещины — используйте жидкую повязку для кожи:
- Глубокие трещины на ступнях или пальцах ног обычно не заживают мазями.
- Используйте жидкую повязку для кожи, которая полностью закроет трещину.Доступны многие марки жидких повязок. Рецепт не требуется.
- Начните с 2 слоев. Наносите еще один слой по мере необходимости.
- По мере заживления трещины пластиковый слой будет выталкиваться вверх.
- Предотвращение трещин на ногах:
- Меняйте носки, когда они мокрые или потные.
- Возьмите лишнюю пару носков в школу.
- По возможности не носите обувь. Ходите босиком или носите только носки.
- Не используйте пену для ванны или другое мыло в воде для ванны.Мыло удаляет натуральные масла из кожи.
- Используйте увлажняющий крем для ног после ванны или душа.
- Носите обувь, позволяющую коже «дышать».
- Чего ожидать:
- Большинство трещин заживают за 1 неделю после лечения.
- Глубокие трещины заживают, если вы все время закрываете их герметиком для трещин. Глубокие трещины заживут примерно за 2 недели с помощью герметика для трещин.
- Позвоните своему врачу, если:
- Начинает выглядеть инфицированным (покраснение, красная полоса, гной)
- Трещины продолжаются более 2 недель после лечения
- Вы думаете, что ваш ребенок нуждается в осмотре
- Ваш ребенок становится хуже
Лечение потрескавшейся кожи на руках
- Что следует знать о трещинах на руках:
- Трещины на коже рук обычно возникают в результате многократного контакта с влагой.
- Примеры: мытье посуды или частое мытье рук.
- Мыло удаляет натуральные защитные масла с кожи.
- Трещины и сухие руки обычно можно лечить в домашних условиях.
- Вот несколько советов по уходу, которые должны помочь.
- Мелкие трещины — используйте мазь:
- Трещины заживают быстрее, если они защищены от воздействия воздуха и высыхания.
- Держите трещины постоянно покрытыми вазелином (например, вазелином). Наносить на трещинки 3 раза в день.
- Если трещина кажется слегка инфицированной, используйте вместо нее мазь с антибиотиком (например, Polysporin). Рецепт не требуется. Наносить на трещинки 3 раза в день.
- Покрытие мази повязкой (например, пластырем) ускоряет выздоровление. Вы также можете прикрыть его перчаткой.
- Вариант: если он у вас есть, жидкая повязка для кожи работает еще лучше. Не используйте жидкую повязку и мазь вместе.
- Глубокие трещины — используйте жидкую повязку для кожи:
- Глубокие трещины на пальцах обычно не заживают мазями.
- Используйте жидкую повязку для кожи, которая полностью закроет трещину. Доступны многие марки жидких повязок. Рецепт не требуется.
- Начните с 2 слоев. Наносите еще один слой по мере необходимости.
- По мере заживления трещины пластиковый слой будет выталкиваться вверх.
- Предотвращение трещин на руках:
- Вымойте руки теплой водой.
- Используйте мыло только в том случае, если руки очень грязные. Кроме того, используйте мыло для всего, что не смывается водой.
- При мытье посуды надевайте перчатки.
- В холодную погоду надевайте перчатки на улице.
- Наносите увлажняющий крем на руки после того, как они были в воде.
- Чего ожидать:
- Большинство трещин заживают за 1 неделю после лечения.
- Глубокие трещины заживают, если вы все время закрываете их герметиком для трещин. Глубокие трещины заживут примерно за 2 недели с помощью герметика для трещин.
- Позвоните своему врачу, если:
- Начинает выглядеть инфицированным (покраснение, красная полоса, гной)
- Трещины продолжаются более 2 недель после лечения
- Вы считаете, что вашего ребенка нужно осмотреть
- хуже
Лечение потрескавшихся губ
- Что следует знать о потрескавшихся губах:
- Губы у детей могут потрескаться от слишком сильного солнца или ветра.
- Если губы потрескались, это обычно из-за привычки «облизывать губы».
- Кожа вокруг губ также может стать розовой и сухой. Особенно это происходит, когда дети сосут губы.
- Вот несколько советов по уходу, которые должны помочь.
- Бальзам для губ:
- Бальзам для губ следует использовать часто, даже ежечасно.
- Обязательно надевайте его после еды или питья.
- Избегайте «облизывания губ»:
- Помогите своему ребенку отказаться от привычки облизывать или сосать губы.
- Эта привычка обычно не проявляется в возрасте до 6 лет.
- Эта привычка изменится только в том случае, если вы сможете добиться от вашего ребенка активного участия.
- Воззвание к гордости вашего ребенка. Покажите ребенку в зеркале, как сосание губ повлияло на его внешний вид.
- Дайте им смазку для губ. Скажите им, чтобы они использовали это, когда они чувствуют желание сосать их. Другой вариант — заменить сосание губ жевательной резинкой.
- Предложите стимул к тому, чтобы целый день не сосать губы.Примерами вознаграждений являются деньги или баллы к призу.
- Избегайте давления или наказания. Это будет иметь неприятные последствия, вызовет борьбу за власть и продлит привычку.
- Позвоните своему врачу, если:
- Начинает выглядеть инфицированным (покраснение, красная полоса, гной)
- Трещины продолжаются более 2 недель после лечения
- Вы думаете, что ваш ребенок нуждается в осмотре
- Ваш ребенок становится хуже
Лечение сухой или зудящей кожи
- Что следует знать о сухой коже:
- Сухая кожа — обычное заболевание.
- В основном вызвано слишком частым купанием и мылом (мыльный дерматит).
- Мыло удаляет естественные защитные масла кожи. Когда они исчезнут, кожа не сможет удерживать влагу.
- Сухой климат усугубляет ситуацию, как и зимняя погода (так называемый зимний зуд).
- Генетика также играет важную роль в сухой коже.
- Сухая кожа у подростков встречается реже, чем у детей младшего возраста. Это потому, что сальные железы более активны у подростков.
- Вот несколько советов по уходу, которые должны помочь.
- Купание — избегайте мыла:
- Маленьким детям с сухой кожей следует избегать любого мыла. Мыло выводит из кожи натуральные защитные масла. Пена для ванны наносит наибольший урон.
- Для маленьких детей кожу можно очищать только теплой водой. Продолжайте купаться до 10 минут или меньше.
- Большинству детей младшего возраста нужно купаться только два раза в неделю.
- Подростки могут использовать мыло только для подмышек, гениталий и ступней. Также используйте мягкое мыло (например, Dove).
- Не используйте мыло для удаления зуда или сыпи.
- Увлажняющий крем:
- Купите большую бутылку увлажняющего крема (например, Eucerin). Избегайте ароматизаторов.
- Наносите крем на любое сухое или зудящее место 3 раза в день.
- После душа или ванны с теплой водой задерживает влагу в коже. Для этого нанесите крем повсюду после купания. Используйте крем в течение 3 минут после завершения ванны.
- Зимой наносите крем каждый день, чтобы предотвратить сухость кожи.
- Стероидный крем:
- При сильном зуде используйте 1% крем с гидрокортизоном (например, Cortaid). Рецепт не требуется.
- Используйте до 3 раз в день по мере необходимости, пока зуд не пройдет.
- В конце концов, увлажняющий крем станет всем, что вам нужно для ухода за сухой кожей.
- Увлажнитель:
- Если у вас сухие зимы, защитите кожу ребенка от постоянного высыхания.
- Для этого включите увлажнитель воздуха в помещении на постоянной основе.
- Предотвращение сухости кожи:
- Не используйте мыло или пену для ванн.
- Вымойте руки теплой водой. Используйте мыло только в том случае, если руки очень грязные. Кроме того, используйте мыло для всего, что не смывается водой.
- Не пользуйтесь бассейнами или джакузи. Причина: химические вещества для бассейнов очень сушат.
- Включите увлажнитель зимой, если воздух сухой.
- В холодную погоду надевайте перчатки на улице. Это помогает предотвратить высыхание кожи.
- Пейте много жидкости.
- Позвоните своему врачу, если:
- Сухая кожа остается на лечении более 2 недель
- Вы думаете, что вашему ребенку нужно осмотр
- Вашему ребенку становится хуже
И помните, обратитесь к врачу, если у вашего ребенка появляется любой из симптомов «Позвоните своему врачу».
Заявление об ограничении ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 12.04.2021
Последняя редакция: 11.03.2021
Авторские права 2000-2021. Schmitt Pediatric Guidelines LLC.
Являются ли чешуйчатые сухие пятна на коже предраком?
Эллен Мармур, MD
Этот малоизвестный предрак, который часто называют «солнечными пятнами», часто остается незамеченным.
Все мы знаем кого-то, кто отвечает всем требованиям: светлокожий, покрытый «солнечными пятнами» после того, как молодые дни нежились на солнце, получивший красивый бронзовый загар (или солнечный ожог), невольно купаясь в вредных ультрафиолетовых лучах.Хотя образование в области рака кожи резко возросло, оно не помогает поколениям поклонников солнца, которым уже нанесен ущерб. Я знаю это, потому что я бывший поклонник солнца, переживший рак кожи. Для людей, описанных выше, важен проактивный уход за кожей и скрининг.
Актинический кератоз (АК) — один из самых распространенных, но и наиболее неизвестных предраков кожи. Когда я спрашиваю людей, знают ли они, что это такое, я обычно получаю ответ: «Я никогда об этом не слышал.Это несколько тревожно, учитывая тот факт, что эти предраковые пятна являются третьей наиболее часто диагностируемой кожной проблемой, от которой страдают более 58 миллионов американцев.
Как дерматолог, я горжусь и рад обучению в области защиты от меланомы и рака кожи. Однако обучение лечению предраковых заболеваний, таких как АК, по-прежнему отсутствует. Это важно, потому что, несмотря на то, что большинство АК остаются доброкачественными, примерно от 5% до 10% развиваются в плоскоклеточный рак в течение примерно двух лет.1
Так что же такое АК? Это предраковое состояние кожи, которое часто принимают за солнечные пятна и обычно диагностируют у пожилых людей. АК является результатом многих лет накопленного солнечного вреда и наиболее часто встречается у людей, которые в течение своей жизни проводят много времени на солнце.
AK чаще всего появляется на частях тела, регулярно подвергающихся воздействию солнечного света, например на лице, волосистой части головы, ушах, шее, кистях и руках. Это также чаще встречается у людей со светлой кожей.
AK характеризуется сухими, чешуйчатыми, шероховатыми пятнами на коже, которые могут различаться по цвету и размеру. Солнцу не свойственно воздействовать только на небольшие участки кожи. Таким образом, у людей с диагнозом АК обычно со временем появляется больше пятен.
Поскольку невозможно узнать, какие пятна АК станут злокачественными, важно обратиться за помощью к дерматологу, поскольку частые осмотры кожи являются ключом к раннему выявлению и профилактике, особенно если пациенты подозревают, что у них АК.
вариантов обработки АК, в том числе:
• Фотодинамическая терапия: Это включает нанесение фотосенсибилизирующего агента на АК. Обработанный участок освещается светом, который активирует средство. Период между нанесением и воздействием зависит от используемого фотосенсибилизирующего агента. Это лечение нацелено только на АК и мало повреждает окружающие нормальные ткани. Во время терапии часто возникают покраснение, припухлость и жжение.
• Криотерапия: Жидкий азот используется для замораживания пятен без надрезов или анестезии. Этот метод заставляет поражение (я) сжиматься или покрывается коркой, а затем отпадает. После лечения может появиться временное покраснение и припухлость. У некоторых пациентов это лечение может вызвать стойкие белые пятна на коже.
• Лекарства для местного применения: Это включает нанесение лекарства для местного применения на пораженную кожу. Курс лечения может составлять от нескольких дней до недель, в зависимости от применяемого местного лекарства.Во время лечения могут возникнуть покраснение, отек и изъязвление.
• Выскабливание: В этой процедуре используется кюретка для соскабливания поврежденных клеток. Требуется местный анестетик. В месте лечения могут появиться рубцы и изменение цвета кожи.
• Химический пилинг: Химические вещества наносятся непосредственно на пораженные участки, вызывая отслаивание верхнего слоя кожи. Этот слой кожи обычно заменяется в течение семи дней. Для этой процедуры необходима анестезия, во избежание временного обесцвечивания и раздражения.
• Дермабразия: Эта процедура включает использование быстро движущейся кисти для удаления пораженной кожи. Применяется местная анестезия. После процедуры кожа становится красной и сырой. Заживление обработанного участка может занять несколько месяцев.
• Хирургическое иссечение: При хирургическом удалении удаляется все поражение вместе с некоторыми здоровыми тканями. Возможны рубцы.
• Лазеры: Эта процедура включает фокусировку лазера на поражении, прорезание ткани кожи без кровотечения.Может потребоваться местная анестезия. Эта процедура может вызвать потерю пигмента на коже.
Как всегда, пациенты должны проконсультироваться с дерматологом, если они считают, что у них АК. Более подробная информация доступна на сайте www.spotsigns.com. На этом сайте есть различные образовательные инструменты, включая список признаков, советы по профилактике и варианты лечения. Это может даже помочь кому-то найти дерматолога.
— Эллен Мармур, доктор медицины, доцент кафедры дерматологии, генетики и геномных исследований в Медицинском центре Mount Sinai в Нью-Йорке.
Номер ссылки
1. Фукс А., Мармур Э. Кинетика рака кожи: прогрессирование актинического кератоза в плоскоклеточный рак. Dermatol Surg . 2007; 33 (9): 1099-1101.
Как лечить экзему рук и сухость рук
Резюме:Сухие руки и экзема кистей рук могут быть вызваны множеством факторов, в первую очередь провоцирующими веществами, вызывающими раздражение кожи.Чтобы правильно лечить экзему рук и сухость рук, вы должны сначала избежать причины, а также правильно ухаживать за руками с помощью подходящего мыла и увлажняющих средств.
Сухая кожа на руках:
Сухая кожа, также называемая ксерозом, возникает, когда происходит потеря влаги из кожи, вызывающая грубую, чешуйчатую или шелушащуюся кожу. Сухая кожа чаще всего встречается на руках, включая ладони, пальцы и кончики пальцев.
Причины сухой кожи:
Внешний слой кожи, также известный как защитный кожный барьер, действует как «кирпичи» дома, защищая наше тело от внешних факторов стресса.Эти защитные клетки кожи выделяют липиды, включая церамиды и холестерин, которые действуют как «строительный раствор» и предотвращают дальнейшую потерю воды. Эти защитные клетки кожи также содержат вещество под названием Natural Moisturizing Factor (NMF), которое помогает удерживать влагу, уменьшать потерю воды и поддерживать гидратацию кожи 1 . При воздействии определенных внешних агрессоров, таких как холодная погода, горячая вода, химические раздражители, мыло, солнце или загрязнение воздуха, защитный кожный барьер может быть нарушен, что может привести к большей потере влаги кожей.
Экзема рук VS. Сухие руки:
Могут ли сухие пятна быть признаком основного воспаления кожи или сыпи? Наиболее частая причина — экзема рук. Экзема рук часто имитирует и легко принимается за сухую кожу.
Как при сухих руках, так и при экземе рук сухая потрескавшаяся кожа часто является первым и наиболее заметным признаком. Люди с сухой кожей рук могут время от времени испытывать легкий зуд. Однако при экземе рук кожа воспалена, и это приводит к более интенсивному и стойкому зуду.В отличие от сухой кожи, экзема рук может вызывать розово-красные раздраженные грубые пятна, а на коже цветных людей — даже более темные пятна 2 .
Экзема рук, в отличие от сухой кожи, может вызывать отек, небольшие пузыри, заполненные жидкостью, глубокие болезненные трещины на коже, открытые раны, кровотечение, образование корок, а иногда и мокнутие и выделение гноя. 3 .
Причины и триггеры экземы рук:
Экзема рук может поражать как взрослых, так и детей, но чаще всего поражает взрослых в возрасте от 20 до 40 лет. 4 .По оценкам, он поражает 10% американцев и не может передаваться от человека к человеку 5 .
Есть две основные причины экземы рук: генетика и факторы окружающей среды 6 . Непосредственный семейный анамнез экземы и воздействие окружающей среды в равной степени играют важную роль в возникновении воспаления кожи и экземы рук.
Факторы окружающей среды, которые могут вызвать экзему рук, включают:
7Пусковые вещества:
Это вещества, которым мы можем подвергаться ежедневно и которые могут вызвать экзему рук.Чаще всего это мыло для рук и посуды, шампунь, чистящие средства (средства для очистки поверхностей и дезинфицирующие средства), средства для мытья тела, моющие средства и ароматизаторы. Представители некоторых профессий с большей вероятностью будут подвергаться воздействию более высоких концентраций этих потенциально раздражающих веществ. Например, поставщики общественного питания, парикмахеры, работники по уходу за детьми, строительные рабочие, дворники, уборщики и медицинские работники больше подвержены риску экземы рук.
Напряжение:
Физический и эмоциональный стресс может вызвать экзему рук.Стресс может воздействовать на кожу по-разному, включая повреждение кожного барьера, уменьшение увлажнения кожи, увеличение количества бактерий на коже и замедление заживления порезов и ран 8 . Стресс может вызвать повышение уровня основного гормона стресса, кортизола, что вызывает усиление воспаления, зуда и покраснения.
Изменение климата:
Воздействие холода и низкой влажности (сухой воздух) — два распространенных триггера экземы рук. По этой причине обострения экземы рук чаще всего возникают в холодные и сухие зимы.
Влажность:
Влажные руки из-за длительного воздействия воды или чрезмерного потоотделения ладоней могут вызвать обострение экземы рук. Чрезмерное потоотделение может вызвать раздражение верхнего слоя кожи и вызвать воспаление кожи и появление шероховатостей.
СОВЕТЫ ДЕРМАТОЛОГА ЛЕЧИТЬ ЭЗКЕМУ РУК И СУХИЕ РУКИ
Первый шаг в лечении — избегать или минимизировать воздействие потенциальных триггеров. Понимание причин экземы рук и защита рук помогут уменьшить дальнейшее раздражение кожи 9 .
Вот несколько полезных советов по лечению экземы рук и уменьшению количества обострений:
1. По возможности избегайте частого мытья рук
Если вам нужно вымыть руки, используйте теплую воду, мягкое очищающее мыло или очищающие средства, не содержащие растительных ингредиентов и / или отдушек.
