Нельзя предотвратить, нужно лечить. От скарлатины до сих пор нет прививки | Здоровье ребенка | Здоровье
Возбудителем болезни является стрептококк, который выделяется из носоглотки больного при дыхании, кашле, чихании и попадает с потоком воздуха в организм здорового человека. Стрептококки содержатся в любых гнойных очагах: фурункулах, флегмонах, гнойных лимфаденитах, в воспалённой гортани при ангине… Все эти заболевания могут вызвать скарлатину.
Пылающий зев
Болезнь начинается остро – с высокой температуры (до 40 °C), головной боли, тошноты, иногда рвоты, очень сильной боли в горле.
К концу первых суток появляется сыпь: мелкоточечные высыпания на ярко-розовом фоне кожи с излюбленной локализацией в паховых и подмышечных областях, на внутренней поверхности бёдер, где они могут сливаться в крупные пятна. Сыпь может быть гладкой, а иногда возвышается над поверхностью.
Важный симптом: нос, губы и подбородок сыпью не затрагиваются, и бледный носогубный треугольник выделяется на фоне сыпи, помогая в распознавании скарлатины.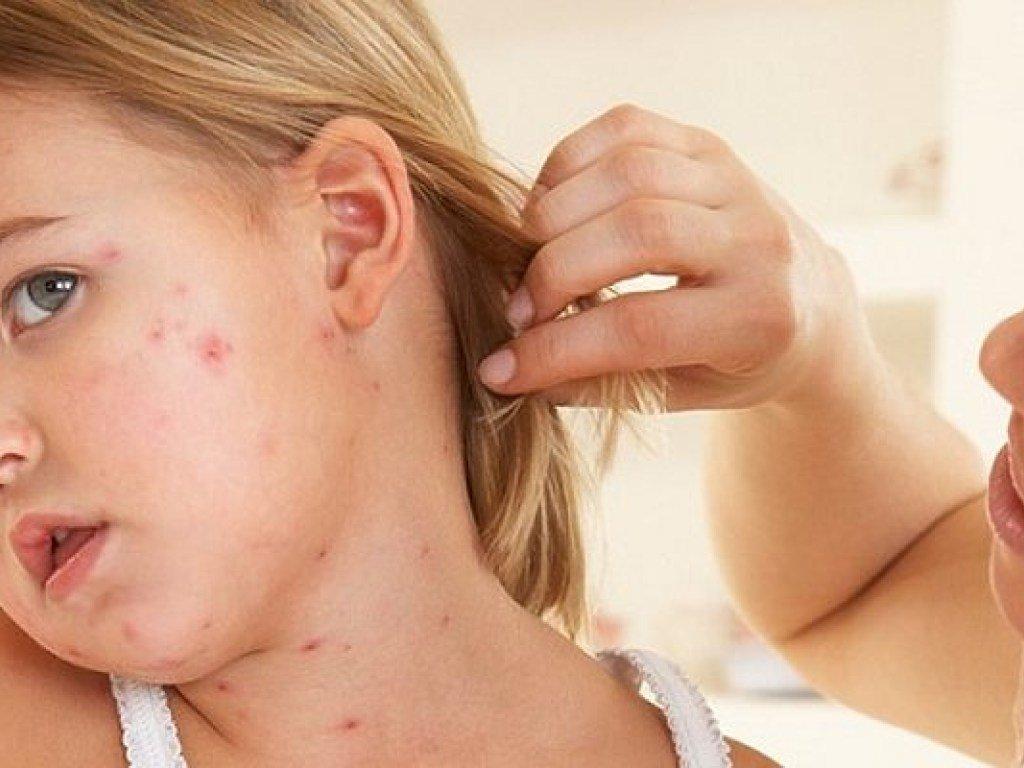
При осмотре горла врач видит «пылающий зев» – так называют ярко-красную окраску слизистой зева и мягкого нёба. Миндалины увеличены, разрыхлены, могут быть покрыты гнойным налётом.
Бросается в глаза густо обложенный язык, но через 2–3 дня он начинает очищаться и проступают ярко выраженные сосочки. «Малиновый язык» – ещё один типичный признак скарлатины.
Сыпь держится от 2–3 до 6–8 дней, затем бледнеет и исчезает, сопровождаясь довольно обильным шелушением. Иногда с кистей и стоп кожа сходит лоскутами. Процесс этот безболезненный, несмотря на то что отпадают широкие пласты.
Почти месяц – заразный
Больной скарлатиной должен обязательно лечиться антибиотиками, и не 1–2 дня, пока держится температура, а получить полный курс в течение 5–7–10 дней в зависимости от назначенного доктором препарата.
При несоблюдении этого условия коварный стрептококк отплатит тяжёлыми осложнениями на сердце, суставы, почки. Врачам хорошо известны многочисленные случаи заболевания ревматизмом, полиартритом, гломерулонефритом после недавно перенесённой скарлатины.
Уход за больным включает в себя: чистый, свежий воздух, правильное гигиеническое содержание, полоскание горла, обильное питьё, полноценное питание, витамины С, А, группы В.
Больного ребёнка изолируют на 10 дней дома или в больнице при тяжёлом течении заболевания. Если переболевший посещает детский сад или первые два класса школы, то ещё 12 дней он будет лишён возможности встретиться с одногруппниками или одноклассниками, так как пока ещё остаётся заразным.
Пострадать не по-детски. Все, что нужно знать про корь
Пострадать не по-детски. Все, что нужно знать про корь
В 28 странах Европы и на всём Американском континенте от Канады до Мексики сложилась неблагополучная эпидемиологическая ситуация по кори. В Европе за год заболеваемость выросла в 4 раза. А в соседней с нами Украине – в десятки раз! Лишь в первом полугодии 2018‑го там было зарегистрировано более 20 тыс. заболевших, а от осложнений умерли 11 человек.
заболевших, а от осложнений умерли 11 человек.
Существует масса заблуждений по поводу этой инфекции.
№ 1. Чтобы защититься от кори, достаточно мыть руки и обходить стороной тех, кто чихает, кашляет, а тем более покрыт сыпью.
На самом деле. Заболевший корью опасен для окружающих задолго до возникновения у него проявлений болезни. В последние дни инкубационного периода, когда больной активно выделяет в атмосферу вирус, никаких симптомов у него нет. Соответственно на этом этапе выявить корь практически невозможно. Да и в первые несколько дней заболевания корь протекает как банальная простуда: повышенная температура, кашель, насморк, иногда конъюнктивит. Сыпь появляется лишь на 5–6‑й день заболевания, и к этому моменту все вокруг, кто не имел прививок, уже наверняка заразились.
Тем не менее и в это время ещё есть шанс уберечься от болезни. Для этого людям, оказавшимся в контакте с заболевшим, нужно в течение 2–3 дней ввести живую вакцину от кори или готовый внутривенный иммуноглобулин, содержащий донорские антитела.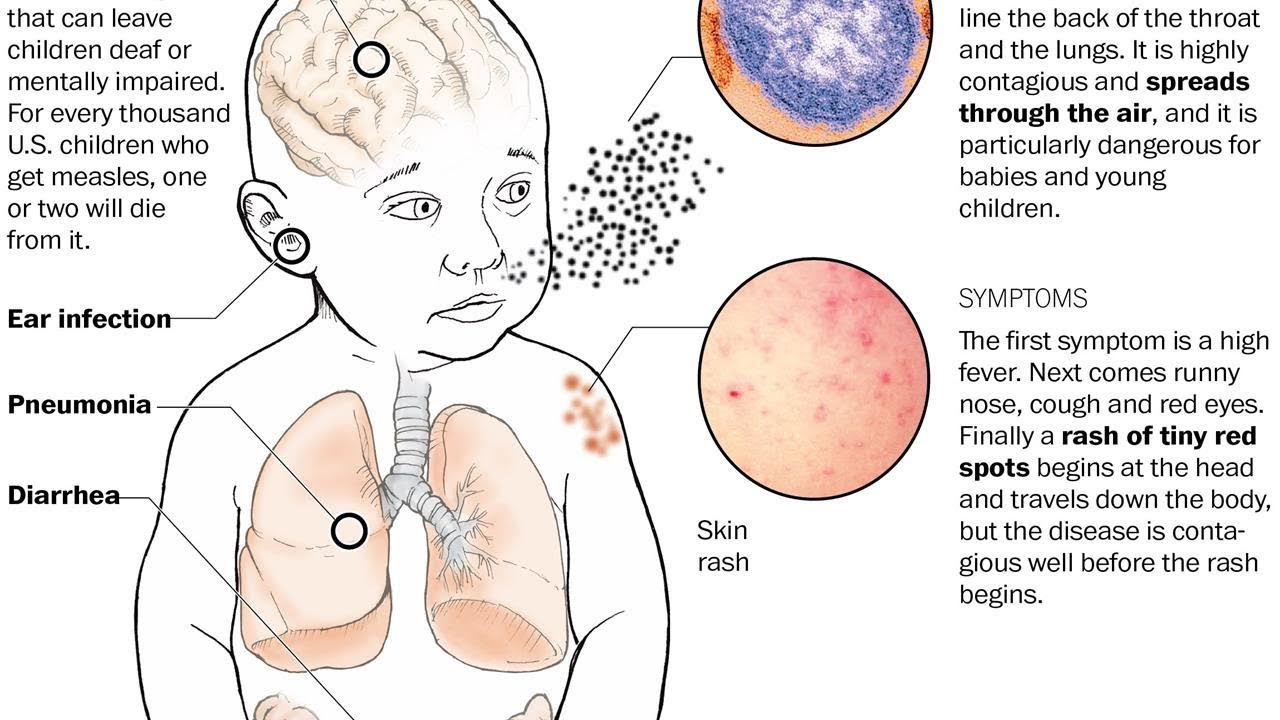 Этот препарат получают из сыворотки крови людей, переболевших корью. Его действия хватит на 2–3 месяца, а потом для защиты от кори необходимо сделать прививку.
Этот препарат получают из сыворотки крови людей, переболевших корью. Его действия хватит на 2–3 месяца, а потом для защиты от кори необходимо сделать прививку.
№ 2. Прививать детей от кори не нужно. Во‑первых, привитые тоже болеют. А во‑вторых, уж лучше перенести эту инфекцию легко в детстве, чем болеть гораздо тяжелее уже будучи взрослыми.

Взрослые, а тем более пожилые люди, переносят корь, как правило, хуже, чем дети. Но всё же не стоит ради выработки естественного пожизненного иммунитета заражать ребёнка корью. Ведь трудно предсказать, как в конкретном случае будет протекать болезнь. Часто инфекцию сопровождают высокая температура, светобоязнь, боль, явления интоксикации и другие симптомы. Но самая главная опасность кори – это риск грозных осложнений, среди которых: энцефалит, менингит, пневмония. Именно от них, а не от самой кори погибают люди. Так стоит ли играть с болезнью в русскую рулетку?
Есть и ещё одна важная причина сделать прививку от кори. Особенно девочкам и женщинам. Ведь вакцина помогает защитить от болезни не только их самих, но и их будущих детей. Согласно нашему Национальному календарю, от кори у нас прививают годовалых малышей, тогда как заболевание наиболее опасно для младенцев. Хороший способ защитить кроху – кормить его грудным молоком, в котором содержатся материнские антитела к этой инфекции.
№ 3. Прививка вызывает у детей аутизм и другие нарушения. К тому же может спровоцировать заболевание корью. А вот естественным образом переболев этой инфекцией, можно укрепить иммунитет и стать невосприимчивым к аллергии, астме, экземе и даже к развитию опухолей.
На самом деле. Вакцина содержит живой, но ослабленный вирус кори. Её введение приводит к выработке антител, которые будут защищать от заболевания, а не провоцировать его развитие. Постпрививочные осложнения крайне редки. Обычно бывают лишь повышение температуры, слабость, незначительная сыпь.
Что касается аутизма и прочих заболеваний, то нет ни одного научного исследования, которое бы могло подтвердить эти домыслы. Как и нет объективных данных о защитной роли кори. А вот вред от таких мифов существует. И вполне объективный. Именно антипрививочными настроениями, широко распространёнными в Европе да и у нас, можно объяснить рост заболеваемости корью и другими опасными инфекциями в мире в последнее время.
№ 4. Корь крайне сложно отличить от других заболеваний, например, от скарлатины.
На самом деле. Корь, которая протекает типично, достаточно легко опознать. Для этого не надо ждать появления сыпи на теле, которая возникает лишь на 5–6‑е сутки болезни. Нужно заглянуть больному в рот – на внутренней поверхности щёк должны быть серо-белые пятна с алой каймой (пятна Бельского – Филатова – Коплика). После их исчезновения появляется сыпь на теле. Она всегда идёт сверху вниз: начинается с головы, через 2–3 дня спускается на туловище, а затем ещё через 2–3 дня – на ноги.
№ 5. При первых признаках кори нужно как можно быстрее принимать противовирусные и антибиотики.
На самом деле. Корь – вирусное заболевание, поэтому антибиотики принимать в этом случае не просто бессмысленно, но и вредно (лишний удар по ослабленному организму). Специфического лечения кори нет, борьба должна идти только с симптомами: жаром, кашлем, конъюнктивитом и другими.
№ 6. Взрослые и дети, страдающие дефицитом витамина A, гораздо больше подвержены кори, чем те, у кого он в достатке.
На самом деле. Корь очень заразна. Вирус передаётся воздушно-капельным путём. И если рядом находится больной, то шанс заразиться для непривитого человека практически 100%, не важно, пьёт он витамины или нет. А вот приём витамина A для заболевшего полезен. Назначение высоких доз этого вещества (200 000 международных единиц) в первые дни кори достоверно снижает тяжесть болезни и риск осложнений.
Важно!
Плановая бесплатная вакцинация против кори проводится:
- Детям дважды – в возрасте 12 мес. и в 6 лет.
- Подросткам в 15–17 лет и взрослым до 35 лет: не привитым ранее и не болевшим корью – двукратно с интервалом не менее 3 месяцев между прививками.
По эпидемическим показаниям прививки бесплатно делают:
- независимо от возраста лицам из очагов заболевания корью;
- не болевшим и не привитым;
- привитым однократно.
Прививка от кори — ГБУЗ ЯО КБ № 2
Самое лучшее лечение против инфекций — зачастую не мощная противовирусная терапия, а своевременная безопасная профилактика. Во многих случаях единственная правильная защита против кори — это прививка. Если за несколько последних лет удалось снизить заболеваемость корью более чем на 85% — то всеобщая иммунизация реально может уменьшить циркуляцию вируса в природе.
Что нужно знать о кори?
Эта инфекция в наше время встречается редко и в этом заслуга только вакцинации от кори. Заболевание относится к разряду опасных и для этого есть много причин.
- С момента заражения корью у ребёнка наблюдается высокая температура, её максимум нередко достигает 40 °C, но бывает и выше.
- Кроме обычных симптомов простуды (сухой кашель, боль в горле, насморк, чихание) малыша беспокоят и специфические проявления: светобоязнь, осиплость голоса, сыпь по всему телу, отёк век.
- Ребёнок может заразить корью окружающих вплоть до четвёртого дня с момента появления первого высыпания.
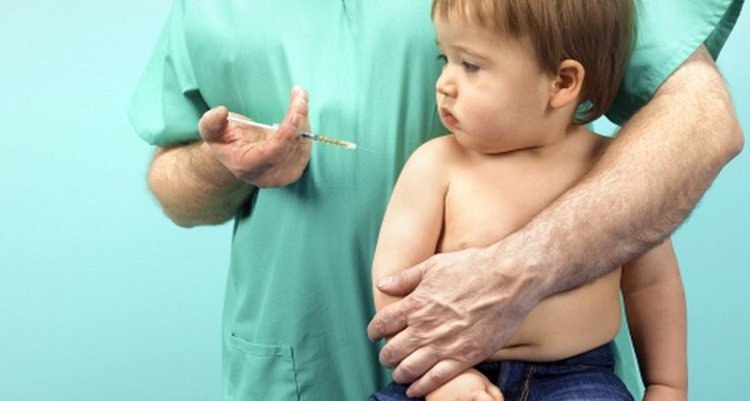
- С первого дня развития инфекции происходит резкое снижение иммунитета, поэтому для этой болезни характерны различные бактериальные осложнения.
- Если мама переболела корью, то новорождённый ребёнок будет под защитой иммунитета всего три месяца. По истечении этого времени малыш также подвержен развитию заболевания, как и окружающие.
- Тяжелее всего корь протекает у маленьких детей до 5 лет, одно из самых грозных осложнений — это смертельный случай.
- Согласно статистике, в 2011 году более сотни тысяч детей умерло от кори. Это дети, который не были привиты от инфекции.
Вопрос почему корь и в наши дни легко и быстро распространяется остаётся открытым. Ведь возбудитель крайне неустойчив во внешней среде и легко погибает при воздействии практически любых физических и химических факторов. Передаётся вирус воздушно-капельным путём во время кашля, чихания.
Человек считается заразным весь инкубационный период, когда нельзя точно сказать, чем он заражён.
Можно ли заболеть корью после прививки? — да, такое может случиться, но протекает болезнь намного легче и отсутствуют тяжёлые проявления. Двукратная вакцинация обеспечивает защиту более чем у 90% детей. Поэтому вопрос нужно ли делать прививку не должен возникать у родителей, ведь только благодаря ей заболеваемость может снизиться.
График прививок от кори и пути введения вакцины
График прививок от кори зависит от того экстренная вакцинация проводится или плановая.
В случае плановой прививки впервые вакцина вводится в период с 12 по 15 месяцы жизни ребёнка. Следующий раз в норме, если отсутствуют противопоказания, ревакцинация против кори проводится в 6 лет.
Вакцина от кори совместима с большинством других, поэтому чаще всего ребёнка прививают сразу ещё от краснухи и эпидемического паротита.
Период ревакцинации практически всегда совпадает с пробой манту. Стоит ли этого опасаться, нужно ли отложить прививку? Нет необходимости отменять ни прививку от кори, ни пробу манту. Оптимальным считается проведение пробы манту до прививки от кори или спустя 6 недель после неё. В крайнем случае их делают одновременно, но только по экстренным показаниям.
Оптимальным считается проведение пробы манту до прививки от кори или спустя 6 недель после неё. В крайнем случае их делают одновременно, но только по экстренным показаниям.
Сколько раз делают прививку от кори? В плановом порядке её проводят двукратно, независимо от возраста и условий. Но существуют ситуации, когда приходится немного отклониться от календаря.
- Если среди близких людей кто-то заразился корью — прививку делают всем контактным лицам до 40 лет. В эту категорию входят дети с года, не болевшие корью или непривитые против неё (дети считаются непривитыми, если отсутствуют документально подтверждённые данные об этом).
- Если родился ребёнок от мамы, у которой отсутствуют антитела к вирусу кори — малыша прививают дополнительно в возрасте 8 месяцев, чтобы снизить вероятность заражения непредсказуемой инфекцией. Затем ребёнка вакцинируют в 14–15 месяцев и далее согласно календарю прививок.
- Последний вариант чаще применяется в развивающихся странах с напряжённой эпидемической ситуацией по заболеваемости корью.
 С большой осторожностью допускается проведение прививки через шесть месяцев после рождения ребёнка в этих районах.
С большой осторожностью допускается проведение прививки через шесть месяцев после рождения ребёнка в этих районах.
Куда делают прививку от кори?
Одну прививочную дозу, которая составляет 0,5 мл, вводят ребёнку под лопатку или в наружную поверхность плеча на границе средней и нижней трети.
Сколько действует прививка от кори? — нет точного ответа на этот вопрос. Известны случаи, когда вакцинация защищала от кори 25 лет и больше. Иногда после двух положенных прививок ребёнок остаётся под защитой в течение 12 лет. Цель иммунизации защитить в первую очередь детей до пяти лет, так как в этом возрасте большая вероятность возникновения осложнений.
В наше время нет прививок детям, которые проводились бы без разрешения родителей. Сейчас любая вакцинация должна быть оформлена документально. Прививки от кори не являются исключением.
Как оформляется прививка от кори, и можно ли от не отказаться? До вакцинации после осмотра врача
родители подписывают согласие на эту медицинскую процедуру. В случае нежелания вакцинировать своё чадо — оформляется письменный отказ в двух экземплярах за подписью одного из родителей. Один вариант вклеивается в амбулаторную карточку, второй в участковый журнал по иммунизации населения.
В случае нежелания вакцинировать своё чадо — оформляется письменный отказ в двух экземплярах за подписью одного из родителей. Один вариант вклеивается в амбулаторную карточку, второй в участковый журнал по иммунизации населения.
Письменный отказ на одну и ту же прививку оформляется ежегодно.
Реакция на прививку от кори
Для иммунопрофилактики используют живую ослабленную вакцину. Это и пугает многих родителей, провоцируя слухи о плохой переносимости. На самом деле пользы от введения противовирусного препарата намного больше, чем последствий от его введения.
Легче подготовиться к вакцинации, когда знаешь какие могут быть последствия прививки от кори. Их разделяют на местные и общие реакции.
- Местные беспокоят не более двух дней и характеризуются возникновением отёка тканей и покраснения в месте введения вакцины.
- К общим реакциям относится гиперемия или покраснение зева, насморк, редкий лёгкий кашель и развитие конъюнктивита или воспаления слизистой оболочки глаза.
- Иногда бывает недомогание, снижение аппетита, кореподобная сыпь и носовое кровотечение.
- После прививки от кори, возможно, повышение температуры, которая может произойти не сразу, а спустя 6 дней.
По степени и симптомам, сопровождающим процесс вакцинации, реакции на прививку от кори делятся:
- на слабые, когда температура повышается незначительно, не более чем на 1 °C, в это время у ребёнка практически отсутствуют все вышеназванные симптомы интоксикации;
- реакции на прививку от кори средней степени тяжести сопровождаются повышением температуры до 37,6–38,5 °C с умеренно выраженными симптомами интоксикации;
- сильные проявления после прививки характеризуются высокой температурой и выраженными, но кратковременными симптомами слабости, появления кашля, сыпи, покраснения горла.
Такую картину можно наблюдать после введения моновакцины, когда в состав препарата входит защита только от кори. При совмещённых вакцинах возможны другие проявления, которые возникают в ответ на введение, к примеру, ещё и компонентов от паротита или краснухи (боли в суставах, воспаление слюнных желёз).
Противопоказания для проведения иммунизации от кори
Прививку от кори не рекомендуется делать в случае:
- беременности;
- при развитии тяжёлых осложнений на введение предыдущей вакцины;
- если у ребёнка первичный иммунодефицит, злокачественное новообразование;
- при развитии тяжёлой формы приобретённого иммунодефицита (СПИД), но в случае, когда у ребёнка ВИЧ-инфекция без клинических проявлений — допускается введение живых вакцин;
- к противопоказаниям прививки от кори относится введение ребёнку иммуноглобулина или препаратов крови, тогда вакцинацию откладывают на три месяца;
- аллергия на куриный белок или аминогликозиды.
Виды вакцин от кори
Вакцины от кори могут содержать живой вирус или ослабленный. Они не вызывают заболевание у ребёнка, но при этом способствуют выработке иммунитета. В чём особенность вакцин, защищающих от данной инфекции?
- Термолабильность или способность утрачивать свойства при некомфортной температуре.
 Вакцину хранят при t не выше 4 °C, при высокой или низкой температуре окружающей среды она быстро разрушается.
Вакцину хранят при t не выше 4 °C, при высокой или низкой температуре окружающей среды она быстро разрушается. - Остатки вакцины при неиспользовании должны быть уничтожены.
- Препараты содержат антибиотик и белок яиц, поэтому вводятся с осторожностью детям с аллергическими реакциями на эти составляющие.
Для профилактики заболевания используют моновакцины и комбинированные, которые дополнены защитой от эпидемического паротита и краснухи.
- Российская моновакцина ЖКВ (живая коревая вакцина).
- Живая моновакцина «Рувакс», произведённая во Франции.
- Комбинированная MMR против кори (measles), эпидемического паротита (mumps) и краснухи (rubella), производство США.
- Комбинированная вакцина «Приорикс» — Великобритания.
- Вакцина паротитно-коревая российского производства.
Какую из этих вакцин предпочесть?
Людям, которые заботятся о здоровье своего ребёнка, перед иммунизацией лучше проконсультироваться со специалистом. Врач может оценить, как переносится тот или иной препарат и порекомендует оптимальную вакцину. Прививка, которую делают моновакциной даёт меньше осложнений. Комбинированные вакцины — это в первую очередь удобство, так как не нужно ребёнка дополнительно прививать ещё двумя препаратами, детям легче перенести одну инъекцию, чем несколько.
Врач может оценить, как переносится тот или иной препарат и порекомендует оптимальную вакцину. Прививка, которую делают моновакциной даёт меньше осложнений. Комбинированные вакцины — это в первую очередь удобство, так как не нужно ребёнка дополнительно прививать ещё двумя препаратами, детям легче перенести одну инъекцию, чем несколько.
Можно ли заболеть корью если есть прививка?
В редких случаях такое возможно. Если ребёнка привили только однократно или произошло резкое снижение иммунитета — он подвержен развитию коревой инфекции даже после прививки. Но в таком случае болезнь переносится намного легче. Прививка приостанавливает развитие кори или спасает от тяжёлого течения болезни, снижает вероятность появления осложнений.
Как лучше перенести прививку от кори?
- На вакцинацию нужно приходить здоровым, без минимальных проявлений ОРВИ.
- Лучше перед прививкой сдать анализы и попасть на полноценный приём к врачу.

- После введения вакцины нужно ограничить посещение людных мест в течение трёх дней.
Можно ли мыться после прививки от кори? — да, но лучше принимать душ и не растирать место введения инъекции.
После вакцинации нельзя вводить новые продукты в рацион ребёнка и готовить блюда, которые могут вызвать аллергию.
Прививка от кори необходима, так как благодаря этой несложной процедуре ребёнок защищён от серьёзной болезни. Иммунизация помогла снизить не только количество случаев заболевания корью, но и уменьшить смертность от неё. Это действенная профилактика, направленная на помощь ребёнку в борьбе с тяжёлой инфекцией.
Прививка от кори необходима, так как благодаря этой несложной процедуре ребёнок защищён от серьёзной болезни. Иммунизация помогла снизить не только количество случаев заболевания корью, но и уменьшить смертность от неё. Это действенная профилактика, направленная на помощь ребёнку в борьбе с тяжёлой инфекцией.
Защищает ли вакцина против кори, свинки, краснухи и ветряной оспы (MMRV) детей и вызывает ли она вредные последствия?
Актуальность
Корь, свинка, краснуха (корь немецкая) и ветрянка (ветряная оспа) — это инфекционные заболевания, вызываемые вирусами. Они чаще всего встречаются у детей и молодежи. Они не всегда серьезны, но могут вызвать инвалидность (например, глухоту), осложнения и смерть. Если беременные женщины подхватывают краснуху, то это может привести к потере плода (выкидышу) или повреждению их нерожденных детей.
Вакцина — это лекарство, которое предотвращает заражение конкретным заболеванием. Вакцина MMR (корь, свинка, краснуха) защищает людей от всех этих трех инфекций (комбинированная вакцина). Врачи могут вакцинировать против ветрянки одновременно, смешивая вакцину против ветрянки (ветряная оспа) с вакциной MMR (MMRV) или давая ее отдельно в одно и то же время (MMR+V).
Вакцина MMR позволила снизить уровень заболеваемости корью, свинкой и краснухой. Однако некоторые люди считают, что вакцина MMR вызывает нежелательные эффекты, такие как аутизм, отек мозга (энцефалит), менингит, трудности с обучением, сахарный диабет 1-го типа и другие заболевания. В результате число детей, проходящих вакцинацию, сократилось.
Однако некоторые люди считают, что вакцина MMR вызывает нежелательные эффекты, такие как аутизм, отек мозга (энцефалит), менингит, трудности с обучением, сахарный диабет 1-го типа и другие заболевания. В результате число детей, проходящих вакцинацию, сократилось.
Это обновление Кокрейновского обзора, впервые опубликованного в 2005 году и ранее обновленного в 2012 году.
Вопрос обзора
Мы хотели узнать, насколько эффективно вакцины MMR, MMR+V и MMRV защищают детей (до 15 лет) от кори, свинки, краснухи и ветряной оспы. Мы также хотели узнать, вызывают ли вакцины нежелательные эффекты.
Характеристика исследований
Мы провели поиск исследований, в которых оценивали вакцины MMR, MMRV или MMR+V, вводимые в любой дозе или в любое время, в сравнении с отсутствием введения вакцины, или введением плацебо вакцины (фиктивное лечение), здоровым детям до 15 лет. В этих исследованиях должны были измерять (определять) число случаев кори, свинки, краснухи и ветряной оспы, и представлять результаты о том, страдали ли дети от каких-либо нежелательных эффектов, связанных с вакцинацией. Мы проверили каждое исследование, чтобы убедиться, что в нём были использованы надежные методы, чтобы мы могли судить о том, насколько надежны его результаты.
Результаты
Мы обнаружили 138 исследований с более чем 23 миллионами детей. В пятьдесят одном исследовании (10 миллионов детей) оценили эффективность вакцин с точки зрения профилактики заболеваний, а в 87 исследованиях (13 миллионов детей) — нежелательные эффекты. В это обновление 2020 года мы включили 74 новые исследования, опубликованные с 2012 года.
Корь: результаты семи исследований (12 000 детей) показали, что одна доза вакцины была эффективна на 95% для профилактики кори. Семь процентов не вакцинированных детей заболеют корью, и это число сократится до менее чем 0,5 процента детей, получивших одну дозу вакцины.
Свинка: результаты шести исследований (9915 детей) показали, что одна доза вакцины была эффективна для профилактики свинки на 72%. Этот показатель вырос до 86% после двух доз (3 исследования, 7792 ребенка). У не вакцинированных детей 7,4% заболели бы свинкой, и этот показатель снизился бы до 1%, если бы дети были вакцинированы двумя дозами.
Результаты по краснухе (1 исследование, 1621 ребенок) и ветрянке (одно исследование, 2279 детей) также показали, что вакцины эффективны. После одной дозы вакцинация была эффективна на 89% для профилактики краснухи, а через 10 лет вакцина MMRV была эффективна на 95% для профилактики инфекции ветряной оспы.
Нежелательные эффекты
В целом, исследования показали, что вакцины MMR, MMRV и MMR+V не вызывали аутизма (2 исследования 1 194 764 детей), энцефалита (2 исследования 1 071 088 детей) или любого другого подозреваемого нежелательного эффекта.
Наши анализы показали очень малый риск приступов судорог из-за высокой температуры или лихорадки (лихорадочные припадки) примерно через две недели после вакцинации, а также состояние, при котором кровь не свертывается нормально (идиопатическая тромбоцитопеническая пурпура) у вакцинированных детей.
Качество доказательств
Наша определенность (уверенность) в доказательствах несколько ограничена дизайном (конструкцией) большинства исследований. Тем не менее, мы оценили определённость доказательств по эффективности вакцины MMR как среднюю, а вакцины против ветряной оспы — как высокую. Наша определённость в доказательствах аутизма и лихорадочных припадков (фебрильных судорог) также была средней.
Выводы
Наш обзор показывает, что вакцины MMR, MMRV и MMR+V эффективны в профилактике инфекций у детей — кори, свинки, краснухи и ветряной оспы, без доказательств повышенного риска аутизма или энцефалита и малого риска фебрильных судорог.
Дата поиска
Этот обзор включает данные, опубликованные к 2 мая 2019 года.
Прививка «в комплекте». Вакцинация от кори, краснухи и паротита
Прививка «в комплекте». Вакцинация от кори, краснухи и паротита
Сусанна Харит
Педиатр, руководитель отдела иммунопрофилактики НИИ детских инфекций МЗ РФ, главный внештатный специалист по вакцинопрофилактике детей Комитета здравоохранения Санкт-Петербурга, д.м.н.
Как проявляется инфекция
Корь – острое вирусное заболевание, передающееся воздушно-капельным путем (при разговоре, кашле и чихании). Характеризуется высокой температурой тела (39,0 градусов С и выше), общим тяжелым состоянием, кашлем, насморком, воспалением слизистой оболочки глаз (конъюнктивитом) и сыпью.
Вирус кори легко распространяется на большие расстояния – в соседние комнаты, через коридоры, систему вентиляции. Заражается 95-96% детей, находившихся в контакте с больными. В первые 3-6 дней заболевание выглядит как ОРВИ, но уже в этот период можно увидеть характерные для кори высыпания на слизистой оболочке щек в виде белых точек. С течением времени, в отличие от ОРВИ, температура вновь повышается и постепенно, поэтапно появляется сыпь на коже (ею покрывается лицо, шея, верхняя, а затем нижняя часть туловища, в том числе руки и ноги), спускаясь сверху вниз в течение 4-7 дней. Исчезают высыпания также постепенно (в течение 3-4 дней), оставляя на местах своего появления пигментацию, которая тоже проходит через несколько дней. Дети до года болеют корью редко, так как их охраняют антитела – защитные белки, выработанные матерью после перенесенной ею болезни или прививки. К 9-12 мес. первого года жизни материнские антитела исчезают из крови малыша, и он остается беззащитным перед этой болезнью. Если заболевает маленький ребенок, особенно ослабленный предшествующими заболеваниями или имеющий врожденную патологию, возможен смертельный исход. Смерть регистрируется у 1 из 2000-3000 заболевших детей до 3 лет (в развивающихся странах этот показатель составляет 3-10% заболевших детей). Очень тяжело это заболевание протекает у взрослых людей.
Корь опасна своими осложнениями: такими как отит (воспаление уха; наблюдается у 1 из 20 заболевших), воспаление легких (у 1 из 25 заболевших), поражение крови (тромбоцитопения – сниженное количество тромбоцитов, что опасно кровотечениями; наблюдается у 1 из 3000 заболевших), судороги, развивающиеся на фоне высокой температуры тела (у 1 из 200 заболевших), а также — воспаление головного мозга энцефалит; у 1 из 1000 заболевших).
Кроме того, после кори у переболевшего временно формируется состояние иммунодефицита (снижение защиты от других инфекций), что способствует наслоению тяжелых бактериальных инфекций.
Краснуха — острая вирусная инфекция, передающаяся воздушно-капельным путем. У детей, как правило, протекает легко или в виде заболевания средней тяжести. Заболевают обычно через 11-21 (редко 23 дня) после контакта с больным человеком. Первые 1-5 дней болезни характеризуются подъемом температуры до 38 градусов С, недомоганием, головной болью, увеличением лимфатических узлов, особенно на затылке, за ушами, иногда — коньюнктивитом. На коже появляется мелкопятнистая сыпь, которая располагается в основном на боковых поверхностях туловища и конечностей, и сохраняется до 5 дней. В целом длительность заболевания составляет 1-2 недели. Осложнения бывают очень редко, но возможно развитие энцефалита (воспаления мозга) у 1 из 1000 заболевших.
Наиболее опасна краснуха для беременных, т.к. этот вирус способен поражать все ткани плода. Если женщина заболевает краснухой в первую половину беременности, особенно в первые 3 месяца, то в результате может случиться выкидыш, или родится мертвый ребенок. Возможно также появление на свет малыша с синдромом врожденной краснухи (СВС), включающим в себя триаду пороков развития: — врожденный порок сердца, слепоту (катаракту) и глухоту. Кроме того, для СВС характерно поражение мозга, вплоть до умственной отсталости, а также поражение печени, селезенки, тромбоцитов и другие врожденные нарушения. Женщина может переболеть краснухой незаметно: при нормальном самочувствии на 1-2 дня появляется незначительная сыпь, на которую иногда не обращают внимания. А вирус, циркулируя в крови беременной, попадает через плаценту к плоду. Поэтому при подозрении на инфицирование краснухой беременной женщины необходимо провести специальное исследование (кровь дважды обследуют на содержание противокраснушных антител, и, если их количество существенно увеличивается, что свидетельствует о перенесенной краснухе, на ранних сроках встает вопрос о прерывании беременности, так как велика угроза рождения ребенка с уродствами). |
Не защищено от краснухи 11-30% женщин детородного возраста. Если девушка или молодая женщина не болела краснухой и не привита, то, перед тем, как планировать беременность ей самой нужно подумать о соответствующей прививке Вакцинация защищает практически в 100%, иммунитет после однократной прививки сохраняется в среднем 15-20 лет, потом иммунизацию можно повторить. Необходимо помнить, что после введения краснушной вакцины не рекомендуется беременеть в течение 3-х месяцев. Если беременность наступила раньше этого срока или была привита женщина, уже ожидающая ребенка, это не является показанием к прерыванию беременности. |
Эпидемический паротит («свинка») – острая вирусная инфекция, передающаяся воздушно-капельным путем и поражающая околоушные и подчелюстные слюнные железы. Они распухают, из-за чего лицо округляется (отсюда и название «свинка»). Распространяется этот вирус в окружающем пространстве не так широко, как корь и краснуха. Если заболевший ребенок изолирован в комнате, то не контактирующие с ним непосредственно дети и взрослые не заражаются.
Заболевание начинается с невысокой температуры, недомогания, а через 1-3 дня увеличиваются одна или обе слюнные околоушные железы, больно жевать и глотать.
При осмотре слизистой щек виден воспаленный сосочек выводного протока слюнной железы на стороне поражения. Кроме слюнных желез, примерно в 4% случаев, вирус эпидемического паротита может вызвать воспаление поджелудочной железы (панкреатит), а также оболочек головного мозга (менингит) у 1 из 200-5000 заболевших, очень редко (1 на 10 000 случаев) в процесс вовлекается ткань головного мозга, тогда развивается менингоэнцефалит (воспаление оболочек и вещества головного мозга).
Эпидемический паротит опасен осложнениями. У 20-30 % заболевших мальчиков- подростков и мужчин воспаляются яички (орхит), у девушек и женщин в 5% вирус эпидемического паротита поражает яичники (оофорит). Оба эти процесса могут послужить причиной бесплодия. Возможны смертельные исходы 1:10 000 заболевших.
Все три инфекции (корь, краснуха, эпидемический паротит) вызываются вирусами и не имеют специфической противовирусной терапии. То есть, нет препаратов, которые бы предупреждали тяжелое течение болезни и осложнения. Поэтому основным средством предупреждения этих инфекций является иммунизация.
Средства для защиты
Вакцинацию против кори и эпидемического паротита в рамках национального календаря прививок проводят отечественными вакцинами, а вакцинацию против краснухи – индийским препаратом, который закупает государство. Дети обеспечиваются им бесплатно. Также бесплатно для профилактики кори и паротита используют отечественные монопрепараты и дивакцину, защищающую от двух этих вирусов одновременно.
Прививки против краснухи, кори и паротита проводят согласно календарю прививок, когда ребенку исполняется 1 год и 6 лет. Если ребенок не был привит против краснухи вовремя, вакцинацию ему проводят в подростковом возрасте, в 13 лет.
Таким образом, ребенок при одномоментной иммунизации против кори, паротита и краснухи бесплатными вакцинами получает два укола (дивакцина и краснушная отдельно). В качестве альтернативы (также бесплатно) могут быть использованы импотные ассоциированные вакцины, содержащие все три вируса в одной дозе.
Все упомянутые препараты (и отечественные, и зарубежные) созданы на основе ослабленных (аттенуированных) вирусов, которые, не вызывая заболевания, способны создать стойкий иммунитет против инфекции.
Отечественная коревая вакцина (Л-16) содержит живой ослабленный вирус кори и выпускается как в виде монопрепарата, так и в виде ассоциированной (от лат. associo присоединять) дивакцины — препарата, содержащего ослабленные вирусы кори и паротита. В нашей стране разрешены к применению противокоревые вакцины иностранных фирм – РУВАКС (вакцина против кори), а также ассоциированные тройные вакцины – против кори, краснухи, эпидемического паротита: ММР-II, ПРИОРИКС, АССОЦИИРОВАННАЯ ПАРОТИТНО-КОРЕВАЯ КРАСНУШНАЯ ВАКЦИНА.
Для профилактики эпидемического паротита применяют отечественные вакцины: живую, сухую, паротитную аттенуированную (Л-3) или ассоциированную дивакцину (корь-паротит), а также зарубежные ассоциированные тривакцины: MMR-II, ПРИОРИКС, АССОЦИИРОВАННАЯ ПАРОТИТНО-КОРЕВАЯ, КРАСНУШНАЯ ВАКЦИНА.
Российской вакцины против краснухи в настоящее время не выпускают. А для вакцинации против этого вируса в рамках национального календаря прививок (для детей 1 года, 6 лет и подростков 13 лет), помимо уже упомянутых индийского препарата, а также MMRII, ПРИОРИКСА и АССОЦИИРОВАННОЙ ПАРОТИТНО-КОРЕВОЙ КРАСНУШНОЙ ВАКЦИНЫ, зарегистрированы моновакцины РУДИВАКС и ЭРВЕВАКС.
Перечисленные вакцины выпускаются в сухом виде, и перед применением их требуется растворить. Растворитель всегда прилагается в другой ампуле (флаконе). Разведенный препарат хранению не подлежит и должен сразу использоваться, так как под воздействием тепла и света вакцина теряет способность взывать формирование иммунитета.
Метод введения вакцин – подкожный, место введения – подлопаточная область или дельтовидная мышца плеча.
Моновакцины, дивакцину или ассоциированные вакцины против кори, краснухи и паротита можно вводить одномоментно с любыми другими вакцинами, за исключением БЦЖ. Иммуноглобулин[1] и другие препараты крови человека должны вводиться не ранее, чем через 2 недели после прививки, а если по каким-либо причинам ребенку переливались препараты крови, то вакцинацию можно проводить не ранее, чем через 3 месяца после их применения.
Реакция организма
Ни ассоциированные, ни моновакцины не вызывают поствакцинальных реакций[2] у большинства детей.
У 10% привитых возможна местная нормальная (обычная) вакцинальная реакция в первые 1-2 дня в виде красноты, небольшого отека тканей в месте введения препарата. Отек сохраняется в течение 1-2 дней, проходит самостоятельно.
Что касается общих нормальных вакцинальных реакций, то при использовании коревой вакцины они могут появиться у 10-15% детей, начиная с 4-5 по 13-14 дни после прививки. Возможны повышение температуры (с 8 по 11 дни, иногда даже до +39,0 градусов С и выше), насморк, покашливание. После паротитной прививки общие нормальные вакцинальные реакции бывают редко и проявляются в виде повышения температуры тела, покраснения зева, насморка. В редких случаях отмечается кратковременное (в течение 1-3 дней) увеличение околоушных слюнных желез (с одной или двух сторон). Эти симптомы могут возникнуть с 5 до 14 дня после прививки, увеличение околоушных желез может проявиться и на 21 день после иммунизации.
При использовании краснушной вакцины подобные реакции возможны у 4-15% привитых с 4-5-го по 14 день после прививки. Возможно появление насморка, покашливание, повышение температуры тела. Редко встречаются краснухоподобная сыпь, увеличение лимфоузлов.
В старшем возрасте или у взрослых после прививки могут возникнуть боли в суставах. При использовании ассоциированных вакцин возможно сочетание всех симптомов в те же сроки, что и при моновакцинации.
Если выше перечисленные или подобные им симптомы начались в первые 4-5 дней после прививки, а также сохраняются или появились после 15 дня, это не имеет отношения к прививке и означает, что ребенок чем-то заболел. Чаще всего, это острая инфекция верхних дыхательных путей. Обязательно нужно вызвать врача, чтобы уточнить характер заболевания и назначить лечение (например, жаропонижающие средства, сосудосуживающие капели в нос, при необходимости — антибактериальные лекарства и т.п.).
Возможные осложнения
Аллергические реакции. Возникают, как правило, на дополнительные вещества, входящие в вакцину. Все противовирусные вакцины содержат небольшое количество антибиотика, а также остаточное количество белка тех сред, на которых выращивали вирус вакцины. Зарубежные вакцины против кори и паротита содержат небольшую долю куриного белка, в отечественных препаратах имеется белок перепелиный. В этом – преимущество российских препаратов, поскольку аллергия на перепелиное яйцо в настоящее время встречается реже, чем на куриное.
Местные аллергические реакции возникают в первые 1-2 дня после прививки. В области инъекции появляется отек и краснота более 8 см в диаметре. Для лечения необходимо использовать гормональные мази и иази улучшающие кровообращение (например, троксевазиновую). При очень больших отеках внутрь назначают противоаллергические препараты.
В единичных случаях могут отмечаться общие аллергические реакции в виде сыпи, крапивницы, отека Квинке[3]. При лечении общих аллергических осложнений используют противоаллергические препараты, принимая их внутрь или в виде внутримышечных инъекций.
Детская вакцинация | Medicum
Согласно Эстонской государственной программе иммунизации, детей, начиная с младенческого возраста, вакцинируют против 11 инфекций, заболевание или распространение которых могут иметь серьезные последствия. Эти 11 инфекционных заболеваний: туберкулез, вирусный гепатит В, ротавирусная инфекция, дифтерия, столбняк, коклюш, полиомиелит, гемофильная инфекция, корь, свинка и краснуха.
За счет пациента (прейскурант) детей можно вакцинировать и против других инфекций, таких как пневмококковая инфекция, грипп, клещевой энцефалит, гепатит А, гепатит В, папилломавирусная инфекция человека, менингококковая инфекция, ветряная оспа и пр.
В дошкольный период детей вакцинируют семейная медсестра или медсестра кабинета иммунизации. Вакцинацией школьников занимается школьный медработник.
Более подробную информацию о вакцинации можно спросить у семейного врача и семейной медсестры, врача-специалиста и акушерки.
Вызываемые вакцинами побочные действия, как правило, легкие и преходящие. После инъекции вакцины может повыситься температура тела, а место инъекции может быть болезненным, покрасневшим или отечным. Из места инъекции противотуберкулезной вакцины может выделяться желтоватое отделяемое – в таком случае место инъекции следует очищать кипяченой водой. После вакцины против кори, свинки и краснухи может появиться кратковременная сыпь, которая не заразна и вскоре пройдет. Если ребенок беспокоен и плаксив, можно дать ему парацетамол. Если у ребенка нет повышения температуры, то в день иммунизации его можно купать.
Подробную информацию об инфекционных заболеваниях и вакцинациях вы найдете на странице www.vaktsineeri.ee.
Календарь Эстонской государственной программы иммунизации
Возраст ребенка | Название заболевания, против которого проводится вакцинация, и кратность введения вакцины |
| 12 часов | против гепатита В (1) |
| от 3 до 5 дней | против тебуркулеза (1) |
| 1 месяц | против гепатита В (2) |
| 2 месяца | против ротавируса (1) |
| 3 месяца | против коклюша, дифтерии, полиомиелита, гемофильной инфекции, столбняка (1) + против ротавируса (2) |
| 4,5 месяца | против коклюша, дифтерии, полиомиелита, гемофильной инфекции, столбняка (2) + против ротавируса (3) |
| 6 месяцев | против коклюша, дифтерии, полиомиелита, гемофильной инфекции, столбняка (3) |
| против гепатита В (3) | |
| 1 год | против кори, свинки и краснухи (1) |
| 2 года | против коклюша, дифтерии, полиомиелита, гемофильной инфекции, столбняка (4) |
| от 6 до 7 лет | против коклюша, дифтерии, полиомиелита, столбняка (5) |
| 12 лет | против гепатита В (1,2,3)* |
| 13 лет | против кори, свинки и краснухи (2) |
| от 15 до 16 лет | против коклюша, дифтерии, столбняка (6) |
| 17 лет | против дифтерии, столбняка (7)** |
| Начиная с 25-летнего возраста каждые 10 лет | против дифтерии, столбняка |
* Детей, родившихся в 1995-2003 гг., и детей, ранее не вакцинированных против гепатита В, иммунизируют с интервалом 1 месяц между первой и второй дозами вакцины, и с 5-месячным интервалом между второй и третьей дозами.
** Детей, родившихся в 1990–1995 гг., и детей, ранее на 12-м году жизни вакцинированных шестой дозой дифтерийно-столбнячной вакцины (dT 6), ревакцинируют на 17-м году жизни с использованием коклюшно-дифтерийно-столбнячной вакцины (dTpa).
Я прививки не боюсь! – Муниципальное бюджетное общеобразовательное учреждение «Школа № 27 города Благовещенска»
Памятка профилактики гастроэнтерита
Памятки по ВИЧ и туберкулезу
УВАЖАЕМЫЕ РОДИТЕЛИ!
Гастроэнтерит принадлежит к категории распространенных желудочно-кишечных заболеваний у детей. Это воспалительный процесс слизистых оболочек, как тонкой кишки, так и желудка.
Частая причина развития гастроэнтерита- острые и хронические инфекции типа гриппа, ротавируса, а также дисбактериоз. Дисбактериозом именуют заболевание, которое сопровождается образованием патологической микрофлоры кишечника, которая негативно воздействует на саму кишку.
При наличии гастроэнтерита в самую первую очередь о себе дают знать:
– болевые ощущения в области пупка, которые по своей этиологии очень сильно напоминают схватки. Как правило, болевые ощущения при гастроэнтерите дают о себе знать во время приема пищи;
– помимо болей у ребенка отмечается также чрезмерное вздутие живота и урчание. Чаще всего такие болевые ощущения исчезают также внезапно, как и появляются;
– рвота, тошнота, общая слабость, высокая температура, диарея, бессонница, головные боли, головокружение.
Как бороться с гастроэнтеритом у ребенка?
В случае если у Вашего ребенка наблюдаются признаки гастроэнтерита, нужно предотвратить обезвоживание организма. Давайте ребенку как можно больше пить.
Если в течение суток у Вашего ребенка не прекратится рвота, обязательно покажите его врачу.
Любое заболевание намного легче предупредить, чем его же лечить.Нужно научить своего ребенка соблюдать все правила личной гигиены:
– мыть руки перед приемом пищи, и после улицы;
-пить только кипяченую воду, не брать в рот грязные игрушки. В случае если у ребенка был выявлен лямблиоз, постарайтесь как можно быстрее избавить его от данного недуга.
Внимание!!!
Вакцинация против гриппа!!!
В городе Благовещенске продолжается иммунизация населения против сезонного гриппа отечественной инактивированной вакциной «Гриппол плюс» и Совигрипп, которая не содержит консервантов, по качеству приближается к импортным аналогам, имеет современную форму выпуска (готовая к применению шприц-доза).
Вакцина не содержит живых вирусов, поэтому заболеть гриппом в результате проведенной прививки невозможно.
Временными противопоказания к введению вакцины являются только острые заболевания и обострение хронических заболеваний.
Благополучие наших детей – это отсутствие угрозы тяжелых инфекций, которые можно предотвратить с помощью вакцинации.
Сохраните здоровье своих детей и сделайте прививку!!!
Согласно ст. 10, Федеральный закон от 30.03.1999 N 52-ФЗ (ред. от 13.07.2015) “О санитарно-эпидемиологическом благополучии населения” родители обязаны:
– заботиться о здоровье, гигиеническом воспитании и об обучении своих детей;
– не осуществлять действия, влекущие за собой нарушение прав других граждан на охрану здоровья и благоприятную среду обитания.
Решение о проведении ребенку прививки – преррогатива родителей.
Следует помнить, что любая прививка в сотни раз безопаснее, чем заболевание, от которого она защищает.
Если Вы изменили свое мнение и решили сделать прививку против гриппа Вашему ребенку, необходимо информировать об этом классного руководителя, воспитателя или медработника образовательного учреждения, а также дать письменное согласие на прививку (детям до 15 лет).
Прививочная кампания против гриппа
Обращение главврача по иммунизации part1
Обращение главврача по иммунизации part2
Обращение главврача по иммунизации part3
ПАМЯТКА о мерах профилактики энтеровирусных инфекций
Памятка “Профилактика гриппа и ОРВИ”
ПРОФИЛАКТИКА МЕНИНГОКОККОВОЙ ИНФЕКЦИИ
Памятка по организации режима дня школьника
Памятка для родителей.
Корь – вирусная инфекция, для которой характерна очень высокая восприимчивость. Если человек не болел корью или не был привит от этой инфекции, то после контакта с больным заражение происходит практически в 100{471e55481c07b96c57f02fdbbea4c5f35252844485469645bc13c830ad41384f} случаев. Вирус кори отличается очень высокой летучестью. Вирус может распространяться по вентиляционным трубам и шахтам лифтов – одновременно заболевают дети, проживающие на разных этажах дома.
Период от контакта с больным корью и до появления первых признаков болезни длится от 7 до 14 дней.
Заболевание начинается с выраженной головной боли, слабости, повышения температуры до 40 градусов С. Чуть позднее к этим симптомам присоединяются насморк, кашель и практически полное отсутствие аппетита.
Очень характерно для кори появление конъюнктивита – воспаления слизистой оболочки глаз, которое проявляется светобоязнью, слезотечением, резким покраснением глаз, а в последующем – появлением гнойного отделяемого. Эти симптомы продолжаются от 2 до 4 дней.
На 4 день заболевания появляется сыпь, которая выглядит, как мелкие красные пятнышки различных размеров (от 1 до 3 мм в диаметре), со склонностью к слиянию. Сыпь возникает на лице и голове (особенно характерно появление ее за ушами) и распространяется по всему телу на протяжение 3 – 4 дней. Для кори очень характерно то, что сыпь оставляет после себя пигментацию (темные пятнышки, сохраняющиеся нескольких дней), которая исчезает в той же последовательности, как появляется сыпь.
При заболевании корью могут возникать довольно серьёзные осложнения. В их число входят воспаление легких (пневмония), воспаление среднего уха (отит), а иногда и такое грозное осложнение как энцефалит (воспаление мозга).
Необходимо помнить о том, что после перенесенной кори на протяжении достаточно продолжительного периода времени (до 2-х месяцев) отмечается угнетение иммунитета, поэтому ребенок может заболеть каким-либо простудным или вирусным заболеванием, поэтому нужно оберегать его от чрезмерных нагрузок, по возможности – от контакта с больными детьми.
После кори развивается стойкий пожизненный иммунитет. Все переболевшие корью становятся невосприимчивы к этой инфекции.
Единственной надежной защитой от заболевания является вакцинация против кори, которая включена в Национальный календарь прививок.
Памятка для родителей.
Краснуха – это вирусная инфекция, распространяющаяся воздушно-капельным путем. Как правило, заболевают дети, длительно находящиеся в одном помещении с ребенком, являющимся источником инфекции. Краснуха по своим проявлениям очень похожа на корь, но протекает значительно легче.
Период от контакта до появления первых признаков болезни длится от 14 до 21 дня.
Начинается краснуха с увеличения затылочных лимфатических узлов и повышения температуры тела до 38 градусов С. Чуть позже присоединяется насморк, иногда и кашель. Через 2 – 3 дня после начала заболевания появляется сыпь. Для краснухи характерна сыпь мелкоточечная розовая, которая начинается с высыпаний на лице и распространяется по всему телу. Сыпь при краснухе, в отличии от кори, никогда не сливается, может наблюдаться небольшой зуд. Период высыпаний может быть от нескольких часов, в течение которых от сыпи не остается и следа, до 2 дней.
Лечение краснухи заключается в облегчении основных симптомов – борьбу с лихорадкой, если она есть, лечение насморка, отхаркивающие средства.
Осложнения после краснухи бывают редко.
После перенесенной краснухи также развивается иммунитет, повторное инфицирование происходит крайне редко, но может иметь место.
Поэтому очень важно получить прививку против краснухи, которая, как и прививка против кори, внесена в Национальный календарь прививок.
Памятка для родителей.
Эпидемический паротит (свинка) – детская вирусная инфекция, характеризующаяся острым воспалением в слюнных железах.
Инфицирование происходит воздушно-капельным путем. Восприимчивость к этому заболеванию составляет около 50-60{471e55481c07b96c57f02fdbbea4c5f35252844485469645bc13c830ad41384f} (то есть 50 – 60 {471e55481c07b96c57f02fdbbea4c5f35252844485469645bc13c830ad41384f} бывших в контакте и не болевших и не привитых заболевает).
От момента контакта с больным свинкой до начала заболевания может пройти 11 – 23 дня.
Свинка начинается с повышения температуры тела до 39 градусов С и выраженной боли в области уха или под ним, усиливающейся при глотании или жевании. Одновременно усиливается слюноотделение. Достаточно быстро нарастает отек в области верхней части шеи и щеки, прикосновение к этому месту вызывает у ребенка выраженную боль. Неприятные симптомы проходят в течение трех-четырех дней: снижается температура тела, уменьшается отек, проходит боль.
Однако достаточно часто эпидемический паротит заканчивается воспалением в железистых органах, таких как поджелудочная железа (панкреатит), половые железы. Перенесенный панкреатит в некоторых случаях приводит к сахарному диабету. Воспаление половых желез (яичек) чаще случается у мальчиков. Это существенно осложняет течение заболевания, а в некоторых случаях может закончиться бесплодием. В особенно тяжелых случаях свинка может осложниться вируснымменингитом (воспалением мозговой оболочки), который протекает тяжело.
После перенесенного заболевания формируется стойкий иммунитет, но осложнения могут привести к инвалидности.
Единственной надежной защитой от заболевания является вакцинация против эпидемического паротита, которая внесена в Национальный календарь прививок.
Памятка для родителей.
Ветряная оспа (ветрянка) – типичная детская инфекция. Болеют в основном дети раннего возраста или дошкольники. Восприимчивость к возбудителю ветряной оспы (вирус, вызывающий ветряную оспу относится к герпес-вирусам) тоже достаточно высока. Около 80{471e55481c07b96c57f02fdbbea4c5f35252844485469645bc13c830ad41384f} контактных лиц, не болевших ранее, заболевают ветрянкой.
От момента контакта с больным ветряной оспой до появления первых признаков болезни проходит от 14 до 21 дня.
Заболевание начинается с появления сыпи. Обычно это одно или два красноватых пятнышка, похожих на укус комара. Располагаться эти элементы сыпи могут на любой части тела, но чаще всего впервые они появляются на животе или лице. Обычно сыпь распространяется очень быстро – новые элементы появляются каждые несколько минут или часов. Красноватые пятнышки, которые вначале выглядят как комариные укусы, на следующий день приобретают вид пузырьков, наполненных прозрачным содержимым. Пузырьки эти очень сильно зудят. Сыпь распространяется по всему телу, на конечности, на волосистую часть головы. В тяжелых случаях элементы сыпи есть и на слизистых оболочках – во рту, носу, на конъюнктиве склер, половых органах, кишечнике. К концу первого дня заболевания ухудшается общее самочувствие, повышается температура тела (до 40 градусов С и выше). Тяжесть состояния зависит от количества высыпаний. Если элементы сыпи есть на слизистых оболочках глотки, носа и на конъюнктиве склер, то развивается фарингит, ринит и конъюнктивит вследствие присоединения бактериальной инфекции. Пузырьки через день-два вскрываются с образованием язвочек, которые покрываются корочками. Головная боль, плохое самочувствие, повышенная температура сохраняются до тех пор, пока появляются новые высыпания. Обычно это происходит от 3 до 5 дней. В течение 5-7 дней после последних подсыпаний сыпь проходит.
Лечение ветрянки заключается в уменьшении зуда, интоксикации и профилактике бактериальных осложнений. Элементы сыпи необходимо смазывать антисептическими растворами (как правило, это водный раствор зеленки или марганца). Обработка красящими антисептиками препятствует бактериальному инфицированию высыпаний, позволяет отследить динамику появления высыпаний. Необходимо следить за гигиеной полости рта и носа, глаз – можно полоскать рот раствором календулы, слизистые носа и рта также нужно обрабатывать растворами антисептиков.
К осложнениям ветряной оспы относятся миокардит – воспаление сердечной мышцы, менингит и менингоэнцефалит (воспаление мозговых оболочек, вещества мозга), воспаление почек (нефрит). К счастью, осложнения эти достаточно редки. После ветряной оспы, также как и после всех детский инфекций, развивается иммунитет. Повторное заражение бывает, но очень редко.
Памятка для родителей.
Скарлатина – единственная из детских инфекций, вызываемая не вирусами, а бактериями (стрептококком группы А). Это острое заболевание, передающееся воздушно-капельным путем. Также возможно заражение через предметы обихода (игрушки, посуду). Болеют дети раннего и дошкольного возраста. Наиболее опасны в отношении инфицирования больные в первые два – три дня заболевания.
Скарлатина начинается очень остро с повышения температуры тела до 39 градусов С, рвоты, головной боли. Наиболее характерным симптомом скарлатины являетсяангина, при которой слизистая зева имеет ярко-красный цвет, выражена отечность. Больной отмечает резкую боль при глотании. Может быть беловатый налет на языке и миндалинах. Язык впоследствии приобретает очень характерный вид (“малиновый”) – ярко розовый и крупно зернистый.
К концу первого началу второго дня болезни появляется второй характерный симптом скарлатины – сыпь. Она появляется сразу на нескольких участках тела, наиболее густо располагаясь в складках (локтевых, паховых). Ее отличительной особенностью является то, что ярко-красная мелкоточечная скарлатинозная сыпь расположена на красном фоне, что создает впечатление общей сливной красноты. При надавливании на кожу остается белая полоска. Сыпь может быть распространена по всему телу, но всегда остается чистым (белым) участок кожи между верхней губой и носом, а также подбородок. Зуд гораздо менее выражен, чем при ветряной оспе.
Сыпь держится до 2 до 5 дней. Несколько дольше сохраняются проявления ангины (до 7 – 9 дней).
Лечение скарлатины обычно проводят с применением антибиотиков, так как возбудитель скарлатины – микроб, который можно удалить с помощью антибиотиков и строгого соблюдения постельного режима. Также очень важно местное лечение ангины и проведение дезинтоксикации (выведения из организма токсинов, которые образуются в процессе жизнедеятельности микроорганизмов – для этого дают обильное питье). Показаны витамины, жаропонижающие средства. Скарлатина также имеет достаточносерьезные осложнения. До применения антибиотиков скарлатина часто заканчивалась развитием ревматизма с формированием приобретенных пороков сердца или заболеваний почек. В настоящее время, при условии грамотно назначенного лечения и тщательного соблюдения рекомендаций, такие осложнения редки.
Скарлатиной болеют практически исключительно дети потому, что с возрастом человек приобретает устойчивость к стрептококкам. Переболевшие также приобретают стойкий иммунитет.
Памятка для родителей.
Коклюш – острое инфекционное заболевание, которое характеризуется длительным течением. Отличительный признак болезни – спазматический кашель.
Механизм передачи инфекции воздушно – капельный. Особенностью коклюша является высокая восприимчивость к нему детей, начиная с первых дней жизни.
С момента контакта с больным коклюшем до появления первых признаков болезни проходит от 3 до 15 дней. Особенностью коклюша является постепенное нарастание кашля в течение 2 – 3 недель после его появления.
Типичные признаки коклюша:
- · упорный усиливающийся кашель, постепенно переходящий в приступы спазматического кашля (серия кашлевых толчков, быстро следующая друг за другом на одном выдохе) с судорожным вдохом, сопровождающимся свистящим протяжным звуком. У грудных детей такой кашель может привести к остановке дыхания. Приступы кашля усиливаются ночью и заканчиваются выделением небольшого количества вязкой мокроты, иногда рвотой;
- · одутловатость лица, кровоизлияния в склеры;
- · язвочка на уздечке языка (вследствие её травмирования о края зубов, так как во время приступа кашля язык до предела высовывается наружу, кончик его загибается кверху).
Коклюш нередко осложняется бронхитами, отитом, пневмонией, выпадениями прямой кишки, пупочной и паховой грыжами.
После перенесенного коклюша длительное время (несколько месяцев) могут возвращаться приступы кашля, особенно, если ребенок простудится или при физической нагрузке.
Единственной надежной профилактикой против коклюша является вакцинация АКДС – вакциной, которая включена в Национальный календарь прививок. Опасения родителей, связанные с угрозой вредного воздействия вакцины, необоснованны. Качество АКДС – вакцины по своим свойствам не уступает вакцинам, выпускаемым в других странах.
Памятка для родителей.
Острые кишечные инфекции – это большая группа заболеваний, которые протекают с более или менее похожими симптомами, но вызываться могут огромным количеством возбудителей: бактериями, вирусами, простейшими микроорганизмами.
Летом количество кишечных инфекций у детей неминуемо растет. Причин этому несколько.
Во-первых, летом в пищу употребляется большое количество сырых овощей, фруктов и ягод, на немытой поверхности которых обитает огромное количество микробов, в т. ч. потенциально опасных.
Во-вторых, летом дети много времени проводят на улице, и не всегда даже их родители вспоминают, что еда чистыми руками – обязательное правило.
Третья причина: летом, попадая в продукты питания (молочные продукты, мясо, рыбу, бульоны), некоторые болезнетворные микроорганизмы размножаются с огромной скоростью и быстро достигают того количества, которое с успехом прорывает защитные барьеры желудочно-кишечного тракта.
От момента внедрения возбудителя в желудочно-кишечный тракт до начала заболевания может пройти от нескольких часов до 7 дней.
Заболевание начинается с повышения температуры тела, недомогания, слабости, вялости. Аппетит резко снижен, быстро присоединяется тошнота, рвота. Стул жидкий, частый с примесями. Следствием потери жидкости является сухость слизистых оболочек и кожи, черты лица заостряются, ребенок теряет в массе, мало мочится. Выражение лица страдальческое. Если у вашего ребенка появились вышеперечисленные признаки болезни – немедленно вызывайте врача. Самолечение недопустимо.
Профилактика кишечных инфекций требует неукоснительного соблюдения общегигиенических мер в быту, при приготовлении пищи и во время еды.
В летнее время все пищевые продукты следует закрывать от мух. Готовая пища должна храниться в холодильнике: при низкой температуре, даже в случае попадания в пищу микробов, они не смогут размножаться. К заболеванию может привести и неразборчивость при покупке продуктов, употребляемых в пищу без термической обработки – с рук, вне рынков, где они не проходят санитарный контроль. При купании в открытых водоемах ни в коем случае нельзя допускать заглатывания воды. Если едите на пляже, протрите руки хотя бы специальными влажными салфетками.
И помните, что личный пример родителей – лучший способ обучения ребенка.
Памятка для родителей.
Туберкулез – хроническое инфекционное заболевание, вызываемое микобактериями туберкулеза человеческого ,поражающими в большей мере органы дыхания, а также все органы и системы организма.
Источником инфекции являются больные туберкулезом люди. Наиболее распространенным является воздушный путь заражения. Факторами передачи служат носоглоточная слизь, мокрота и пыль, содержащие бактерии.
Размножение бактерий туберкулеза в организме ребенка ведет к значительным функциональным расстройствам с явлениями интоксикации: появляется раздражительность или, наоборот, заторможенность, быстрая утомляемость, головная боль, потливость. Температура тела повышается до 37.2 – 37.3о, нарушаются сон и аппетит. При длительном течении болезни ребенок худеет, кожа становится бледной, отмечается склонность к воспалительным заболеваниям. Для детей типична реакция со стороны лимфатических узлов: они увеличиваются в размерах, становятся плотными. При отсутствии лечения возможен переход болезни в более тяжелые формы.
Для диагностики туберкулезной интоксикации важное значение имеет определение инфицированности с помощью туберкулиновых проб, а для детей с 12 лет – ещё и с помощью флюорографии.
Для профилактики туберкулеза очень важно: вести здоровый образ жизни, строго соблюдать санитарно – гигиенические правила: мыть руки перед едой, не употреблять в пищу немытые овощи и фрукты, а также молочные продукты, не прошедшие санитарный контроль, полноценно питаться, заниматься спортом, обращать внимание на изменения в состоянии здоровья.
Важным моментом для предупреждения туберкулеза является ежегодная постановка пробы Манту, которая дает положительный результат при проникновении патогенных бактерий в организм ребенка.
Иммунизация -это важно для каждого
Вакцинация против гриппа
Скарлатина — Болезни и состояния
Скарлатина — бактериальное заболевание, поражающее в основном детей. Это вызывает характерную розово-красную сыпь.
Заболевание вызывается бактериями Streptococcus pyogenes, также известными как стрептококки группы А, которые обнаруживаются на коже и в горле.
Как правило, скарлатина встречается гораздо реже, чем раньше, но в последние годы произошел ряд значительных вспышек.
Например, данные, опубликованные Общественным здравоохранением Англии, показывают, что с сентября 2013 г. по март 2014 г. было зарегистрировано 2830 случаев скарлатины.За тот же период 2014/15 г. было зарегистрировано в общей сложности 5 746 случаев. Причина недавнего повышения неясна.
Важно знать признаки и симптомы скарлатины, чтобы можно было начать лечение антибиотиками на ранней стадии.
Симптомы скарлатины
Скарлатина обычно возникает после ангины или кожной инфекции, такой как импетиго, вызванной определенными штаммами стрептококковых бактерий.
Начальные симптомы обычно включают боль в горле, головную боль и высокую температуру (38.3C / 101F или выше), покрасневшие щеки и опухший язык.
Через день или два появляется характерная розоватая сыпь. Обычно он возникает на груди и животе, а затем распространяется на другие части тела, такие как уши и шею.
Симптомы скарлатины обычно развиваются через два-пять дней после заражения, хотя инкубационный период (период между воздействием инфекции и появлением симптомов) может длиться от одного дня до семи дней.
Сыпь на ощупь похожа на наждачную бумагу и может вызывать зуд.На более темной коже сыпь может быть труднее увидеть, хотя ее грубая текстура должна быть очевидна.
Когда обращаться за медицинской помощью
Скарлатина обычно проходит примерно через неделю, но если вы думаете, что она у вас или вашего ребенка, обратитесь к терапевту для постановки правильного диагноза и соответствующего лечения.
Ваш терапевт должен уметь диагностировать скарлатину, исследуя характерную сыпь и спрашивая о других симптомах. Они также могут решить взять образец слюны из задней части глотки, чтобы его можно было исследовать в лаборатории для подтверждения диагноза.
Нет никаких доказательств того, что заражение скарлатиной во время беременности подвергает риску вашего ребенка. Однако, если вы беременны на тяжелой стадии, сообщите об этом лечащим врачам и акушеркам, если вы контактировали с больным скарлатиной.
Как распространяется скарлатина
Скарлатина очень заразна, ее можно заразить:
- вдыхание бактерий в воздушно-каплях от кашля и чихания инфицированного человека
- прикосновение к коже человека со стрептококковой инфекцией кожи, такой как импетиго
- совместное использование загрязненных полотенец, ванн, одежды или постельного белья
Его также можно заразить от носителей — людей, у которых бактерии находятся в горле или на коже, но не имеют никаких симптомов.
Больные скарлатиной
Большинство случаев (около 80%) скарлатины возникает у детей младше 10 лет (обычно в возрасте от двух до восьми лет). Однако заболеть могут люди любого возраста.
Поскольку скарлатина настолько заразна, она может поразить человека, находящегося в тесном контакте с больным горлом или кожной инфекцией, вызванной стрептококковыми бактериями. Вспышки часто происходят в детских садах и школах, где дети находятся в тесном контакте друг с другом.
Симптомы скарлатины развиваются только у людей, чувствительных к токсинам, вырабатываемым стрептококковыми бактериями. У большинства детей старше 10 лет развивается иммунитет к этим токсинам.
Скарлатиной можно заразиться более одного раза, но это бывает редко.
Лечение скарлатины
Скарлатина раньше была очень серьезным заболеванием, но в настоящее время большинство случаев протекает в легкой форме.
Легко лечится антибиотиками. Жидкие антибиотики, такие как пенициллин или амоксициллин, часто используются для лечения детей.Их нужно принимать в течение 10 дней, хотя большинство людей выздоравливает через четыре-пять дней.
Важно знать, что ваш ребенок все еще будет заразным в течение 24 часов после начала лечения антибиотиками, и поэтому ему не следует посещать детский сад или школу в этот период (см. Ниже).
Без лечения антибиотиками ваш ребенок будет заразным в течение 1-2 недель после появления симптомов.
Подробнее о лечении скарлатины.
Осложнения скарлатины
При правильном лечении дальнейшие проблемы маловероятны.Однако существует небольшой риск распространения инфекции на другие части тела и возникновения более серьезных инфекций, таких как ушная инфекция, синусит или пневмония.
Подробнее об осложнениях скарлатины.
Предотвращение распространения скарлатины
В настоящее время вакцины от скарлатины нет.
Если у вашего ребенка скарлатина, держите его подальше от детского сада или школы в течение как минимум 24 часов после начала лечения антибиотиками. Взрослые с этим заболеванием также должны не работать в течение как минимум 24 часов после начала лечения.
ВОП, школы и детские сады должны знать о текущих высоких уровнях скарлатины и информировать местные бригады по охране здоровья, если им станет известно о случаях заболевания, особенно если затронуты более одного ребенка.
Дети и взрослые должны прикрывать рот и нос салфеткой при кашле или чихании и мыть руки с мылом после использования или утилизации салфеток.
Избегайте совместного использования зараженной посуды, чашек и стаканов, одежды, ванн, постельного белья или полотенец.
Скарлатина
Перевод статьи: (испанский)
Что такое скарлатина?
Скарлатина (также известная как скарлатина) — это заболевание, которое может возникнуть у детей, страдающих стрептококковой ангиной или стрептококковой инфекцией кожи. Стрептококковые бактерии вырабатывают токсин (яд), вызывающий ярко-красную неровную сыпь.
Сыпь распространяется по большей части тела, и именно поэтому скарлатина получила свое название. Это часто выглядит как сильный солнечный ожог с мелкими шишками, которые могут казаться грубыми, как наждачная бумага, и могут чесаться.Обычно он проходит примерно через 6 дней, но может шелушиться в течение нескольких недель по мере заживления кожи.
Если у вашего ребенка появилась подобная сыпь, важно позвонить своему врачу. Детей, больных скарлатиной, можно лечить антибиотиками.
Каковы симптомы скарлатины?
Контрольная сыпь — главный признак скарлатины. Обычно он начинается на шее и лице, часто оставляя чистую область вокруг рта. Он распространяется на грудь и спину, затем на остальную часть тела.В складках тела, особенно в области подмышек, локтей и паха, сыпь образует красные полосы.
Другие симптомы скарлатины включают:
- красная боль в горле
- температура выше 101 ° F (38,3 ° C)
- Увеличение лимфоузлов на шее
Кроме того, миндалины и задняя часть глотки могут быть покрыты беловатым налетом или выглядеть красными, опухшими и испещренными белесыми или желтоватыми пятнышками гноя. В начале инфекции язык может иметь беловатый или желтоватый налет.У ребенка, больного скарлатиной, также может быть озноб, ломота в теле, тошнота, рвота и потеря аппетита.
В редких случаях скарлатина может развиться в результате стрептококковой инфекции кожи, такой как импетиго. В этих случаях у ребенка может не болеть горло.
Как диагностируется скарлатина?
Чтобы подтвердить наличие у ребенка скарлатины, врачи обычно назначают экспресс-тест на стрептококк или посев из горла (безболезненный мазок из горла) для проверки на стрептококковые бактерии.
Как лечится скарлатина?
При подтверждении стрептококковой инфекции врач пропишет ребенку антибиотик в течение примерно 10 дней.Обычно это излечивает саму инфекцию, но может потребоваться несколько недель, чтобы миндалины и опухшие железы вернулись в нормальное состояние.
Как я могу помочь своему ребенку?
Прием пищи может быть болезненным для детей с тяжелым стрептококком горла, поэтому лучше всего подавать мягкую пищу или жидкую диету. Включите успокаивающий чай и теплые питательные супы или прохладительные напитки, фруктовое мороженое или сладкие сладости. Убедитесь, что ваш ребенок пьет много жидкости. Вы можете дать безрецептурный ацетаминофен или ибупрофен при лихорадке или боли в горле.
Если сыпь чешется, убедитесь, что ногти вашего ребенка коротко подстрижены, чтобы не повредить кожу из-за царапин. Попробуйте отпускаемое без рецепта лекарство от зуда, чтобы уменьшить зуд.
Можно ли предотвратить скарлатину?
Бактериальная инфекция, вызывающая скарлатину, заразна. Дети, больные скарлатиной, могут передавать бактерии другим людям через чихание и кашель. Кожная инфекция, вызванная стрептококковыми бактериями, например импетиго, может передаваться через кожу.
Когда ребенок болеет дома, всегда безопаснее хранить его или ее зубную щетку, стаканы и столовые приборы отдельно от принадлежностей других членов семьи и хорошо выстирать эти предметы в горячей мыльной воде. Часто мойте руки, ухаживая за ребенком, больным стрептококковой инфекцией.
Когда мне звонить врачу?
Звоните врачу всякий раз, когда у вашего ребенка внезапно появляется сыпь, особенно если у него или нее также есть лихорадка, боль в горле или опухшие железы. Это особенно важно, если у вашего ребенка есть какие-либо симптомы стрептококковой ангины, или если кто-то из членов вашей семьи, в детском саду или школе вашего ребенка недавно переболел стрептококковой инфекцией.
Вернуться к началу
Скарлатина — NHS
Скарлатина — заразная инфекция, поражающая в основном детей раннего возраста. Легко лечится антибиотиками.
Проверить, нет ли у вас скарлатины
Первыми признаками скарлатины могут быть симптомы гриппа, включая высокую температуру, боль в горле и опухшие шейные железы (большая шишка сбоку на шее).
Сыпь появляется через 12–48 часов. Выглядит как небольшие приподнятые шишки и начинается на груди и животе, затем распространяется. Сыпь делает кожу грубой, как наждачная бумага.
На белой коже сыпь выглядит розовой или красной. Это может быть труднее увидеть на коричневой и черной коже, но вы все равно можете это почувствовать.Кредит:
На языке также появляется белый налет. Это отшелушивает, оставляя язык красным, опухшим и покрытым небольшими бугорками (так называемый «клубничный язык»).Кредит:
Сыпь не появляется на лице, но щеки могут выглядеть красными. Покраснение может быть труднее увидеть на коричневой и черной коже.Кредит:
Симптомы одинаковы для детей и взрослых, хотя скарлатина у взрослых встречается реже.
Несрочный совет: обратитесь к терапевту, если вы или ваш ребенок:
- есть симптомы скарлатины
- не поправляются через неделю (после посещения терапевта)
- одновременно скарлатина и ветряная оспа
- снова болеют, через несколько недель после того, как скарлатина выздоровела — это может быть признаком осложнения, например ревматической лихорадки
- , плохо себя чувствуют и контактировали с больным скарлатиной
Скарлатина распространяется очень легко.Проконсультируйтесь с терапевтом перед тем, как войти. Он может предложить консультацию по телефону.
Информация: ОбновлениеКоронавирус (COVID-19): как связаться с GP
По-прежнему важно получить помощь от терапевта, если она вам нужна. Чтобы связаться с вашим терапевтом:
- посетите их веб-сайт
- используйте приложение NHS
- позвоните им
Узнайте об использовании NHS во время COVID-19
Что происходит на приеме
Врачи общей практики часто могут диагностировать скарлатину, глядя на ваш язык и сыпь.
Иногда они могут:
- протереть заднюю часть горла ватной палочкой, чтобы проверить на наличие бактерий
- организовать анализ крови
Лечение скарлатины
Врач общей практики пропишет антибиотики. Они будут:
- помочь вам быстрее поправиться
- снизить вероятность серьезных заболеваний, таких как пневмония
- снизить вероятность передачи инфекции другому человеку
Прием антибиотиков
Продолжайте принимать антибиотики, пока они не закончатся, даже если вам станет лучше.
То, что вы можете сделать самостоятельно
Вы можете облегчить симптомы скарлатины:
- пить прохладную жидкость
- есть мягкую пищу, если у вас болит горло
- принимать обезболивающие, такие как парацетамол, для снижения высокой температуры (не давайте аспирин детям до 16 лет)
- использование лосьона с каламином или антигистаминных таблеток для облегчения зуда
Как долго длится скарлатина
Скарлатина длится около 1 недели.
Вы можете передать скарлатину другим людям за 6 дней до появления симптомов и за 24 часа после приема первой дозы антибиотиков.
Если вы не принимаете антибиотики, вы можете распространять инфекцию в течение 2–3 недель после появления симптомов.
Важный
Если у вас или у вашего ребенка скарлатина, не ходите в детский сад, школу или на работу в течение 24 часов после приема первой дозы антибиотиков.
Опасна ли скарлатина?
Скарлатина может быть серьезным заболеванием, но благодаря антибиотикам она встречается реже, чем раньше, и ее легче лечить.
Но в последние годы участились случаи скарлатины. Служба общественного здравоохранения Англии ежегодно регистрирует количество случаев заражения скарлатиной.
Осложнения при скарлатине возникают редко. Они могут произойти во время или через несколько недель после заражения и могут включать:
Рекомендации по беременности
Нет никаких доказательств того, что скарлатина во время беременности может навредить вашему ребенку.
Но это может вызвать недомогание, поэтому лучше избегать тесного контакта с кем-либо, у кого он есть.
При появлении симптомов обратитесь к терапевту.
Многие антибиотики, применяемые при скарлатине, считаются безопасными для приема во время беременности.
Как избежать распространения скарлатины
Скарлатина очень заразна и может легко передаваться другим людям.
Для снижения вероятности распространения скарлатины:
Делать
Часто мойте руки водой с мылом
использовать салфетки для улавливания микробов от кашля или чихания
мусорное ведро использованных салфеток как можно быстрее
Не
не делитесь столовыми приборами, чашками, полотенцами, одеждой, постельным бельем или ванной с кем-либо, у кого есть симптомы скарлатины
Последняя проверка страницы: 29 июня 2021 г.
Срок следующей проверки: 29 июня 2024 г.
Скарлатина: обзор — InformedHealth.org
Введение
Скарлатина — это бактериальная инфекция, которая в основном поражает детей. Обычно это вызывает типичную сыпь, жар и боль в горле.
Благодаря антибиотикам, таким как пенициллин, скарлатину легко лечить. Антибиотики также могут сократить время заражения детей скарлатиной. Инфекция распространяется воздушно-капельным путем и при тесном физическом контакте.
До появления пенициллина скарлатина иногда приводила к серьезным осложнениям.Но в наши дни это обычно довольно легкая болезнь. Тем не менее, по-прежнему важно попытаться предотвратить распространение вируса на других людей. Вы можете часто мыть руки.
В отличие от многих других детских болезней, наличие скарлатины в прошлом не делает вас невосприимчивым к будущим инфекциям скарлатины. Таким образом, люди могут иметь это не раз в жизни.
Симптомы
Симптомы обычно появляются через один-три дня после заражения. Скарлатина может вызывать следующие симптомы:
Красный язык также типичен для скарлатины — его иногда называют «клубничным языком».”
Сыпь, которая не зудит, обычно начинает высыпаться через два дня после заражения. Сыпь состоит из множества мелких пятен, которые меняют цвет от розового до красного. Он грубый, как наждачная бумага. Он может распространяться от туловища к шее, а затем к рукам и стопам в течение нескольких дней. Но обычно это не влияет на кожу под носом и вокруг рта, ладони рук или подошвы ног. Сыпь часто особенно заметна в области паха и подмышек. Пятна исчезают примерно через неделю.На второй, третьей и четвертой неделях кожа начинает шелушиться, особенно на ладонях и кончиках пальцев, а также на подошвах стоп и кончиках пальцев ног.
Иногда симптомы скарлатины довольно легкие и могут включать лишь небольшую боль в горле, умеренную температуру и легкую сыпь. Но иногда у людей возникает сильная боль в горле, высокая температура и более сильная сыпь.
Скарлатина: сыпь и «клубничный язык»
Причины
Скарлатина — это бактериальная инфекция.Это вызвано штаммом бактерий Streptococcus, которые называются «Streptococcus pyogenes» или «Streptococcus группы A». Стрептококковые инфекции обычно приводят только к гнойному (вызывающему гной) воспалению горла и миндалин, широко известному как «стрептококковая ангина». Определенные штаммы, вызывающие скарлатину, также производят токсин, который приводит к типичной сыпи. Эти бактерии обычно передаются воздушно-капельным путем, например, со слюной или при кашле или чихании.
Распространенность
Скарлатина гораздо чаще встречается у детей, чем у взрослых, и чаще всего поражает детей в возрасте от пяти до двенадцати лет.В отличие от многих других детских болезней, люди могут болеть скарлатиной несколько раз в жизни. Ежегодно около 5 из 1000 детей заболевают скарлатиной.
Outlook
Скарлатина часто протекает в легкой форме даже без лечения, но существует небольшая вероятность того, что инфекция может распространиться на другие части тела и вызвать более тяжелые заболевания. Миндалины или среднее ухо могут инфицироваться и выделять гной. Другое возможное осложнение скарлатины — ревматическая лихорадка, при которой различные суставы или органы (например,грамм. сердце или почки) воспаляются. Но в настоящее время эти более серьезные осложнения гораздо реже встречаются в Германии и других странах, чем раньше.
В очень редких случаях бактерии попадают в раны. Это может быть опасно, потому что бактерии могут попасть в кровоток и вызвать сепсис (заражение крови, также известное как сепсис). Хотя такие серьезные осложнения встречаются редко, они могут быть опасными для жизни.
Прием антибиотиков обычно снимает симптомы скарлатины в течение нескольких дней.
Люди, принимающие антибиотики, также перестают быть заразными через 24 часа. Те, кто не принимает антибиотики, заразны до трех недель.
Диагноз
Врачи обычно диагностируют скарлатину на основании характерных симптомов. Они также часто проводят быстрый тест, известный как «быстрый стрептококковый тест», который позволяет узнать, скарлатина ли это, в течение нескольких минут. Тест включает взятие мазка из горла и проверку его на наличие бактерий Streptococcus. Но результат этого теста не всегда надежен.Если обнаружены бактерии Streptococcus, вы можете быть уверены, что они вызывают симптомы. Но если в образце ничего не обнаружено, вы все равно не можете быть уверены, что бактерии Streptococcus определенно отсутствуют. Затем можно взять образец миндалин и отправить в лабораторию для получения более точных результатов. Чтобы получить результаты лабораторных исследований, требуется около одного-двух дней.
Профилактика
Вакцины от скарлатины нет. Рекомендуется принять такие же общие меры предосторожности, как и во избежание простуды или респираторных инфекций.К ним относятся частое мытье рук и избегание тесного контакта с больными скарлатиной, которые все еще могут быть заразными.
Многие дети переносят в горле микробы скарлатины, не заболевая, особенно зимой. Эти дети обычно не заразны, даже если у них обнаружены микробы. Так что в таких случаях нет необходимости принимать меры для предотвращения заражения.
Лечение
Скарлатина лечится антибиотиками — еще и потому, что это означает, что вы больше не заразитесь через 24 часа.Они заставляют симптомы исчезать немного быстрее и помогают предотвратить возможные осложнения. Чаще всего для лечения скарлатины используются антибиотики на основе пенициллина. Их принимают два-три раза в день в течение десяти дней. Если у кого-то аллергия на пенициллин или он плохо переносится, они могут принимать другие антибиотики. Возможные побочные эффекты включают тошноту, диарею и сыпь. Важно продолжать принимать все антибиотики, даже если симптомы уже прошли. Это единственный способ убедиться, что все микробы уничтожены.
Симптомы, такие как боль в горле или лихорадка, можно облегчить с помощью таких лекарств, как ибупрофен или ацетаминофен (парацетамол). Другие средства, которые могут иметь успокаивающий эффект, включают рассасывание леденцов от глотки, чаепитие или использование домашних средств, таких как обертывания для шеи.
Повседневная жизнь
Скарлатина — одно из заболеваний, подпадающих под действие Закона Германии о защите от инфекций ( Infektionsschutzgesetz ). Это означает, что согласно немецкому законодательству человек, у которого считается скарлатина, должен держаться подальше от мест, где он может контактировать с другими.Например, детям с подозрением на скарлатину не разрешают ходить в детский сад или школу, и им нельзя играть с другими детьми.
Взрослым, страдающим скарлатиной (или предположительно больным ею), не разрешается выполнять какую-либо работу, связанную с контактом с другими людьми. К ним относятся обучение, работа в детском саду или уход за больными.
Люди, которые принимали антибиотики в течение двух дней, больше не заразны и обычно уже замечают улучшение симптомов.В этот момент они также могут участвовать в мероприятиях с участием других людей, например, ходить в школу или работать. Письменная справка от врача не требуется.
Дополнительная информация
Когда люди болеют или нуждаются в медицинской консультации, они обычно сначала идут к своему семейному врачу или педиатру. Прочтите о том, как найти подходящего врача, как подготовиться к приему и о чем нужно помнить.
Источники
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM).Halsschmerzen. DEGAM-Leitlinie Nr. 14. Дюссельдорф: Омикрон Паблишинг; 2009.
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения. Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом.Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты можешь найти подробное описание того, как создается и обновляется наша медицинская информация в наши методы.
Скарлатина | HealthLink BC
Обзор темы
Что такое скарлатина?
Скарлатина — термин, используемый для обозначения стрептококковой инфекции горла с сыпью.Скарлатина чаще всего встречается у детей в возрасте от 2 до 10 лет, но может поражать людей любого возраста.
Что вызывает скарлатину?
Скарлатина вызывается стрептококковыми (стрептококковыми) бактериями, теми же бактериями, которые вызывают ангины. Существует множество различных штаммов стрептококковых бактерий, некоторые из которых вызывают более серьезные заболевания, чем другие. Тип стрептококка, который поражает горло и вызывает скарлатину, называется бета-гемолитическим стрептококком группы А.
Каковы симптомы?
Симптомы скарлатины такие же, как симптомы ангины (кроме сыпи).Если у вас или вашего ребенка наблюдаются указанные ниже симптомы, позвоните своему врачу. Симптомы включают:
- Лихорадка 38,3 ° C (101 ° F) или выше.
- Боль в горле и затруднение глотания.
- Белые или желтые пятна или налет на горле и миндалинах.
- Увеличение лимфатических узлов на шее.
Другие симптомы, которые появляются перед сыпью, особенно у детей, могут включать общую боль в теле, головную боль, боль в животе, тошноту, рвоту или вялость.Скарлатина обычно не сопровождается такими симптомами простуды, как чихание, насморк или заложенность носа или кашель.
Для получения дополнительной информации о стрептококковой инфекции горла см. Раздел Стрептококковая ангина.
Самый заметный симптом скарлатины — грубая красная сыпь, похожая на мелкую наждачную бумагу. Сыпь обычно появляется через 24 часа после начала лихорадки. Сыпь начинается на груди и животе, а затем распространяется по всему телу в течение 1-2 дней. Сыпь и покраснение более заметны в складках кожи, особенно в паху, подмышечных впадинах и локтях.Обычно он исчезает примерно через неделю, и тогда кожа может начать шелушиться.
После того, как кожа начнет шелушиться, на языке могут появиться ярко-красные пятна, придающие ему вид, который называют «земляничным языком».
Как диагностируется скарлатина?
Диагноз скарлатины обычно основывается на анамнезе, обследовании горла, посеве из горла или экспресс-тесте на стрептококковые бактерии. Один или оба этих теста необходимы для подтверждения инфекции стрептококковыми бактериями.
Как лечится?
Скарлатина и вызывающая ее стрептококковая инфекция лечатся антибиотиками.
Какие осложнения при скарлатине?
Осложнения скарлатины включают инфекцию среднего уха, синусит и пневмонию. В редких случаях может развиться более серьезная инфекция, например ревматическая лихорадка или ревматическая болезнь сердца. Большинство случаев скарлатины можно вылечить без каких-либо необратимых осложнений.
Некогда смертельная скарлатина возвращается по всему миру странным образом
После десятилетий упадка скарлатина снова растет в Великобритании и других местах по всему миру, и врачи изо всех сил пытаются выяснить, почему.
Начиная с 2014 года инфекция начала неуклонно расти, и в 2016 году было зарегистрировано более 19 000 случаев из 620 вспышек, в основном в школах и детских садах. Это представляет собой семикратное увеличение с 2011 года.
Скарлатина — это бактериальная инфекция, вызываемая стрептококком группы A . Для него характерны боль в горле, лихорадка, головные боли, увеличение лимфатических узлов, «клубничный язык» и сыпь.
Судя по этим симптомам, это может показаться не ужасным, но оно явилось причиной 36 000 зарегистрированных смертей в первое десятилетие 20-го века в Англии и Уэльсе и было основной причиной детской смертности.
Вакцины от скарлатины нет. После заражения его довольно легко лечить курсом антибиотиков, что — по крайней мере частично — способствовало снижению заболеваемости в развитых странах примерно после 1945 года.
Наиболее очевидной причиной возобновления бактериальной инфекции был бы новый штамм заболевание, которое легче распространяется и, возможно, устойчиво к антибиотикам, но молекулярно-генетическое тестирование исключило это.
Вместо этого тесты показали ряд уже установленных штаммов бактерий, поэтому исследователи все еще ищут возможную причину.
Между тем, по статистике за 2016 год заболеваемость составила 33,2 случая на 100 000 человек, при этом 1 из 40 случаев был госпитализирован (хотя около половины из них выписываются в тот же день).
В целом было зарегистрировано 19 206 случаев — это самый высокий показатель с 1967 года и поразительный рост по сравнению с 2013 годом, когда было зарегистрировано всего 4643 случая.
Врачи призывают людей быть внимательными к симптомам, пока они ищут решения.
«В то время как текущие показатели далеко не близки к тем, которые наблюдались в начале 1900-х годов, масштабы недавнего подъема выше, чем любые зарегистрированные в прошлом веке», — сказала эпидемиолог Тереза Ламаньи из отдела общественного здравоохранения Англии, руководившая исследованием.
«Хотя уведомления на 2017 год предполагают небольшое снижение численности, мы продолжаем внимательно следить за ситуацией. Руководство по борьбе со вспышками в школах и детских садах только что было обновлено, и исследования продолжаются для дальнейшего изучения роста.
« Мы Призывайте родителей знать о симптомах скарлатины и обращаться к своему терапевту, если они думают, что у их ребенка она может быть ».
Недавние вспышки также произошли в Китае, Вьетнаме, Южной Корее и Гонконге, но тестирование выявило лишь очень незначительные общие генетические элементы.
По словам исследователей, нет четкой связи между вспышками в Азии и Великобритании, но это не означает, что связь еще можно исключить.
«Предлагаемые гипотезы включают приобретение генов, вызывающих скарлатину, в популяции S pyogenes , изменения иммунного статуса в человеческой популяции, изменение окружающей среды и пока неизвестный и потенциально новый коинфекционный агент. это предрасполагает хозяина к болезни », — написали микробиологи Марк Уокер и Стефан Брауэр из Университета Квинсленда в комментарии к статье.
«Необходимо провести дальнейшие исследования, чтобы лучше понять причины возрождения скарлатины. Эпидемии скарлатины еще предстоит утихнуть в Великобритании и Северо-Восточной Азии. Таким образом, необходимо усиленное глобальное наблюдение за распространением скарлатины».
Исследование опубликовано в журнале The Lancet.
Сыпь, симптомы, лечение, что это
Обзор
Что такое ревматическая лихорадка?
Ревматическая лихорадка — это аутоиммунное заболевание, которое вызывает воспаление тканей тела, таких как суставы и сердце.Медицинские работники могут также назвать это острой ревматической лихорадкой. Это происходит, когда иммунная система организма чрезмерно реагирует на инфекцию, вызванную стрептококками или скарлатиной, которые не были полностью вылечены.
Ревматическая лихорадка заставляет иммунную систему вашего организма атаковать собственные ткани, вызывая воспаление (отек). Ревматическая лихорадка может поражать суставы, сердце или кровеносные сосуды.
Ревматическая лихорадка и скарлатина — это одно и то же?
Нет. Скарлатина и ангина — инфекции, вызываемые бактериями группы A Streptococcus .Скарлатина и стрептококковая ангина являются распространенными инфекциями группы A Streptococcus . Медицинские работники лечат их антибиотиками.
Ревматическая лихорадка — очень редкое осложнение скарлатины и ангины. Это может произойти, когда одна из этих инфекций не лечится.
Насколько распространена ревматическая лихорадка
?В то время как стрептококковые инфекции распространены в США, ревматическая лихорадка — нет. Поскольку в США широко доступны антибиотики, большинство людей лечат ангины и скарлатину.Устранение этих состояний предотвращает ревматическую лихорадку.
Ревматическая лихорадка чаще возникает в местах с ограниченными ресурсами, например в странах с ограниченными ресурсами. Но это может произойти в США, особенно в районах с ограниченным доступом к медицинской помощи.
Симптомы и причины
Что вызывает ревматизм?
Ревматическая лихорадка — это чрезмерная реакция иммунной системы вашего организма, заставляющая ее бороться со здоровыми тканями.Эту острую реакцию может спровоцировать невылеченная ангина или скарлатина. Это происходит, когда инфекции, вызванные стрептококком группы A , не получают адекватного лечения антибиотиками.
Когда защитные силы вашего тела (антитела) начинают сопротивляться, реакция может повредить здоровые ткани и органы, а не бактерии.
Кто болеет ревматизмом?
Любой может заболеть ревматизмом. Но в основном это поражает маленьких детей и подростков (в возрасте от 5 до 15 лет). Ревматическая лихорадка обычно развивается через две-три недели после нелеченной ангины или скарлатины.Острая ревматическая лихорадка обычно не возникает у детей младшего возраста (младше 5 лет) и старше 15 лет.
Как часто ангина или скарлатина вызывают ревматизм?
У большинства людей, страдающих стрептококковой ангиной или скарлатиной, ревматическая лихорадка не развивается. Это происходит только тогда, когда с этими состояниями не обращаются должным образом. Даже в этом случае ревматическая лихорадка в США встречается крайне редко.
.Кто подвержен риску ревматической лихорадки?
Определенные факторы могут увеличить риск ревматической лихорадки:
- Место вашего проживания: Большинство людей с ревматической лихорадкой живут в местах с ограниченными медицинскими ресурсами, например в странах с ограниченными ресурсами.Жизнь в районе, где трудно получить лекарства или медицинскую помощь, также может подвергнуть вас риску.
- Возраст: Ревматическая лихорадка чаще всего поражает детей и подростков в возрасте от 5 до 15 лет.
- Общее состояние здоровья: Ослабленная иммунная система может увеличить ваш риск. Дети, которые часто болеют стрептококковой инфекцией, могут с большей вероятностью заболеть ревматической лихорадкой.
- Семейный анамнез: Если кто-то из членов вашей семьи болел ревматической лихорадкой, у других членов семьи может быть больше шансов заразиться этим.
- Многолюдные места: Бактерии легче распространяются в местах скопления больших групп.
Могут ли взрослые заболеть ревматической лихорадкой?
Это очень редко, но взрослые тоже могут заболеть ревматической лихорадкой.
Ревматическая лихорадка заразна?
Ревматическая лихорадка не заразна. Вы не можете отдать это или получить от кого-то еще. Но ангина и скарлатина заразны. Эти инфекции передаются воздушно-капельным путем (при кашле или чихании другим человеком).
Каковы симптомы ревматической лихорадки?
Ревматическая лихорадка (и бактериальные инфекции в целом) может влиять на людей по-разному. Иногда люди испытывают такие легкие симптомы стрептококка, что они не осознают, что у них стрептококковая инфекция, до тех пор, пока позже не разовьется ревматическая лихорадка.
Симптомы ревматической лихорадки похожи на многие другие проблемы со здоровьем. Большинство из этих других проблем являются обычными и не опасными. Симптомы могут сильно различаться в зависимости от того, на какую часть тела влияет болезнь.
Поскольку ревматическая лихорадка может быть серьезным заболеванием, всегда звоните своему врачу, если подозреваете, что у вас или вашего ребенка может быть это заболевание. Общие симптомы ревматической лихорадки включают:
- Опухшие, болезненные и красные суставы, особенно большие суставы, такие как колени, лодыжки и локти
- Боль в груди или ненормальное сердцебиение.
- Чувство чрезмерной усталости Постоянно (утомляемость).
- Лихорадка , особенно старше 100.4 градуса по Фаренгейту.
- Плоская красная сыпь с неровным краем.
- Необъяснимые или продолжающиеся головные боли , особенно если ваш ребенок никогда раньше не жаловался на головную боль.
- Рывки , которые вы не можете контролировать руками, ногами или другими частями тела.
- Мышечные боли или болезненные, болезненные суставы.
- Мелкие неровности под кожей .
- Опухшие, красные миндалины .
Диагностика и тесты
Как диагностируется ревматизм?
Если у вас или у вашего ребенка боль в горле более двух дней, обратитесь к своему врачу. Лечение инфекции, вызванной стрептококком группы A , может предотвратить ревматическую лихорадку.
Если ваш врач подозревает ревматическую лихорадку, он сначала возьмет мазок из вашего горла, чтобы проверить наличие стрептококков группы А. Они могут использовать экспресс-тест на стрептококк или заказать посев из горла.
Быстрый тест на стрептококк может дать результаты в течение 10 минут. Для получения результатов требуется несколько дней для получения результатов посева из горла. Однако быстрые пошаговые тесты иногда дают ложноотрицательные результаты (говорят, что у вас нет стрептококка, хотя на самом деле он есть).
В зависимости от ваших симптомов ваш лечащий врач может также заказать:
- Анализы крови: Иногда поставщики услуг заказывают анализ крови для подтверждения стрептококковой инфекции.Анализы крови могут обнаружить антитела (защитные силы вашего организма против бактерий), когда бактерии больше не обнаруживаются на тестах. Другие анализы крови проверяют наличие веществ (например, белков), которые указывают на воспаление в организме.
- Сердечные пробы: Сердечные пробы, такие как электрокардиограмма (ЭКГ) или эхокардиограмма (УЗИ сердца), помогают поставщикам медицинских услуг проверить функцию вашего сердца.
Ведение и лечение
Как лечится ревматизм?
Лечение ревматической лихорадки в первую очередь направлено на избавление от бактериальной инфекции.Затем лечение направлено на воспаление внутри тела.
К лечению ревматической лихорадки относятся:
- Антибиотики: Медицинские работники назначают антибиотики для лечения основной бактериальной инфекции. Некоторые антибиотики вводятся одним уколом (уколом). Другие вы принимаете внутрь в течение недели или более.
- Противовоспалительные препараты: Ваш врач, скорее всего, порекомендует лекарство, такое как аспирин, для уменьшения воспаления (отека) по всему телу.Это лекарство также может облегчить такие симптомы, как боль в суставах. При тяжелых симптомах ваш врач может назначить более сильное лекарство (кортикостероиды) для борьбы с воспалением.
- Другие методы лечения: Ревматическая лихорадка может поражать людей по-разному. Ваш врач может порекомендовать другие методы лечения в зависимости от того, как это состояние влияет на вас. В тяжелых случаях вам может потребоваться операция на сердце или лечение суставов для лечения серьезных осложнений.
Профилактика
Как предотвратить ревматизм?
Очень важно лечить фарингит и скарлатину на ранней стадии.Это может предотвратить ревматизм. Симптомы стрептококковой ангины и скарлатины не всегда очевидны или легко обнаружить. Позвоните своему врачу, чтобы получить рекомендации, если у вашего ребенка болит горло более трех дней или есть другие симптомы, которые вас беспокоят.
Если у вашего ребенка фарингит или скарлатина, внимательно следуйте инструкциям врача. Вашему ребенку необходимо пройти полный курс лечения антибиотиками, даже если он почувствует себя лучше. В противном случае инфекция может не исчезнуть и сделать вас более склонным к ревматической лихорадке.
Что еще я могу сделать для защиты от ревматической лихорадки?
Соблюдение правил гигиены может снизить вероятность заражения бактериальной инфекцией. Это также может помешать вам передать инфекцию кому-либо еще. У вас всегда должно быть:
- Часто (и хорошо) мойте руки водой с мылом.
- Кашель или чихание в салфетку, в локоть или верхнюю часть плеча (не в руку).
- Используйте салфетку один раз, чтобы чихнуть или высморкаться, затем выбросьте ее и вымойте руки.
Если вам поставили диагноз ревматической лихорадки, ваш врач может назначить длительный курс лечения антибиотиками (ежемесячные инъекции пенициллина), чтобы предотвратить будущие приступы стрептококковой ангины и предотвратить рецидивы ревматической лихорадки.
Перспективы / Прогноз
Каковы перспективы людей с ревматической лихорадкой?
Ревматическая лихорадка неизлечима, но лечение может помочь.Получение точного диагноза вскоре после появления симптомов может предотвратить нанесение болезнью необратимых повреждений. Тяжелые осложнения случаются редко. Когда они возникают, они могут повлиять на сердце, суставы, нервную систему или кожу.
Ревматическая болезнь может вернуться или стать серьезной проблемой. В некоторых случаях ревматическая лихорадка может привести к серьезным или даже опасным для жизни осложнениям. Вашему ребенку могут потребоваться регулярные осмотры, чтобы в долгосрочной перспективе защитить свое здоровье.
Как ревматическая лихорадка влияет на сердце?
Ревматическая лихорадка не всегда поражает сердце.Но когда это происходит, это может повредить ткани сердца, особенно сердечные клапаны. Рубцовая ткань сердца не работает должным образом. Со временем ревматическая лихорадка может привести к необратимому повреждению сердца. Медицинские работники могут назвать это состояние ревматической болезнью сердца или застойной сердечной недостаточностью.
Если ревматическая лихорадка повреждает клапан сердца, врач может порекомендовать операцию по восстановлению или замене пораженного клапана. Поражение сердца может проявиться через 10-20 лет после постановки диагноза ревматической лихорадки. Важно поддерживать регулярные контакты с врачом, которому вы доверяете, всю оставшуюся жизнь.
Жить с
Может ли возвратиться ревматическая лихорадка?
Да. Вы можете снова заболеть ревматизмом, если позже снова заболеете стрептококком или скарлатиной. Если у вас ревматическая лихорадка, ваш врач может порекомендовать вам принимать антибиотики в течение многих лет или, возможно, на протяжении всей вашей жизни.Это лечение называется профилактикой антибиотиков. Это может предотвратить повторную стрептококковую инфекцию и предотвратить рецидив ревматической лихорадки.
О чем я должен спросить своего поставщика медицинских услуг?
Если у вас или вашего ребенка ревматическая лихорадка, вы можете спросить своего врача:
- Какой антибиотик порекомендуете?
- Как долго моему ребенку нужно принимать это лекарство?
- Потребуется ли моему ребенку длительный прием антибиотиков?
- Потребуются ли моему ребенку другие тесты сейчас или в будущем?
- Как ревматическая лихорадка может повлиять на моего ребенка сейчас или в будущем?
- Существуют ли какие-либо действия, которые могут представлять опасность для здоровья моего ребенка?
- Какая медицинская помощь понадобится моему ребенку в будущем?
- Что я могу сделать, чтобы лучше всего защитить здоровье моего ребенка?
Когда мне позвонить врачу?
Если вы подозреваете, что у вашего ребенка фарингит или скарлатина, не ждите, чтобы позвонить своему врачу.Раннее лечение может предотвратить ревматизм.
Общие признаки этих бактериальных инфекций включают:
- Боль в горле, продолжающаяся более трех дней.
- Отсутствие аппетита (особенно из-за проблем с глотанием).
- Увеличение лимфатических узлов на шее.
- Красная сыпь.
- Лихорадка.
- Опухшие, красные или пятнистые миндалины (железы в задней части рта).
- Головная боль.
Записка из клиники Кливленда
Ревматическая лихорадка — редкое осложнение.Это может произойти, если лечение не устраняет фарингит или скарлатину. Чаще всего поражает маленьких детей и подростков. В тяжелых случаях это может привести к серьезным проблемам со здоровьем, которые влияют на сердце, суставы или другие органы. Вы можете предотвратить ревматизм, сразу же обратившись к врачу, если подозреваете одну из этих распространенных бактериальных инфекций. Людям с ревматической лихорадкой часто требуется пожизненная медицинская помощь для защиты своего здоровья.
