Чем лечить пролежни у лежачих больных в домашних условиях
Пролежни у лежачих больных: лечение и профилактика, фото в начальной стадии
Пролежнями называют нейротрофические изменения тканей, длительно соприкасающихся с твердым ложем или другой поверхностью. Это явление выражается в денервации, нарушении лимфообращения, слабого кровоснабжения участков кожи, мышц, подкожной клетчатки.
Уже спустя 2 часа нахождения в полной неподвижности в «сидящих» и «лежащих» участках тела начинаются проблемы с кровотоком из-за сдавливания мелких сосудов. Лежачие пациенты находятся в стационарном состоянии гораздо дольше, а некоторые – постоянно, поэтому у них нарушения приобретают стойкий патологический характер.

Что это такое?
Пролежни – это патологическое изменение кожи, подкожной клетчатки, мышц, костей, других тканей организма, развивающееся по типу нейротрофического расстройства, причины которого – нарушение иннервации, крово- и лимфообращения локального участка тела, при длительном контакте с твердой поверхностью.
Причины возникновения
Самая простая причина пролежней – это нарушение циркуляции крови, а значит и – обездвиживание больного. При этом, пролежни пяток формируются при постоянном лежании на спине, равно как и проблемы с областью ягодиц.
Из других причин формирования пролежней можно выделить:
- серьезную железодефицитную анемию;
- повышенная сухость кожи;
- наличие сопутствующих заболеваний эндокринной системы: диабет, зоб и т.д;
- повышенная постоянная температура теле или ее снижение;
- проблемы с естественными нуждами и постоянное недержание мочи;
- большой вес больного;
- сниженная питательность пищи с малым количеством белков и питательных веществ;
- неверный уход за лежачим больным.
Это основные причины формирования пролежней у лежачих больных.
Симптомы
Субъективные ощущения, которые больной может сообщить ухаживающим лицам, при нахождении в сознании и сохраненной болевой чувствительности участков тела:
- потеря чувствительности (онемение), примерно через 2-3 часа на этом участке тела;
- покалывание на коже в местах вероятного развития пролежней, связано с застоем биологических жидкостей (кровь, лимфа) питающих нервные окончания.
Видимые признаки начинающегося пролежня, которые обязаны знать лица, ухаживающие за больным:
- слущивание эпидермиса кожи с предварительным образованием гнойных пузырьков или без них;
- застой периферической крови и лимфы, вначале в виде венозной эритемы синюшно-красного цвета, без четких границ, с локализацией в месте соприкосновения костных, мышечных выступов тела с ложем постели, интенсивность окрашивания кожи: от едва заметной до насыщенной.
Это признаки начинающегося пролежня. Необходимо срочно принимать меры по недопущению дальнейшего усугубления патологии.

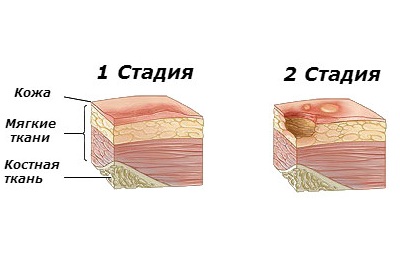
Стадии пролежней
Пролежни у лежачих больных фото имеют 4 стадии развития:
- I стадия. Устойчивое покраснение кожи, возможно уплотнение, иногда присутствует отечность, кожные покровы при этом не нарушены. Данная стадия успешно лечится с помощью антибактериальных и ранозаживляющих препаратов.
- II стадия. Поражается верхний слой эпидермиса, нарушается его целостность, возникают отслоения и эрозии. Процесс распространяется на подкожную клетчатку.
- III стадия. Глубокое поражение подкожного слоя, которое сопровождается необратимым некрозом (отмиранием) ткани, иногда с жидким выделением из раны. Плохо поддается лечению.
- IV стадия. Чрезмерные повреждения и некротические изменения мягких тканей (в образовавшихся полостях видны сухожилия и костные ткани), которые могут привести к тяжелейшей интоксикации организма и заражению крови.
Больной, который находится в сознании и у которого не нарушена чувствительность отдельных участков тела, еще до образования пролежня может жаловаться на покалывания и онемение в местах, где наиболее вероятно развитие недуга.

Чем опасны пролежни?
Пролежни относятся к патологиям, лечение которых лучше избежать. Если это не удалось сделать, то при образовании очагов мацерации кожи, патогенез развивается очень быстро, с образованием очагов некроза ткани и характеризуется длительным лечением гнойной раны.
Опасны исходы пролежней. В отдельных случаях пролежни являются причиной:
- ампутаций нижних конечностей.
- некротического поражения надкостницы и костной ткани в виде остеомиелита, периостита.
- истощения защитных сил организма, усложняющего лечение основного заболевания.
- обширных иссечений мягких тканей и образования дефектов с нарушением иннервации и кровообращения нижележащих участков тела.
При развитии пролежней по типу влажного некроза происходит инфицирование раны, с развитием гнойных процессов (флегмона, сепсис, газовая гангрена).
При развитии пролежней по типу сухого некроза развивается затяжной патогенез с длительными периодами заживления дефекта.
Как выглядят пролежни: фото
На фото ниже показано, как проявляется заболевание у лежачих больных.

Лечение пролежней в начальной стадии
Итак, как лечить пролежни 1 степени? При начале развития пролежней должна проводиться активная профилактика прогрессирования некротического изменения тканей, поскольку на этом этапе происходит лишь уплотнения и гиперемия кожи:
- Оценка состояния здоровья с целью максимально возможного исключения внутренних и внешних факторов риска развития и прогрессирования пролежней.
- Лечение всех сопутствующих синдромов и патологий, усугубляющих пролежни.
- Иммуностимулирующая терапия – витамины, иммуномодуляторы и иммуностимуляторы.
- Дезинтоксикация организма – переливание крови, реополиглюкин, гемодез.
- Снижение силы давления на ткани и обеспечение прерывистости давления.
- Устранение непрерывного давления. Рекомендуется каждые 2 часа переворачивать лежачих больных с одного положения на другое.
Данное мероприятие подразумевает использование специальных средств:
- пластиковые шины;
- специальные противопролежневые кровати;
- системы с регулируемой вибрацией и давлением;
- подушки, матрацы, прокладки, круги с гелевым, пенным, воздушным, водным наполнением или с комбинацией нескольких наполнителей.
Также следует знать простые правила при уходе за лежачими больными в домашних условиях:
- Жирную кожу можно обрабатывать спиртосодержащими средствами.
- Внимательно следите за состоянием кожи — если пересушена, то используйте увлажняющие средства (увлажняющие гипоаллергенные крема, лучше детский крем), на которые у больного нет аллергии.
- Кожа больного всегда должна быть чистой, не влажной, и не сухой — делайте воздушные ванны. Для гигиены не используйте антибактериальное мыло (оно убивает и полезные, защитные бактерии), пользуйтесь простым мылом, натуральной губкой (или х/б мочалкой) и чистой водой. Кожу не трите, а аккуратно протирайте, после мытья не вытирайте кожу, а промакивайте.
- Если кожа слишком влажная, без фанатизма можно использовать присыпки, тальк или мази, подсушивающие кожу — раствор марганцовки 1%-ный, цинковую мазь или раствор бриллиантовый зеленый, но только для профилактики или на 1 стадии, в дальнейшем не стоит использовать мази, содержащих цинк и раствор марганцовки.
- Если у больного недержание мочи — следует регулярно менять памперсы или самодельные прокладки из х/б ткани и производить туалет промежности, для мужчин лучше использовать мочеприемную систему. При высокой температуре, или когда больной обильно потеет по другим причинам, протирать пот лучше слабым раствором столового уксуса — 1 ст. ложка на 250 мл. воды, чем водой с мылом.
- При обнаружении покраснения — не массируйте его, сделайте массаж только вокруг поврежденной кожи. Можно специально сделать варежку из махрового полотенца и ею производить массаж.
Современная схема местной обработки пролежня включает:
- Присыпка Ксероформ помогает при пролежнях.
- Туалет кожи с применением физиологического раствора либо препаратов, не имеющих ионообменные свойства — камфорный спирт.
- Просушивание кожи и обработка препаратами, улучшающими местное кровообращение тканей (Актовегин, Солкосерил).
- Хорошо показывает себя и такая методика, как обмывание кожи холодной водой. Сокращение сосудов и последующее их компенсаторное расширение приводит к улучшению местного кровотока и усилению питания тканей.
- Накладывание полиуретановой пленочной повязки. Этот современный перевязочный материал выпускается в виде прозрачной пленки с клеящейся поверхностью и обеспечивает защиту от бактерий, доступ кислорода к тканям и испарение влаги, а также дает возможность визуального контроля за состоянием кожи. При наклеивании таких пластырей-повязок следует избегать излишнего натяжения, поскольку при движении больного образуются мелкие складки, что усугубляет состояние.
Чем обрабатывать пролежни у лежачих больных:
- Эффективно выводят гной мази Левосин, Левомеколь и аналоги. Закладку на их основе можно оставлять в полости до суток.
- Мази на жировой базе (Вишневского, неомициновая, тетрациклиновая и прочие) имеют невысокую адсорбирующую и антибактериальную активность. Эти средства допустимы при небольшом количестве гноя.
- Раствор борной кислоты, 10% физраствор и почие морально устаревшие препараты требуют замены каждые 4 – 6 часов.
Чем лечить пролежни у лежачих больных на стадии начала заживления:
- Противовоспалительные препараты Левомеколь, Метилурациловую, Троксевазиновую мази, Бепантен и другие наружные средства;
- Для защиты, смягчения и регенерации – масла из плодов облепихи, шиповника, сок свежих листьев алоэ, экстракт каланхоэ;
- Для активной эпителизации тканей – лазерное воздействие.
Для промывания ран одобрено применение антисептиков нового поколения:
- раствор йодопирона в концентрации 0,5%;
- раствор диоксидина 1%-ный.
При их отсутствии допускается орошение перекисью водорода, фурацилином, раствором борной кислоты. Также для адсорбции гноя используется энзимотерапия. В рану вводятся протеолитические чистые ферменты (химотрипсин, трипсин, рибонуклеаза) или в составе мази (Ируксол, Ируксоветин).
Противопролежневый матрас является наиболее эффективным средством профилактики пролежней в начальной стадии. Такие матрасы постоянно меняют давление на тело в разных точках, благодаря сдуванию и надуванию воздуха каждые 7 минут в специальных камерах матраса. Попеременная смена точек давления ликвидирует причину образования пролежней и сохраняет нормальное кровообращение в сдавливаемых тканях. Матрасы ячеистового типа используются для лечения и профилактики 1-2 стадии, баллонного типа 3-4 стадии пролежней.

Противопролежневый матрас с попеременным давлением
Народные средства
Народные средства очищают раны и способствуют формированию новых тканей. Однако в этом случае нужно учитывать вероятность возникновения аллергической реакции. Перед тем как обратиться к народной медицине, обратитесь к лечащему врачу.
Существует несколько простых и эффективных способов лечения язв:
- Пихтовое масло помогает в лечении пролежней.
- Печеный лук применяют при сильных нагноениях.
- Сок медуницы используют для наружной обработки пролежней.
- Листья каланхоэ разрежьте пополам. После этого листья приложите к больному месту внутренней стороной и закрепите. Эту процедуру желательно проводить перед сном.
- Столетник заживляет раны даже в особо сложных случаях. Компресс, смоченный в соке растения, нужно подержать в течение 15 минут на пораженном месте.
- Содовые примочки ускоряют заживление язвы. В стакан воды добавьте 1 ст. ложку соды. Компрессы, смоченные в этом растворе, нужно прикладывать к больному месту. Средство хорошо подсушивает и дезинфицирует пролежни.
Профилактика пролежней в домашних условиях
Перечисленные ниже мероприятия позволят не только предотвратить появление участков некротизации мягких тканей даже у больных, длительно прикованных к постели, но и повысят эффективность алгоритма обработки пролежней на дому.
- Оптимальный вариант — использование противопролежневого матраса и функциональной кровати.
- Нежной растирание кожи на ягодицах, спине, ногах и в других местах плотного соприкосновения с постелью.
- Изменение положения пациента каждый 2 часа.
- Соблюдение питьевого режима — не менее 1,5 л жидкости в день.
- Полноценная гигиена — обтирание больного мягкой тряпочкой, смоченной в теплой воде с дальнейшим тщательным просушиванием, частая смена нательного/постельного белья, использование утки/судна.
- Постельное и нательное белье только натуральное, гладкой текстуры (без вышивки, поперечных швов и рельефных рисунков). Обязательно отсутствие складок на расстеленной простыни и наволочке.
- Полноценное питание с достаточным количеством белка, при необходимости — введение через зонд питательных смесей Нутризон, Оптимум и т. д.
Вся профилактика пролежней состоит в тщательном уходе за лежачим больным. Рекомендуется проветривать как помещение, так и кожный покров самого пациента (воздушные ванны), т.к. пролежни очень “любят” влажные кожные участки. Полноценное питание тоже способствует быстрому восстановлению организма после перенесенной травмы или заболевания. И следует помнить, что их развитие зачастую начинается незаметно. Потому профилактика считается хорошей предотвращающей мерой по образованию пролежней.
фото, профилактика, лечение, стадии, как обрабатывать, средство, мази

В статье обсуждаем пролежни. Рассказываем о причинах их появления, стадиях и профилактике. Вы узнаете какие препараты необходимо применять для лечения заболевания, как правильно обрабатывать пролежни.
Причины образования пролежней
Тяжелые заболевания, которые приковывают к постели, могут приводить к образованию гнойных и трофических язв, потому что:
- Происходит длительное или практически постоянное сдавливание определенных участков тела, что вызывает нарушение кровообращения, плохо отражается на состоянии сосудов.
- Тяжелобольные лежачие пациенты часто сталкиваются с общим снижением иммунитета, что отражается на способности тканей к регенерации, угнетение данной функции еще больше усугубляет положение.
- Длительное лежание в одной позе приводит к тому, что пролежни образовываются на разных частях тела. Они могут возникать на плечах, на боку, на поверхности таза, на бедрах и голени. Если человек лежит в позе на спине много времени в течение дня, то это может спровоцировать возникновение воспалительных образований даже на затылочной части головы, на ягодицах, в области пяток или крестца.
Если пролежни появились, необходимо быстро принимать меры. Безусловно, к этому вопросу существует традиционный медицинский подход, который основывается на проведении качественного ежедневного ухода за больным, обработку пораженных участков кожи лекарственными препаратами с заживляющими свойствами.
От традиционной медицины не отстает и народная, которая также предлагает множество рецептов, способных усилить действие медикаментов, что значительно облегчит состояние пациента.
Фото пролежней



Лечение пролежней в зависимости от стадии
Процесс лечения гнойных и воспалительных образований, которые возникают из-за сдавливания, требует немедленного начала. Это необходимо для того, чтобы остановить процесс и не допустить дальнейшего развития поражения кожи.
Во-первых, под воспаленное место подкладывают специальный надувной круг, который поможет уменьшить давление на данный участок, будет способствовать заживлению.
Во-вторых, очень важно обеспечить постоянный или максимально возможный доступ к месту воспаления воздуха. Обязательно уделяют внимание сухости тех участков, которые являются очагами поражения.
Выбор вида терапии напрямую зависит от стадии процесса. Так называемые поверхностные гнойные раны, которые считают I и II стадией, вылечить намного легче, чем уже затянувшийся процесс.
Если воспаление находится в первой стадии, то на поверхности кожи в этой области может образоваться незначительная отечность, покраснение, в результате надавливания кожа белеет.
Чтобы ускорить заживление пораженный участок обрабатывают дезинфицирующими средствами, например камфорным спиртом. Затем используют облепиховое масло или экстракт софоры японской, которые помогут усилить регенерационные процессы.
Вторая стадия воспаления может сопровождаться некоторым количеством некротической ткани, поэтому внешне очень напоминает волдырь. Для обработки рекомендуют использовать антисептики, а затем использовать мази с высокими заживляющими свойствами (Левомеколь, Актовегин и др.). Хороший результат дают аппликации с такими препаратами как Мультиферм, а также гидроколлоидные или гидрогелевые повязки.
Чем лечить пролежни III и IV стадии расскажет хирург, который научит выполнять действия по проведению обработки раны и накладыванию повязки. Выполнение его рекомендаций в полном объеме – гарантия успеха и выздоровления больного. Чтобы избежать хирургического вмешательства, необходимо уделять внимание профилактике образования гнойного воспаления.
Глубокие раны III–IV стадии характеризуются интенсивным воспалительным процессом, который не только характеризуется наличием гноя, но и может затрагивать более глубокие ткани, а также сухожилия или даже кость. Для проведения качественной санации образовавшихся поражений рекомендуют обратиться в хирургию, где компетентный врач проведет очищение раны от скопившегося гноя, проведет профилактику инфицирования, использует ранозаживляющие средства с очень высокой интенсивностью.
Для глубоких ран используют повязки типа ПАМ-Т, Протеокс-ТМ, которые меняют не чаще одного раза в течение 1-2 дней. Если из раны выделяется большое количество гноя, то используют повязки губчатого типа. Если к гнойному воспалению уже присоединилась вторичная инфекция, то процесс лечения дополняют применением геля Пурилон, который обладает абсорбирующими свойствами.
Видео: Как обрабатывать пролежни
Профилактика
Дорогостоящая, болезненная и длительная терапия может не потребоваться, если уделять должное внимание профилактике образования гнойных ран. Она включает обязательное изменение положения тела больного не реже одного раза за два часа.
Места наибольшего давления должны подвергаться легкому массажу, однако, следует помнить, что интенсивные массирующие движения покрасневшей кожи использовать нельзя.
Комфорт и безопасность лежачего больного обеспечит противопролежневый матрас и регулирующаяся кровать, постельное белье из натуральных материалов с гладкой текстурой. Не повредит использование средств, которые справляются с опрелостями.
Помните, перед использованием любых средств и медикаментов необходимо проконсультироваться со специалистом.
особенности, типы, лечение и профилактика

Пролежень — что это?
Пролежни возникают обычно у тяжелобольных пациентов, которые длительное время прикованы к постели или находятся в инвалидном кресле. Если ткани длительное время сдавлены, то кровоснабжение ухудшается, следовательно, и трофика. Обычно тяжелое заболевание сопровождается снижением всех функций организма, особенно регенеративной, а трение и давление на эпидермис приводит к поражениям кожных покровов, порой необратимым, если не принимать меры при начальной стадии пролежней.
Пролежень может образоваться в различных местах тела больного, но особенно часто возникает над костными выступами, так если наибольшее давление испытывает область спины, то поражается затылок, лопатки, поясница, ягодицы, пятки.


Если сдавливанию подвергается боковая поверхность, то пролежни возникают на плечах, локтях, боковых поверхностях бедер и таза.
Факторы, влияющие на образование пролежней
Пролежни очень опасное осложнение у уже тяжелобольного пациента, которое ухудшает процесс лечения основного заболевания и требует отдельного длительного лечения, особенно на последних стадиях.
Для профилактики возникновения пролежней необходимо учитывать факторы, которые приводят к их появлению:
- недостаточное питание с дефицитом белка в рационе;
- отсутствие должного ухода – мокрое постельное белье, жесткий матрац, складки и пуговицы на белье, крошки в постели, недостаточная гигиена;
- аллергические реакции на средства по уходу за кожей;
- смена поз лежачего больного осуществляется недостаточное количество раз или вообще отсутствует;
- диабет;
- нарушение мочеиспускания;
- нарушение физиологических процессов очищения организма от кала и мочи, по причине бессознательного состояния.
Классификация по степени повреждения тканей
Европейская консультативная группа по пролежням выделяет 4 стадии развития пролежней и еще две дополнительные категории, в зависимости от степени поражения эпидермиса и тканей. При отсутствии лечения степени пролежней быстро переходят от начальной стадии к последней. Остановимся на каждой подробнее:
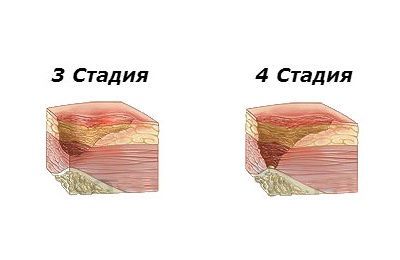
  | Первая стадия пролежней – начальное повреждение кожи, на поверхности появляется устойчивое покраснение (эритема), которое не проходит даже при исключении давления. Цвет пораженной кожи отличается от нормальной, может присутствовать небольшая припухлость. |
  | Вторая стадия пролежней – повреждение затрагивает не только эпидермис, но и дерму. На кожных покровах образуется открытая рана, эрозия, с красным или розоватым дном. Может сопровождаться струпьями (корочкой) или фибринозным налетом. |
  | Третья стадия пролежней – повреждаются все слои кожи, происходят некротические изменения тканей. Подкожно-жировая клетчатка видна на дне повреждений, возможно образование карманов, с гнойным содержимым и свищевые ходы. |
  | Четвертая стадия пролежней – повреждены не только все слои кожи и подкожно-жировой клетчатки, но и глубокие структуры тканей – мышечная, костная, сухожилия. Поверхность пролежня частично или полностью покрывают некротические ткани почти черного цвета. Кровоснабжение пораженного участка полностью нарушено. Гнойный экссудат наполняет глубокие свищевые ходы. На этой стадии возможна сильная интоксикация и сепсис. Так, как поражены, кости, то может развиться остеомиелит (нагноение и отторжение костных тканей). |
- Категория I – не классифицируемый пролежень – это омертвение (некроз) тканей, распространяющийся на большую глубину. Дно раны покрывает налет. Цвет налета может меняться от светло-желтого до черного, а также по краям раны возможно образование струпьев. До удаления некротических образований или налета невозможно установить степень поражения тканей.
- Категория II – подозрение на глубокое поражение тканей – очаг поврежденных тканей локализован, имеет четкие границы, цвет обычно темно-бордовый, сильно отличается от обычной кожи. Может быть кровоподтек (гематома) по причине смешения или сдавливания мягких тканей.
Лечение пролежней различных стадий
Терапия проводится в зависимости от стадии развития пролежней, схемы лечения представлены в виде таблицы:
| Стадия пролежня | Схема и методы лечения |
| I стадия | Лечение пролежней на начальной стадии включает в себя, проведение мероприятий, которые будут препятствовать развитию пролежневого поражения кожи дальше, это:· защита тканей от давления, с использованием специальных матрацев, подушек, поролоновых вкладышей;· постоянный контроль состояния пораженных участков, смена позы больного каждые два часа;· применение препаратов стимулирующих кровообращение и иммуностимуляторов;· местная обработка тканей производится трижды в день, с применением 2%-го камфорного спирта, 1%-го салицилового спирта, 0,5% нашатырем, теплой водой. На воспаленные места наносятся мази Солкосерил, Ксероформ, оправдано применение препаратов, содержащих Декспантенол в составе, а также облепихового масла.Можно применять средства домашней аптеки – шампунь и водка в равных долях, болтушка (спирт и шампунь), настои трав, |
| II стадия | Вторая стадия пролежней считается переходной, производят обработку уже образовавшейся раны, изъязвления. Возникает необходимость в хирургической консультации. На 2 стадии образования пролежней для больного организуется ежедневный перевязочный процесс. Применяются препараты с содержанием антибиотиков (Левомеколь, Левосин), антибактериальные средства (мазь Вишневского, Хлоргикседин). После санации раны накладываются мази способствующие регенерации кожи (Винилин, Актовегин, Мультиферм). Главное не допустить появления гноя, пролежень должен оставаться чистым, тогда произойдет купирование процесса, и наступит выздоровление. |
| III стадия | Третья, в отличие от второй стадии пролежней, требует уже хирургического лечения для иссечения омертвевших тканей. Применяются средства комбинированной терапии – противовоспалительные препараты, обезболивающие, средства стимулирующие местный иммунитет и регенерацию тканей (Биосептин). Ферментные лечебные мази – Трипсин, Ируксол, Химотрипсин, способствующие очищению раневой поверхности. На этой стадии требуется длительное лечение и постоянный врачебный контроль. |
| IV стадия | При лечении пролежней 4 степени применяется полноценное хирургическое вмешательство. Вначале для глубокой санации пролежня, очищения от гнойного содержимого, затем для привлечения к перевязочному процессу, требующему специальных навыков. Важно понимать, что глубокое очищение требует применение анестезирующих средств и может вызвать кровотечения. После хирургического удаления некротической ткани и гноя, основная задача – это уход, с учетом всех особенностей течения заболевания, создание влажной стерильной среды для предотвращения инфицирования. Больного укладывают не на постель, а на сооружение в виде гамака или растяжки, чтобы исключить даже минимальное давление или трение пораженного участка. Пролежни 4 стадии опасны тем, что могут привести к заражению крови и смертельному исходу.Если рана не затягивается длительное время, то можно реконструировать отсутствующие участки, путем проведения пластической операции, с использованием собственной кожи и тканей. Для ускорения регенерации тканей можно применять инновационные методики, такие как вакуум-терапия, лазерное лечение. Применение гидрогелиевых и гидроактивных повязок (ГидроКлин Плюс, Сорбалгон) дает хороший лечебный эффект. Современные средства для лечения пролежней более эффективны, чем их традиционные аналоги и приносят быстрое облегчение пациентам. Хирургическое лечение может привести к серьезным осложнениям, особенно у пациентов пожилого возраста, об этом необходимо помнить и правильно соизмерять объем оперативного вмешательства. |
Осложнения, возникающие от пролежней
При неправильной диагностике и установлении степени пролежней, а соответственно и назначении неэффективной терапии могут возникнуть тяжелые осложнения, которые потребуют отдельного лечения. Ниже дано краткое описание каждого осложнения.
Рожа
Рожистое воспаление кожи поражает, в основном лежачих больных пожилого возраста. Стрептококк проникает через поврежденную кожу и вызывает инфекционное заражение. Лечение осуществляют с применением антибиотиков пенициллиновой группы, сульфаниламидов, и нитрофуранов. Это осложнение может проявляться на 2 стадии пролежней.


Флегмона
Острое воспаление клеточного пространства сопровождается гнойным содержимым, лечение затруднено из-за нечеткой границы воспалительного процесса. Возбудитель – стафилококк, кишечная палочка. Основные признаки – боль, отечность, краснота, высокая температура. Лечение проводится вскрытием очага и применением антибиотиков широкого спектра действия.


Гангрена
Это осложнение сопровождается быстрым некрозом тканей. При пальпации слышен специфический хруст, цвет эпидермиса преимущественно темный, от раны исходит гнилостный запах. Внутримышечные инъекции пенициллина дают хороший результат, но в основном, во избежание поражения соседних тканей. Пораженная часть тела, обычно, конечность, подлежит ампутации. Это осложнение сопровождает, при недостаточном или неэффективном лечении, пролежни на 4 стадии развития.


Сепсис
Борьба с этим осложнением эффективна лишь на ранних стадиях. Так как это системный воспалительный процесс, который поражает вес организм в целом, то дальнейшее развитие инфекции приводит к летальному исходу. Проводиться дезинтоксикация организма, противовоспалительное лечение с применением глюкокортикоидов. Септическое заражение организма может сопровождать лечение на 3 и 4 степени пролежней.


Профилактические мероприятия
- Проанализировать анамнез и обеспечить максимальное исключение причин, приводящих к образованию пролежня.
- Применять функциональную кровать для иммобильных пациентов, с противопролежневым матрацем и постельным бельем из натуральных тканей – это достаточно действенный способ недопущения развития пролежней.
- Активизация больного – проведение дыхательных упражнений, лечебная физкультура с учетом физических возможностей пациента, массаж.
- Постоянная и правильная гигиена кожи, особенно в местах трения и давления, с применением средств не вызывающих аллергическую реакцию.
- Организация распорядка дня и режима питания, с учетом состояния больного.
- Рацион должен быть оптимально сбалансирован по витаминно-минеральному составу, чтобы максимально обеспечить правильное функционирование органов и систем, без переедания. Это особенно важно для лежачего больного, лишний вес мешает полноценному процессу реабилитации.
- Регулярный осмотр и консультации специалистов.
Пролежни, как и любое другое заболевание легче предотвратить, чем лечить. Тем более, что длительное лечение требует затрат, как материальных, так и моральных, особенно, при домашнем уходе за лежачими больными.
Видео
010
что это такое и как выглядят, какие стадии у лежачих больных?
Пролежни – это некроз мягких тканей, возникающий при длительном нарушении кровообращения отдельных участков. Данная патология возникает у лежачих больных при недостаточном или некачественном уходе. Пролежни у лежачих больных бывают поверхностными или глубокими.
Методы лечения зависят от степени пролежней и причины их возникновения. Терапия достаточно сложная и продолжительная, поэтому особое внимание следует уделять профилактическим мероприятиям.
Основные характеристики заболевания
Омертвение тканей, которое возникает при продолжительном давлении, на определенный участок, чаще всего образуется у лежачих больных. Однако могут возникать у больных во время ношения гипса.
к содержанию ↑Оценка степени риска развития пролежней проводится на основе качества ухода за больным и тяжести состояния пациента. Вероятность повреждения тканей можно снизить при проведении профилактических мероприятий, к которым относится использование специальных матрасов, кругов и влагопоглощающих пеленок.
Образование
Существует четыре стадии развития пролежней. Каждая из них характеризуется своими симптомами и признаками:
 Первая стадия. Пролежни 1 стадии характеризуются возникновением начальных признаков. К ним относится:
Первая стадия. Пролежни 1 стадии характеризуются возникновением начальных признаков. К ним относится:- отсутствие ран;
- появляются красные пятна;
- кожа выглядит багровой или воспаленной;
- повышенная чувствительность определенного участка кожи, возникновение боли или локальное повышение температуры.
Вторая стадия. На второй этапе развития повреждения выглядят как открытая рана. В данном случае наблюдаются такие симптомы:
- повреждение или полное отсутствие верхнего слоя кожи;
- возникновение отечности и покраснение;
- образования язв;
- возникновения пузыря, внутри которого может содержаться жидкость.
Третья стадия. На данном этапе развития пролежней симптомы такие:
 некроз, который поражает и жировые ткани;
некроз, который поражает и жировые ткани;- поражения кожи имеет форму кратера;
- на дне язвы может возникнуть желтоватая некрозная ткань;
- повреждения поражает соседние здоровые участки и более глубокие слои.
На четвертой стадии пролежней возникает обширный некроз. При этом наблюдаются такие симптомы:
- пролежень поражает глубокие слои, доходя до кости;
- рана глубокая, внутри видны темные и твердые участки;
- некроз поражает огромные участки тканей, далеко за пределами первоначального очага.
Классификация пролежней ведется не только по стадии развития, но и по размеру. Существуют такие виды пролежней:
 Небольшой, с диаметром до 50 мм;
Небольшой, с диаметром до 50 мм;- Средний, с размером 50-100 мм;
- Большой – диаметр составляет 100-150 мм;
- Гигантский – имеет размер больше 150 мм.
Перед началом лечения заболевания врач оценивает размер и стадию заболевания, общее состояние пациента, а также сопутствующие заболевания. Только полный сбор анамнеза, визуальный осмотр и сдача необходимых анализов позволят сделать лечения эффективным и безопасным. Самостоятельная терапия последних стадий заболевания в домашних условиях редко дает положительные результаты.
к содержанию ↑Локализация
Места образования пролежней зависят от особенностей состояния больного:
 У пациентов, которые вынуждены использовать инвалидное кресло, повреждения ткани возникают в таких местах:
У пациентов, которые вынуждены использовать инвалидное кресло, повреждения ткани возникают в таких местах:- нижняя часть спины и ягодицы;
- задняя часть конечностей;
- позвоночник и лопатки.
У лежачих больных пролежни на теле чаще всего расположены на таких участках:
- ушные раковины;
- крестец и бедра;
- пятки;
- колени и поясница;
- лопатки;
- затылок;
- поясница;
- плечи.
 У многих женщин пролежни образуются под грудью. Чаще всего это возникает при избыточном весе и крупном размере молочных желез. Причиной омертвения тканей под грудью является давление и трение молочной железы о кожу, а также повышенная влажность данной области. В данном случае рекомендуется уделять особое внимание и гигиене кожи под грудью, чтобы предотвратить повреждение кожи.
У многих женщин пролежни образуются под грудью. Чаще всего это возникает при избыточном весе и крупном размере молочных желез. Причиной омертвения тканей под грудью является давление и трение молочной железы о кожу, а также повышенная влажность данной области. В данном случае рекомендуется уделять особое внимание и гигиене кожи под грудью, чтобы предотвратить повреждение кожи.- В некоторых случаях наблюдается возникновение пролежней под гипсом. В данном случае причины пролежней также связаны с нарушением кровообращения, а также постоянным трением о гипс.
Причины развития
Рассмотрев, что такое пролежни, можно прийти к выводу, что основной причиной их появления является длительное пребывание в лежачем положении. Однако существуют дополнительные факторы, которые способствуют их появлению.
Другие причины возникновения пролежней:
Длительное давление. Пролежни возникают, если ткани зажаты между костьми и жесткой повреждающей поверхностью.
 Из-за этого клетки не получают кислород и питание, поэтому отмирают.
Из-за этого клетки не получают кислород и питание, поэтому отмирают.- Трение. Появление пролежней также возможно и в результате трения о различные поверхности. Это особенно опасно в том случае, если кожа влажная.
- Скольжение. При скользящем движении тела по поверхности, например, если пациенты поднимать голову вверх, а она соскальзывает вниз. Если данное движение повторяется часто, может возникнуть повреждение сосудов и тканей в определенной области.
Факторы риска развития пролежней:
- паралич;
- общая слабость;
- хирургические вмешательства;
- седация;
- болезни и травмы, которые привели к постоянному постельному режиму или использованию инвалидного кресла;
- кома.
Существуют и другие факторы, способствующие развитию пролежней. К ним относится:
 Пожилой возраст. У пожилых пациентов кожа намного тоньше и не такая эластичная, как у молодых. Поэтому повреждения кожи быстро развиваются даже при малейших повреждениях тканей.
Пожилой возраст. У пожилых пациентов кожа намного тоньше и не такая эластичная, как у молодых. Поэтому повреждения кожи быстро развиваются даже при малейших повреждениях тканей.- Снижение чувствительности. При неврологических заболеваниях и некоторых других патологиях снижается или полностью пропадает чувствительность. Поэтому человек может длительное время находиться в одном положении, не ощущая при этом дискомфорта.
- Потеря веса. При быстрой и сильной потере веса и тяжелобольных людей теряется естественная амортизирующая прослойка между костями и кожей.
- Дефицит жидкости и полезных веществ. Если больной отказывается от еды и жидкости, состояние кожи ухудшается.
- Недержание мочи и кала. При развитии пролежней причины часто заключаются в нарушении контроля мочеиспускания и дефекации. Моча повышает травматизацию кожи, а кал запускает инфекционные процессы.
- Патологии, приводящие к снижению кровообращения. Такие болезни, как диабет могут вызвать ухудшения кровообращения, поэтому риск повреждения тканей возрастает.
- Курение. Оценивать риск возникновения пролежней можно и на основании наличия такой вредной привычки, как курение. В данном случае не только ухудшается кровообращение, но и замедляются процессы заживления. Отказ от курения должен быть хотя бы временной мерой на период лечения пролежней. Однако для снижения риска их возникновения, рекомендуется полностью отказаться от данной вредной привычки.
 Нарушение сознания. Возникновение пролежней на спине практически неизбежно у людей, которые находятся в коме, с тяжелыми травмами или при использовании сильных седативных препаратов.
Нарушение сознания. Возникновение пролежней на спине практически неизбежно у людей, которые находятся в коме, с тяжелыми травмами или при использовании сильных седативных препаратов.- Судороги и спазмы. В данном случае у пациентов возникают непроизвольные движения, при которых кожа трется о простыни.
При тяжелых состояниях больного проводится оценка риска развития пролежней. Чаще всего проводится определение степени риска развития пролежней по шкале Ватерлоу. Если конечный показатель высокий, назначаются профилактические мероприятия, необходимые для предотвращения их образования. При этом учитывается:
- возраст;
- общее состояние;
- наличие сопутствующих заболеваний;
- тип кожи и особые риски.
Общие принципы лечения и профилактика
При уходе за тяжелобольными пациентами важно знать, как выглядят пролежни, чтобы начать лечение при первых признаках поражения тканей. Самостоятельно состояние не улучшится, а при отсутствии лечения процесс может дойти до некроза тканей. В первую очередь рану нужно держать в сухости и обеспечить ей доступ воздуха. Терапевтические методы зависят от степени повреждения тканей:
- Если на теле больного образовались пролежни первой стадии, необходимо несколько раз в день обрабатывать пораженные ткани облепиховым маслом и камфорным спиртом. Поражение первой степени хорошо поддается лечению.
 Пролежни второй стадии уже могут содержать некротическую ткань, поэтому лечение должно быть направлено на предотвращение развития воспалительного процесса. В таком случае эффективно применять различные антисептические растворы (например, Мирамистин или Бетадин), а также ранозаживляющие мази (Левомеколь).
Пролежни второй стадии уже могут содержать некротическую ткань, поэтому лечение должно быть направлено на предотвращение развития воспалительного процесса. В таком случае эффективно применять различные антисептические растворы (например, Мирамистин или Бетадин), а также ранозаживляющие мази (Левомеколь).- Наибольшую опасность представляют пролежни третей и четвертой стадий. На теле образуются раны, заполненные гноем, а воспалительный процесс затрагивает не только кожу, но и мышцы, жировую ткань и даже кости.
Чтобы опасность оценивалась правильно, необходима консультация хирурга. Чаще всего требуется хирургическое вмешательство. Во время операции проводится качественная санация рани, удаление некротических масс и тщательная обработка антисептическими растворами. После операции рекомендуется использование специальных повязок, которые обладают противовоспалительным эффектом и ускоряют процесс заживления (например, Бранолинд Н). Также назначаются специальные очищающие гели (Seni).
Пролежни тяжело поддаются лечению, поэтому проще предотвратить их возникновение. Для этого следует соблюдать рекомендации врача, а также следовать таким правилам:
- Как можно чаще переворачивать лежачего больного.
 Массировать кожу, на которую оказывается наибольшее давление.
Массировать кожу, на которую оказывается наибольшее давление.- Использовать специальную кровать, матрас и противопролежневые круги.
- Стелить больному только мягкое и несинтетическое белье, и следить за отсутствие складок на нем.
- Следить за достаточным потреблением воды и полноценным питанием.
- Использовать специальные косметические средства и чаще проводить гигиенические процедуры.
Пролежни могут возникнуть на ягодицах, под грудью, на спине или конечностях тяжелобольных и лежачих пациентов, и, несмотря на их локализацию, лечение лучше проводить под контролем терапевта, хирурга и дерматолога.
Для предотвращения некротических повреждений кожи нужно соблюдать правила ухода за лежачими больными и все рекомендации врача. Специальные средства не только сделают уход проще, но и минимизируют риски возникновения некроза тканей.

Об авторе
Редактор проекта DoloyPsoriaz.ru
Полезная статья?
 Загрузка…
Загрузка…Также читатют:
фото, стадии заболевания и лечение
Пролежни — это осложнение у больных, у которых нарушено кровоснабжение тканей из-за их сдавливания или смещения. Пролежень сопровождается некрозом — гибелью тканей.
Как и почему развиваются пролежни?
Питательные вещества и кислород к тканям приносит кровь. Когда нарушается нормальный приток крови, ткань начинает умирать.
Пролежень начинает развиваться не с поверхности, а изнутри. Сначала ткань сталкивается с недостатком кислорода (ишемией). Первыми от этого страдают мышцы. Сначала мышцы около костей испытывают на себе давление, а состояние кожи только косвенно сигнализирует о процессах, происходящих глубже. На этом этапе открытой раны всё еще нет. Изменения постепенно продвигаются от мышц к кожным покровам.
Толчком к образованию язвы (глубокое поражение всех слоев кожи или слизистой) становятся силы смещения. Поверхностные слои мягких тканей смещаются относительно более глубоких (мышцы). Такой сдвиг приводит к повреждению сосудов в этой зоне и увеличивает степень повреждения. Появляется это, например, тогда, когда у больного приподнято изголовье и нет упора для ног. Под действием силы тяжести он медленно сползает вниз, его ткани смещаются.
Фото: пролежни на начальных стадияхКроме того, важную роль играют трение и влажность. Трение повреждает защитный роговой слой кожи. Особенно опасен этот фактор при высокой влажности кожи: повышенном потоотделении, недержании мочи и кала, мокром постельном и нательном белье.
Сумма этих трех факторов приводит к образованию пролежня.
Как определить, что у больного появился пролежень?
Каждой стадии пролежня соответствуют определенные проявления. Обычно их достаточно для диагностирования. В начальной стадии берут анализ крови общий клинический и биохимический.
Выделяют 4 основные степени (категории) развития с соответствующими им симптомами:
| Стадия | Проявление |
|---|---|
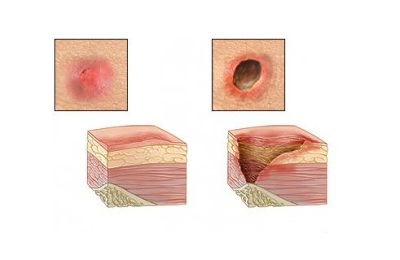
| Начальная стадия | Нет повреждений кожного покрова. Есть область покрасневшей кожи, он не меняет цвет при надавливании. Располагается часто над выступающими костями |
| Начальный некроз (омертвение) поверхностного кожного слоя | Открытая рана, неглубокая, внутри розовато-красного цвета, твердой корочки (струпа). нет. Так же пролежень может иметь вид пузыря на коже, заполненного жидкостью |
| Некроз средней степени | Затрагивает все кожные слои, в некоторых случаях можно видеть подкожную жировую клетчатку (зависит от того, где находится пролежень). Ещё не видно мышечной ткани, сухожилий, костей. Имеет вид раны, из которой возможны жидкие выделения |
| Глубокий некроз | Затрагиваются костные ткани, сухожилия, мышечные ткани. Глубокая рана частично покрыта остатками мертвых тканей, иногда с корочкой (струпом) по краям |
Когда дело касается III и IV степени, то возможно только хирургическое лечение. Пролежни II и выше степеней причиняют пациенту сильную физическую боль и моральные страдания.
Где образуются пролежни?
Если больной лежит на спине, то основные зоны риска — это крестец, лопатки, пятки, локти, колени, голова, иногда уши. При других положениях это место соединения бедренной кости и таза, стопы, пальцы и т.д.
Места локализации пролежнейКто в группе риска?
Больные, вынужденные временно или постоянно сохранять неподвижность:
- частично или полностью парализованные люди;
- лежащие в коме пациенты;
- больные после хирургических операций;
- очень слабые пациенты.
Кроме того, ухудшать ситуацию могут:
- Пожилой возраст.
Кожа истончается и быстрее повреждается
- Сниженная чувствительность.
Например, в случае травмы спинного мозга. Больной не чувствует начальных стадий процесса
- Потеря веса.
Уменьшается прослойка мягких тканей, кость давит на них сильнее - Сосудистые заболевания и диабет, курение.
Ухудшается кровоснабжение
- Плохое питание.
Ухудшается состояние кожи
- Мышечные судороги.
Увеличивают частоту и силу трения кожи
- Недержание мочи и кала.
Влажность отрицательно влияет на кожу, способствует развитию инфекции
Заразны ли пролежни?
Несмотря на свой пугающий внешний вид, пролежни не могут передаваться от человека к человеку. У них исключительно внутренние причины (нарушение кровообращения).
Как только пролежень превратился в открытую рану, возможно проникновение инфекция извне, но и это лишь доставляет дополнительные страдания больному. Для человека, который ухаживает за ним, это не опасно.
Как лечить пролежни?
При правильном уходе пролежни не образуются. Открытые глубокие язвы — всегда следствие того, что за больным недостаточно хорошо ухаживают.
Если известно, что больной будет долго неподвижен, или у него уже появились признаки I стадии, то нужны следующие меры, чтобы предотвратить образование и прогрессирование пролежней:
- Переворачивать пациента в кровати каждые два часа.
Если проходит более двух часов в неподвижности, в тканях уже начинаются необратимые изменения. Важно именно переворачивать, а не двигать больного. Эта простая мера помогает предотвратить образование пролежней совсем.
- Тщательно ухаживать за кожей пациента.
Кожу мягко, без растирания очищают физиологическим раствором. Кожа больного всегда должна быть сухой и чистой. При необходимости используют антибактериальные препараты.
С особой осторожностью нужно подходить к выбору дезинфицирующих средств. По этому поводу лучше проконсультироваться с врачом. Хлоргексидин, например, может повышать риск проникновения инфекции.
- Создать подходящие условия для больного.
Постельное и нательное белье должно быть сухим, чистым, без складок, крошек, пуговиц. Положение тела должно быть удобным и исключать «сползания» больного вниз под силой тяжести.
- Использовать специальное оборудование для того, чтобы уменьшить давление.
Сейчас есть матрасы от пролежней, надувные валики и круги. Их поверхность должна быть мягкой. Грубые волокна ткани могут травмировать кожу. Эти меры облегчают уход и являются хорошей профилактикой пролежней.
Чем обрабатывать пролежни на начальных стадиях и мази от пролежней для лежачих больных должен назначить врач. Тяжелые стадии пролежней лечат хирургическим путем.
Лечение пролежней у пожилых людей требует особого внимания. При достаточном уходе пролежни на I и II стадии заживают за несколько недель или месяцев. Лечение пролежней на ягодицах ничем не отличается от лечения других участков тела.
Возможные осложнения
Если уход за пролежнями в начальной стадии плохой, они прогрессируют. В дальнейшем может доходить до летальных исходов, когда наступают конечные стадии. Инфекция может проникнуть в кости и в кровь. Иногда воспаляется подкожная жировая клетчатка или даже развивается рак кожи.
Когда стоит незамедлительно вызывать врача?
В медицинских учреждениях за состоянием больных должен следить сестринский персонал. Если больной дома, то ему необходим круглосуточный грамотный уход. Если нет возможности обеспечить пациенту достаточный уход своими силами, лучше доверить это профессионалам. Грамотная профилактика оградит больного от страданий. При появлении у больного температуры, лихорадки, неприятного запаха от пролежня или покраснение кожи вокруг — вызывайте врача.
Лечение пролежней с открытой раной в домашних условиях недопустимо. Незамедлительно вызывайте врача!
Как быстро лечить пролежни и снять первые симптомы

Больной человек, соблюдающий длительное время постельный режим, постоянно испытывает дискомфорт — затекание конечностей, боли, отсутствие возможности самостоятельно сходить в туалет, депрессия. Все это неизбежно приводит к ухудшению состояния больного, и как следствие, развитие болезни и появление осложнений. Пролежни — результат постоянного сдавливания кожи и тканей. Чаще всего пролежни появляются именно у лежачих больных.
Самый надежный и эффективный способ лечения — устранить причину появления некротических изменений. Если больной может самостоятельно передвигаться, ему необходимо составить комплекс физических упражнений для ежедневной зарядки. Если человек полностью обездвижен, опекун должен постоянно находится рядом с больным, переворачивать его и регулярно проводить гигиенические процедуры. На начальных стадиях возможно быстро снять симптомы некроза, и вылечить пролежни. На более поздних стадиях быстрое лечение невозможно.
Симптоматика
В зависимости от степени поражения кожных покровов и мягких тканей, специалисты выделяют 4 стадии развития заболевания. Определить появление пролежней можно по следующим симптомам:
- болевые ощущения и изменение цвета кожи при проведении пальпации;
- припухлость;
- ощущение покалывания, жжения и зуда;
- отечность и нарушение целостности кожного покрова;
- иногда образуются пузыри, а также можно ощутить повышение температуры на определенном участке.
Основные симптомы пролежней начальной стадии — изменение цвета сдавливаемых участков кожи и появление уплотнений. Открытых ран не бывает. Именно на этой стадии можно быстро и бесследно залечить пролежни.


Следующая стадия определяется как переходная, так как в местах сдавливания образуются мокнущие раны и язвы, нарушается целостность кожного покрова, пролежни увеличиваются в размерах и в глубину (начинается некроз подкожной клетчатки). Для быстрого лечения важно соблюдать чистоту и порядок в месте нахождения лежачего больного, своевременно проводить смену одноразового белья и обработку ран. В лечении пролежневых ран второй стадии, хорошо помогают современные пластыри и медикаментозные средства.
Практически невозможно быстро вылечить пролежни 3 и 4 стадии. Это связано с тем, что поражается не только верхний слой эпидермиса, но и мышцы и сухожилия. Чаще всего процесс заживления замедляется из-за постоянных жидких выделений и глубокого инфицирования ран. Лечение некротических поражений на этих стадиях следует доверить специалисту.


Хирургическое вмешательство в лечение пролежневых ран подразумевает вскрытие гнойников, обеспечение дренирования ран и антисептическую обработку. Только с помощью хирургии можно избежать серьезных последствий и залечить пролежневые раны.
Лечение пролежней народными средствами
Чаще всего появление пролежней сопровождается появлением покраснения и зуда в местах сдавливания тканей (на пятках, ягодица и копчике, локтях). Важно вовремя заметить эти признаки и начать обработку пораженных участков. Для того чтобы начать лечение сразу, как только появились первые симптомы пролежней, нужно знать проверенные временем народные и медикаментозные способы излечения.
Нашатырный спирт
Раствор аммиака хорошо улучшает кровообращение и обменные процессы в тканях. Чтобы быстро залечить пролежни первой стадии, необходимо после водных процедур протирать покраснения ватным тампоном, обильно смоченном в нашатырном спирте. Уже через 3 дня краснота исчезнет, кожный покров полностью восстановиться.


Камфора
Камфорный спирт в медицине представляет собой антисептическое, ранозаживляющее и слабое местное обезболивающее средство, применяемое для наружных растирания и предупреждения появления некроза и поражения мягких тканей. Для того, чтобы быстро избавиться от пролежней, камфорным спиртом (или маслом) протирают пораженные участки кожного покрова 1 раз в сутки. Нельзя использовать камфору при более тяжелых стадиях, так как при нанесении этого средства на открытые раны, можно спровоцировать ожог.


Картофель или картофельный крахмал
Картофель хорошо помогает в лечении мягких тканей. Открытые раны и пораженные участки кожного покрова утром и вечером посыпают картофельным крахмалом или делают компресс из тертого картофеля. В течении двух суток на ранках образуется корочка, боли и покраснения уменьшаются. Перед каждой процедурой необходимо обрабатывать пролежневые раны антисептической салфеткой. Курс лечения при наличии больших поражений составляет 10 дней.


Настой трав
Для предупреждения появления некротических поражений и для промывания пролежневых ран отлично подойдут травяные настойки. Травы можно купить в аптеке или заготовить самостоятельно в летний период.
Чтобы снять симптомы пролежней, можно воспользоваться следующим рецептом: березовые листья и почки, листья шалфея, чистотела и зверобоя залить кипятком, и дать настояться 1 час. Рекомендуется использовать только свежие настои.


Важно! Использовать народные средства можно только с разрешения лечащего врача. Опекун должен при появлении аллергических реакций у больного, незамедлительно прекратить лечение и обратиться за медицинской помощью.
Быстрое медикаментозное лечение пролежней
Приведем таблицу, с указанием медикаментозных препаратов для быстрого лечения пролежней.


| Средство | Особенности | Наименование | Средняя стоимость в интернет – аптеках(декабрь 2017), в рублях |
| Мази |
| «Солкосерил» | 180.00 |
| «Аргольсульфат» | 260.00 | ||
| «Цинковая мазь» | 27.30 | ||
| «Мазь Вишневского» | 33.00 | ||
| Спреи |
| «Кавилон» | 910.00 |
| «Пантенол» | 195.00 | ||
| «Олазоль» | 268.60 | ||
| Повязки |
| Одноразовые антисептические повязки Hartmann «Бранолинд Н» | 25,50 за шт |
Терапевтическое, а тем более хирургическое лечение пролежневых ран занимает длительное время — от нескольких недель до полугода. Быстрое заживление пролежней возможно только тогда, когда, будут соблюдены основные принципы:
- тщательное удаление пораженных и ороговевших тканей;
- поддержание нормальной циркуляции крови;
- проведение воздушных ванн;
- заживление открытых язв и ран.
Важно не только знать, как эффективно вылечить пролежни, но и соблюдать все меры профилактики и для ухода за лежачим больным использовать специальные вспомогательные средства (подушки, прокладки, круги и противопролежневые матрасы).
Видео
130
Пролежни
Избежать пролежней в большинстве случаев не сложно, достаточно регулярно проводить профилактику. Нужно осуществить медицинскую оценку рисков возникновения данной раны и установить конкретные меры по снижению риска (например: сброс давления, профилактический уход за кожей) путем сведения к минимуму его факторов.
Как только возник пролежень, необходимо разработать скоординированный план лечения, чтобы вылечить пролежень и устранить его последствия. Необходимо обеспечить подобающие условия для скорейшего заживления ран. К ним относятся чистая рана, функционирующая циркуляция крови, сбалансированное питание с точки зрения как калорий, так и питательных веществ, а также достаточное потребление жидкости. Последнее условие часто является проблемой для пожилых людей (как правило, ежедневное потребление жидкости должно составлять 40 мл на кг массы тела).
В зависимости от состояния раны пролежни подразделяются на четыре стадии
Стадия 1
Кожа не имеет повреждений, но имеет покраснение, которое не становится белым при касании.
Стадия 2
Повреждаются ткани эпидермиса или дермы, возможно повреждение обоих слоев кожи. Повреждение проявляется клинически в виде раны или волдыря. Окружающая кожа может иметь покраснения.
Стадия 3
Повреждаются все поверхностные слои кожи, жировые ткани, вплоть до мышц. Пролежень имеет вид глубокой воронки.
Стадия 4
Разрушаются все структуры мягких тканей, костных или суставных структур.
У любого человека может развиться пролежень, но пожилые, прикованные к постели, парализованные и плохо питающиеся пациенты подвергаются более высокому риску.
Идентификация людей с риском возникновения пролежней и принятие профилактических мер являются жизненно важными шагами для сокращения случаев появления пролежней. Индивидуальный риск развития пролежней можно определить с помощью инструментов оценки риска, таких, как шкала Брейдена.
Шкала Брейдена представляет собой шкалу оценки, состоящую из 6 параметров.
- Сенсорное восприятие (способность осмысленно реагировать на дискомфорт)
- Влажность (степень увлажненности кожи)
- Активность (степень физической активности)
- Подвижность (способность изменять и контролировать положение тела)
- Проблемы питания
- Натертости
Важнейшим аспектом профилактики и лечения пролежней является уменьшение давления. Этого можно достичь с помощью частой смены положения пациента, применения противопролежневых матрасов или специального оборудования, позволяющего снизить нагрузку. Правильное лечение должно включать тщательную очистку и обработку ран, удаление авитального покрова с раны, освобождение раневой среды от мочи и фекалий. Стадии 3 и 4 зачастую требуют хирургического вмешательства.
