Атопический дерматит у взрослых — симптомы и лечение дерматита у взрослых
Среди всех кожных заболеваний одним из самых сложных для лечения, распространенных и неприятных является атопический дерматит. Раньше болезнь считалась исключительно детской. Однако это не так. Многие взрослые люди также сталкиваются с проявлениями этой патологии.
Описание болезни
Болезни кожи (дерматозы) были известны очень давно. Однако впервые разновидность дерматоза, который теперь называется атопическим, была описана в 30-е гг. 20 века. Тогда же появился термин «атопия», означающий наследственную склонность к повышенной чувствительности к аллергенам.
В медицине дерматитом принято называть воспаление кожи. Следовательно, атопический дерматит – это воспаление кожи, к которому имеется наследственная склонность.
Иногда в медицинской литературе можно встретить описание болезни, но под другим названием, например, атопическая экзема, нейродермит, почесуха. Однако все это названия одного и того же заболевания – атопического дерматита.
В отличие от многих других кожных заболеваний, нейродермит не относится к заразным болезням и при контакте не передается от человека к человеку.
Атопическим дерматитом называют не всякий дерматоз, а только тот, который имеет определенные признаки. Ученые относят атопический дерматит к аллергическим заболеваниям. Аллергия – это реакция иммунной системы на внешние раздражители, протекающая по патологическому типу. Следовательно, и в основе атопического дерматита лежит воздействие на организм аллергенов.
Важную роль в развитии дерматитов играют белки-иммуноглобулины, вырабатываемые иммунными клетками – лимфоцитами. Иммуноглобулины представляют собой антитела, которые призваны бороться с чужеродными агентами. В частности, при аллергических реакциях наблюдается повышенное содержание в крови иммуноглобулинов типа Е. Поэтому по анализу крови, узнав количество содержащихся в ней иммуноглобулинов Е, можно определить повышенную сенсибилизацию организма.
Основные аллергены:
- пыль,
- пыльца,
- препараты бытовой химии,
- косметика,
- лекарства (прежде всего, антибиотики из групп сульфаниламидов и пенициллинов),
- продукты питания,
- шерсть и слюна животных,
- синтетические материалы.
Существует также профессиональный риск развития или обострения атопической экземы. Дерматит чаще всего встречается у людей, работающих с моющими средствами, косметикой, лекарственными препаратами, промышленными химикатами. Это медицинский персонал, косметологи, химики, уборщики, строители.
Основные способы проникновения аллергенов в организм:
- воздушный (через органы дыхания),
- контактный (при непосредственном контакте с коже),
- пищевой (через пищеварительный тракт).
Очень многие вещества из окружающего нас мира могут стать причиной аллергической реакции. И предсказать заранее, к какому веществу будет чувствителен новорожденный малыш, нельзя.
Нейродермит может сопровождаться другими аллергическими заболеваниями:
Атопический дерматит — симптомы и лечение, причины возникновения и признаки атопического дерматита
Кожа – это самый уязвимый орган, который выполняет важную защитную функцию и непрестанно подвергается неблагоприятному воздействию со стороны окружающей среды. Именно по этой причине столь велико количество кожных заболеваний. Одним из самых неприятных является атопический дерматит – хроническая воспалительная болезнь аллергической природы. Лечение заболевания – длительный и сложный процесс, а проявления атопического дерматита доставляют пациентам немало страданий.
Что такое атопический дерматит?
Болезнь называют также атопической экземой, экссудативно-катаральным диатезом, нейродермитом. Основной фактор, вызывающий появление атопического дерматита – воздействие аллергенов.
Болезнью страдает 15-30% детей и 2-10% взрослых, и во всем мире наблюдается рост заболеваемости. А в течение 16 последних лет количество заболевших выросло примерно вдвое. Причиной этого являются следующие факторы:
- Плохая экологическая обстановка,
- Увеличение количества стрессов,
- Нарушение принципов правильного и здорового питания,
- Усиление воздействия аллергенов, прежде, всего, химического происхождения.
Интересный факт:
2/3 заболевших принадлежат к женскому полу. Болезнью чаще страдают жители больших городов.
У некоторых больных первые симптомы атопического дерматита наблюдаются в детстве, а у других заболевание протекает латентно и впервые появляется только в зрелом возрасте.
У детей болезнь проявляется преимущественно на первом году жизни. На эту особенность влияют характеристики детской кожи, отличающие ее от кожи взрослых:
- Недостаточная развитость потовых желез,
- Хрупкость рогового слоя эпидермиса,
- Повышенное содержание в коже липидов.
Причины
Атопический дерматит – наследственное заболевание. Слово «атопия» в переводе с латинского означает «странность». А в современной медицине так принято называть генетическую предрасположенность к аллергии.
Аллергия – это нарушение процесса нормальной реакции организма на чужеродные вещества (иммунитета). У людей, склонных к заболеванию, часто наблюдаются различные отклонения в работе иммунитета. Прежде всего, это заключается в увеличении синтеза важных для иммунной системы белков-иммуноглобулинов IgE по сравнению с нормой (в 90% случаев). Повышенная реактивность иммунитета приводит к образованию медиаторов воспаления – гистаминов.
Есть и другие факторы, способствующие возникновению атопического дерматита. Во-первых, это нарушения работы вегетативной нервной системы. Они выражаются в повышенной склонности к спазму мелких сосудов, в том числе, и на коже. Также у больных нередко наблюдаются:
- нарушение синтеза некоторых гормонов надпочечников, ответственных за противовоспалительные реакции организма;
- снижение функциональности кожных сальных желез, ;
- нарушение способности кожи удерживать воду;
- уменьшение синтеза липидов.
Все это приводит к общему ослаблению барьерных функций кожи и к тому, что раздражающие кожу агенты проникают во все ее слои, вызывая воспаление.
Дерматит нередко сопровождается хроническими заболеваниями ЖКТ, снижающими барьерную функцию кишечника:
- Дисбактериоз,
- Гастродуоденит,
- Панкреатит,
- Дискинезия желчевыводящих путей.
Однако ведущую роль играет все же наследственный фактор. Болезнь развивается в 4 случаях из 5, когда оба родителя страдают ею. Если болен только один родитель, то вероятность заболевания у ребенка также остается достаточно высокой – 55%. Наличие у другого родителя болезней органов дыхания аллергической природы увеличивает эту цифру. Болезнь чаще передается по материнской линии, чем по отцовской. При этом заболевание может встречаться и
Атопический дерматит у взрослых: причины, симптомы и лечение
Ужасный зуд, красные отечные пятна с пузырьками и жидкостью, жжение кожных покровов – все это говорит об атопическом дерматите у взрослого человека. Заболевание вызвано огромным перечнем причин: прием лекарственных препаратов, неблагоприятная экологическая обстановка, пищевые аллергены, стресс, сбои в работе внутренних органов.
Что такое атопический дерматит?
Большая часть населения представляет себе что такое атопический дерматит, но не все знают из-за чего он появляется. Первый раз заболевание обостряется еще в детстве или даже младенчестве, после чего чаще всего переходит в хроническую форму. На теле малыша заметны болезненные высыпания (поражается дерма лица, ягодиц, конечностей), которые зудят и покрываются коркой после расчесывания. Во взрослом возрасте аллергический дерматит на лице и руках появляется после контакта с каким-либо раздражителем.
Мнение эксперта
Сакания Луиза Руслановна
Врач-дерматовенеролог, врач-косметолог, трихолог
Задать вопросСпециалисты отмечают, что чем старше человек, тем меньше у него рецидивов случается. Порой недуг не беспокоит на протяжении 5-10 лет, все зависит от иммунной системы.
У взрослых чаще воспалительный процесс затрагивает лицо и голову, сгибы локтей и коленей, стопы. Как правило, период обострения выпадает на осень и весну, но возможно появление признаков болезни в летнее время года. Имеет код по МКБ-10 – L20.
Симптомы патологии нередко отпугивают окружающих, ведь многие считают хронический дерматит заразным. Аллергия вокруг глаз, на руках или теле не способна заразить при контакте или использовании одних предметов, однако передается на генетическом уровне. Некоторые не уверены можно ли вылечить атопический дерматит – заболевание хорошо поддается терапии, но возвращается вновь.

Причины атопического дерматита
Провоцирует болезнь множество факторов, поэтому точно выявить причину невозможно. Играет роль в развитии атопического дерматита на лице у взрослых не только контакт с аллергеном, но и генетическая предрасположенность, заболевания внутренних органов.
Генетическая предрасположенность
По статистике, более 80% пациентов с кожным дерматитом имеют в семейном анамнезе дерматологические и аллергические болезни. Как правило, недуг передается от ближайших родственников – родителей, у которых есть аллергия на продукты питания, пыльцу растений, бронхиальная астма, ринит. Ученые выяснили, что ограниченный нейродермит передается больше по женской линии, по мужской лишь в каждом 5 случае.
Дисфункция иммунной системы
Иммунитет способен самостоятельно побороть множество заболеваний, вирусов и инфекций. Ослабленная иммунная система реагирует на внешние раздражители, из-за чего у человека появляется аллергия и сыпь по всему телу. Спровоцировать аллергический дерматит на руках может даже шерсть домашнего любимца, растения и медикаменты.
Патология пищеварительной системы
Расстройства пищеварительного тракта повышают чувствительность иммунной системы к аллергенам. В числе возможных патологий находится дисбактериоз, печеночная недостаточность, паразитарное заражение организма. Именно эти болезни снижают иммунитет, что приводит к распространению болезнетворных бактерий и хроническому дерматиту.Дисфункция вегетативной нервной системы
Различные расстройства вегетативной нервной системы также способны повлиять на здоровье и внешний вид человека. Спазм сосудов после сильного стресса (или воздействия на кожу холодом) нарушает нормальное питание эпидермиса. Через некоторое время появляется сухость, растрескивание кожи и легкий зуд, однако это только предпосылки заболевания. Даже сквозь маленькую ранку может проникнуть аллерген, который станет причиной развития кожного дерматита.
Эндокринная дисфункция
Гормональный дисбаланс является причиной большинства заболеваний, особенно у женщин. По анализам удается установить пониженный уровень андрогенов и эстрогенов, а также кортизола. Обычно из-за патологий эндокринной системы атопический дерматит на лице у взрослых остается на долгое время.
Генетические аномалии
Мнение эксперта
Сакания Луиза Руслановна
Врач-дерматовенеролог, врач-косметолог, трихолог
Задать вопросУ здорового человека кожа – это своеобразный барьер, который предотвращает проникновение болезнетворных бактерий и развитие серьезных болезней.
Некоторые генетические аномалии на уровне барьерной функции эпидермиса не позволяют дерме нормально функционировать. К аномалиям относят себостаз (недостаточное выделение кожного сала), нарушение синтеза филаггрина и дисфункцию липидного обмена.
Пусковые механизмы
Факторы, вызывающие аллергическую реакцию и сыпь на теле, называют пусковым механизмом. Нередко его имеют триггерами или триггерными факторами, способны спровоцировать обострение атопического дерматита на руках у человека даже во взрослом возрасте. Принято разделять пусковые механизмы на специфические и неспецифические:
Специфические
Данным термином называют аллергены, которые индивидуальны для каждого человека. Примерами служат продукты питания, лекарственные препараты и факторы окружающей среды (пыльца растений, пыль, тополиный пух, духи, летучие ядовитые вещества). Наиболее часто морепродукты, орешки, шоколад и мед, кисломолочная продукция, яйца являются причиной возникновения пищевой аллергии. Из медикаментов обычно аллергию вызывают различные вакцины, средства пенициллинового ряда и сульфаниламиды.
Неспецифические
Называть так принято раздражителей, которые провоцируют аллергический дерматит на руках у большей части людей. Например, холод и жара, материалы, стресс, бытовая химия. Не стоит думать, что неспецифические факторы служат причиной развития заболевания абсолютно у всех людей. Каждый случай индивидуален: у одного сыпь образуется после воздействия холодом, у других пятна появятся после жары.
Провоцирующих факторов настолько много, что иногда даже специалист не в силах верно выявить причину заболевания. Однако можно сделать вывод, что вызывает атопический дерматит у детей и взрослых наследственность, болезни внутренних органов, контакт с раздражающими веществами и плохой иммунитет.

Симптомы атопического дерматита
Определить атопическую кожу не так трудно, ведь она характеризуется запоминающимися симптомами. Практически все виды заболевания имеют общие признаки: сухость эпидермиса, сильный зуд, красные пятна и узелковую сыпь. Атопия же может спровоцировать развитие хейлита, поэтому надо знать симптомы и лечение недуга. При хроническом течении патологии отмечается шелушение и гиперемия даже в период ремиссии.
Зуд
Один из самых неприятных признаков, который не проходит несколько недель. Кожа чешется из-за сухости и стянутости покровов, а также гнойничковых высыпаний. Нестерпимый зуд заставляет человека постоянно расчесывать пятна до крови, из-за чего появляется вторичная бактериальная инфекция. Как правило, неприятные ощущения усиливаются в ночное время.
Сухость кожных покровов
Несмотря на определенную локализацию хронического дерматита, сухость затрагивает практически все участки тела. Особенно сильно шелушится и чешется лицо, шея, грудь и плечи. Сухость имеет несколько стадий:
- первая сопровождается легкой стянутостью, дискомфорт проходит после использования увлажняющего средства;
- вторая вызывает уже более неприятные симптомы: сильное шелушение, красные пятна, зуд и трещинки;
- третья является наиболее тяжелой, во время которой появляются трещины и ранки, огрубение эпидермиса.
Во время второй и третьей стадии обычные крема для лица или тела не помогают. Устранить признаки возможно только с помощью медикаментов, но для достижения результата требуется время.
Высыпания
Любимые места кожного дерматита – лицо (щеки, лоб, область около губ), подколенные складки, локти, шея. Чуть реже недуг переходит на грудную клетку, спину, живот и ягодицы. Как проявляется недуг:
- пятна – очаги до 5 см в диаметре, не изменяют структуру кожи, имеют красноватый цвет;
- пузырьки – воспаления могут быть до 0,5 см, заполнены жидкостью с кровью, сильно чешутся;
- чешуйки – обычно отторжение клеток эпидермиса наблюдается на розовых пятнах;
- корочки – коричневые корки появляются на расчесанных местах, чаще локализуются под коленями и в складках кожи;
- трещины – объяснить их возможно сухостью эпидермиса, быстро заживают и не оставляют следов;
- эрозии – это нарушение целостности кожного покрова (или слизистых оболочек), вызванное аллергеном;
- лихенификация – утолщение дермы, при котором пораженные участки тела становятся слишком грубыми и чешутся.
Помимо всего возможно появление пигментации или белого дермографизма. Однако зачастую на теле заболевшие обнаруживают красные пятна, везикулы или пузырьки, трещины и эрозии – именно по этим симптомам удается установить атопию.
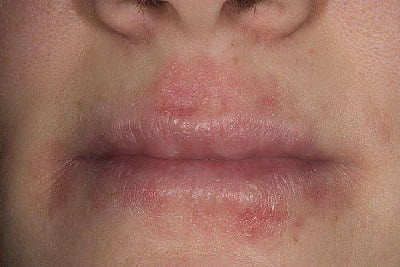
Хейлит
Воспаление слизистых оболочек рта, растрескивание губ (зачастую болезненные пятна появляются в уголках) и сухость врачи называют хейлитом. Губы могут стать слишком сухими и начать трескаться, доставляя человеку дискомфорт. Хейлит беспокоит даже в период ремиссии.
Какой вид лечения Вы предпочитаете?
Можно выбрать до 3 вариантов!
Ищу метод лечения по интернету
52
1640
Самолечение
65
1133
Бесплатная медицина
77
871
Платная медицина
45
497
Само пройдет
51
485
Народная медицина
58
364
Спрашиваю у знакомых
65
127
Гомеопатия
145
71
Атопическое лицо
Данным термином называют сразу несколько признаков, которые сопровождают заболевшего в течение долгого времени. Лицо имеет бледный цвет, веки шелушатся, брови и ресницы выпадают, складки в области верхних и нижних век становятся более глубокими. В результате лицо приобретает уставший вид, возможно также образование экзем и папул на коже.
Особые формы атопического дерматита
Мнение эксперта
Сакания Луиза Руслановна
Врач-дерматовенеролог, врач-косметолог, трихолог
Задать вопросНесмотря на общие симптомы всех видов дерматита, есть специфические признаки. Они расскажут о других формах заболевания, которые также сопровождаются зудом, шелушением дермы и краснотой.
Итак, как выглядит дерматит в разных формах:
- Поражение кожи головы. Атопический дерматит на голове затрагивает волосистую часть (затылок или лоб по росту волос), вызывает интенсивный зуд, эрозии и ранки. Отмечается сухость кожного покрова и отхождение белых чешуек, которые многие называют перхотью.
- Поражение ушей. Ушные раки воспалены не полностью, недуг поражает только мочку или ушную складку. В этой области появляется болезненная трещинка, из которой выделяется кровь. Большинство случаев заканчивается развитием вторичной инфекции.
- Дерматит стоп. Заболевание провоцирует сыпь и гиперемию сразу не двух стопах. Сопровождается это умеренным зудом и жжением.
- Экзема кистей. Руки являются самой излюбленным местом дерматита, обычно на кистях появляется сыпь после контакта с бытовой химией или вредными веществами. В таком случае развивается контактный аллергический дерматит.
Выявив даже 1-2 признака диффузного нейродермита, следует сразу обратиться к врачу. Заболевание быстро развивается, уже через несколько недель недуг перейдет на другие части тела, а легкое покраснение сменится болезненными экземами.
Диагностика атопического дерматита
За помощью при атопической коже принято обращаться к дерматологу или аллергологу. В большинстве случаев специалисту достаточно осмотреть больного, но для подтверждения диагноза требуется пройти обследование.
Консультация врача-аллерголога
Доктор во время консультации проведет осмотр и опрос, чтобы выяснить не только заболевание, но и его возможные причины у пациента. В ходе опроса врач узнает сопутствующие патологии, образ жизни человека, генетическую предрасположенность к каким-либо болезням. Вопросы также могут касаться жилищных условий и питания, ведь распространенными факторами часто оказываются продукты, пыль или плесень в доме, домашние животные.
Аллерголог обязательно осматривает пациента, чтобы понять характер сыпи и обширность поражения. Внимание уделяется как расположению пятен, так и симптоматике заболевания. Результаты опроса и осмотра будут описаны в истории болезни.
Общий анализ крови
Сдача крови – обычная процедура, которую нужно регулярно проходить каждому. ОАК позволяет выявить повышенный уровень эозинофилов, что рассказывает об аллергической реакции.
Определение концентрации иммуноглобулинов Е в крови
Анализ на определение концентрации иммуноглобулинов Е (или фадиатоп) является точным методом выявление наличия аллергии у человека. Однако повышение уровня бывает даже во время ремиссии, так как изменение показателя вызывают хронические инфекции и нарушения в работе иммунной системы. Нормальные показатели иммуноглобулина Е у взрослых и детей представлены в таблице.
| Возраст | Минимальное значение, кЕ/л | Максимальное значение, кЕ/л |
| До 2 месяцев | 0 | 2 |
| С 2 до 6 месяцев | 3 | 10 |
| С 6 до 12 месяцев | 8 | 20 |
| С 1 года до 5 лет | 10 | 50 |
| С 5 до 15 лет | 15 | 60 |
| С 15 до 18 лет | 20 | 100 |
| После 18 лет | 20 | 100 |
Определение аллергенспецифических антител
С помощью данного исследования выявляют реакцию организма на разные антигены. Определение аллергенспецифических антител является более точным и современным способом, в отличии кожных проб. Узнать удастся антитела к продуктам питания, лекарствам, грибкам и многому другому – все зависит от лаборатории и показаний врача.
Лечение атопического дерматита
Врач способен подобрать наиболее подходящую схему терапии. Во время острого периода используют медикаменты для устранения симптоматики, а в период ремиссии рекомендуется прибегнуть к физиотерапевтическим процедурам или курортному лечению. Вылечить атопический дерматит у взрослых удастся гомеопатическими средствами или рецептами народной медицины. Обязательно надо исключить контакт с аллергенами.
Медикаментозная терапия
С дерматитом на ногах у взрослых борются с помощью гормональных и антигистаминных препаратов, позволяющих снять зуд, красноту и шелушение. Кроме того, может быть показано использование иммуносупрессоров, различных средств для увлажнения и регенерации эпидермиса.
В тяжелых случаях глюкокортикоидные медикаменты применяют в виде таблеток для перорального приема. При легкой форме можно обойтись препаратами для местного использования: Гидрокортизон, Дермовейт, Элоком.
Антигистаминные лекарства при нейродермите на лице и теле выписывают обязательно, ведь именно они снимают зуд и другие признаки болезни. Обычно достаточно таблетированной формы (например, Супрастин или Лоратодин), но в некоторых случаях необходимы уколы.
Смягчающие средства должны быть на ланолиновой основе или термальной воде, чтобы устранять сухость и трещины. Использовать их лучше во время ремиссии, когда недуг прошел, а шелушение кожи осталось. Возможно также использовать ранозаживляющие, регенерирующие мази и кремы. Чем лечить дерматит, чтобы увлажнить эпидермис: хорошим эффектом обладает Липикар, Бепантен, Пантенол, Атодерм, Солкосерил. Следует избежать препаратов, в составе которых есть спирт или другие раздражающие вещества.
Физиотерапия
После того как лечение атопического дерматита окончено, нужно подумать о профилактике. Во время ремиссии нейродермита показан курс фототерапии, иглорефлексотерапии, электротерапии, электросон, лечение парафином и электрофорез. Данные процедуры положительно влияют на циркуляцию крови, увлажнение кожи и ускорение восстановления тканей.
Гомеопатия
Мнение эксперта
Сакания Луиза Руслановна
Врач-дерматовенеролог, врач-косметолог, трихолог
Задать вопросСпециалисты по гомеопатии рекомендуют выбирать разные средства под определенные признаки болезни. Например, при шелушении поможет Силицея, от пятен – Аконит, а волдыри устранит Апис, Кантарис или Гепар Сульфур.
Для заживления кожи выбирают Ликоподиум. Препараты имеют в составе безопасные и натуральные компоненты, однако способны спровоцировать аллергию.
Терапия гомеопатическими средствами длительная, симптомы пройдут лишь через несколько недель. Прекращать лечение нельзя, иначе диффузный нейродермит вернется.

Народная медицина
Выбирать рецепты нетрадиционной медицины следует с осторожностью. Обычно для лечения дома выбирают травы, но они вызывают только обострение болезни. Как лечить аллергический дерматит безопасно в домашних условиях:
- сырой картофель, который используют для компресса;
- ромашка, подходящая для компрессов и примочек;
- перечная мята и фиалка пригодятся для ванночки.
Приступать к терапии народными средствами следует только после консультации с дерматологом или аллергологом. Снимут зуд ванночки из отвара коры дуба, а также морской соли. Данные средства оказывают подсушивающий эффект, поэтому их надо использовать не чаще нескольких раз в неделю. После процедуры кожу смазывают кремом от атопического дерматита.
Курортное лечение
Рецидивы заболевания часто проходят после пребывания в местах с морским климатом. К сожалению, у многих нет возможности поменять местожительства, однако отправляться на курортное лечение нейродермита у взрослых рекомендуется хотя бы 1-2 раза в год. Ультрафиолетовые лучи, определенная влажность, морская вода оказывают благоприятное воздействие на атопичную кожу. Нередко пациентам рекомендуется сероводородные и радоновые ванны.
Меры профилактики
Для предотвращения рецидива важно придерживаться гипоаллергенной диеты при атопическом дерматите у взрослых. Она исключает куриные яйца, цитрусовые, мед, орехи, шоколад, жирное мясо, красную рыбу и икру. В рацион включают больше овощей и несладких фруктов, кисломолочную продукцию, растительные масла, крупы и диетическое мясо. От алкоголя и кофе лучше тоже отказаться, спиртное также провоцирует аллергическую реакцию.
Мнение эксперта
Сакания Луиза Руслановна
Врач-дерматовенеролог, врач-косметолог, трихолог
Задать вопросНеобходимо избегать контакта с аллергенами. Для этого в доме регулярно проводят влажную уборку, отказываются от цветущих растений, тщательно подбирают косметику и бытовую химию. Курить в квартире не нужно, чтобы не вызвать атипичный дерматит у взрослого и ребенка.
Атопией называют воспаление кожного покрова, вызванное внешними или внутренними раздражителями. Патология носит хронический характер, избавиться от нее не так просто. В острую фазу следует использовать различные медикаменты, а в период ремиссии – посещать физиопроцедуры и правильно питаться.
Атопический дерматит у взрослых: фото, симптомы, лечение
Лечение атопического дерматита у взрослых, симптомы и причины возникновения
Впервые болезнь была описана еще в тридцатые годы прошлого века. Иногда ее называют атопической экземой. Атопический дерматит чаще всего дебютирует в раннем детстве. Однако он может начаться и в подростковом и даже во взрослом возрасте. Согласно статистике только 2% из всех страдающих АД во взрослом состоянии, заболели им после созревания организма.
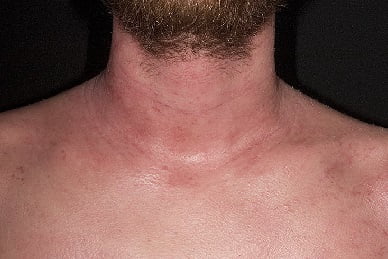
Причины атопического дерматита
Значительную роль играет наследственность, но даже при наличии болезни у обоих родителей ребенок имеет шанс избежать атопического дерматита. Генетика лишь предрасполагает к болезни, сам патологический процесс включается при контакте с аллергенными факторами. К ним относятся:
- промышленные выбросы в атмосфере;
- агрессивные химические препараты: отбеливатели, краски, пестициды;
- ГМО, консерванты, красители;
- фармпрепараты, гормональные средства, антибиотики;
- инфекционные заболевания;
- обычные аллергены: пыльца, пыль, шерсть домашних животных.
Количество вышеперечисленных факторов возрастает с каждым годом. Именно поэтому случаев проявления атопического дерматита у взрослых становится все больше. Хуже всего то, что среди аллергических факторов есть широко распространённые, привычные лекарства, антисептики и даже витамины. Это усложняет не без того трудный процесс лечения.
Симптомы атопического дерматита
Для атопического дерматита у взрослых характерен сильный зуд кожи в области поражения. Кроме того, больные отмечают:
- отеки и покраснения кожи;
- сыпь в виде папул, пустул;
- изъязвления на месте папул;
- шелушение кожи и появление корочек;
- мокнущие участки
Все эти симптомы во время ремиссии пропадают и человек выглядит совершенно здоровым. У взрослых АД протекает, как правило, тяжелее чем у детей. Высыпания занимают большую площадь кожи. При тяжелом течении и если лечение отсутствует, тело может быть покрыто высыпаниями почти полностью. Постепенно кожа в месте поражения утолщается, меняется ее рисунок. Если атопический дерматит затрагивает волосистую часть головы, это может привести к выпадению волос и постепенному облысению.
Для АД характерна лихенификация. Она появляется в результате постоянных расчесов и травмирования кожи и выражается в ее утолщении и жесткости. Области –лихены практически никогда не появляются у детей, но зато являются характерным признаком атопического дерматита у взрослых 30-50 лет. Очаг поражения может быть один. Иногда лихены появляются сразу в разных местах.
Внешне лихены могут выглядеть как псориазное поражение кожи. Поэтому важна тщательная диагностика. На волосистой части головы очаговый лихен проявляется ломкостью волос, зудом. Но чаще всего лихены располагаются на задней поверхности шеи, бедрах, голенях, подбородке, предплечьях, половых органах.
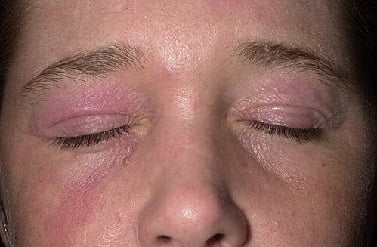
Как выглядит АД, фото
На фото ниже показано, как проявляется заболевание у взрослых.
Диагностика
Диагностика заболевания не представляет трудностей. Пациент обращается к дерматологу, который может поставить диагноз исходя из осмотра кожного покрова. Конечно, предположения врача подтверждаются биохимическим анализом крови, анамнезом жизни человека и соскобом пораженных участков кожи, который выполняют для исключения грибковых заболеваний. На основании полученных результатов пациенту назначают лечение.
Точный диагноз ставится на основании анализа крови на определение уровня в плазме иммуноглобулина Е, который при нейродермите сильно повышен. Кроме этого, важно понимать, что успешное лечение заболевания зависит, прежде всего, от выяснения причины, провоцирующей обострения. Для того чтобы узнать, что именно является толчком для развития очередного обострения, пациенту проводят специальные аллергологические пробы: в область предплечья наносят различные виды аллергенов и наблюдают за реакцией кожи. При положительной реакции на какой-то из нанесенных компонентов кожа человека станет гиперемированной и отечной в этом месте.
Лечение атопического дерматита для взрослого
Схема лечения атопического дерматита у взрослых будет зависеть от локализации воспаления, возраста больного, наличия вторичных заболеваний.
Терапия должна быть комплексной и состоять из нескольких этапов: устранение причинного фактора;
- медикаментозное симптоматическое лечение;
- профилактика рецидивов,
- коррекция образа жизни.
Часто сразу выявить причину дерматита сложно. До проведения аллергопроб больному нужно пересмотреть питание. Полностью исключить продукты с высоким индексом аллергенности. В рационе должны быть каши, кисломолочные продукты, зеленые овощи. Исключить контакт кожи с агрессивными моющими средствами, порошками, лаками, красками.
Медикаментозная терапия
Медикаментозная терапия является базовой при лечении атопического дерматита у взрослых. Она включает широкий спектр медикаментов.
Группы препаратов, применяемые при атопическом дерматите:
- глюкокортикостероиды;
- антигистаминные препараты;
- иммуносупрессоры класса макролидов;
- увлажняющие средства различных групп.
Антигистаминные препараты
Эти препараты оказывают противоаллергическое действие. Блокируя выброс гистамина они устраняют покраснение, снимают отек, уменьшают зуд. В основном они назначаются в таблетированной форме, но также могут назначаться в виде уколов. К этой группе препаратов относятся такие медикаменты как хлоропирамин (супрастин), клемастин, лоратадин.
Глюкокортикостероиды
Эта группа препаратов является традиционной в лечении атопического дерматита. Они назначаются как местно (в виде мазей), так и системно (внутрь в виде таблеток). Препараты этой группы разнятся по степени активности — слабые (гидрокортизон), средние (элоком) и сильные (дермовейт). Однако, в последнее время, эффективность этих препаратов ставится под сомнением, поскольку очень часто их назначение осложняется вторичной инфекцией
Увлажняющие средства различных групп
К этой группе препаратов относятся различные средства на ланолиновой основе, а также на основе термальных вод. В основном, они увлажняют кожу. Эти средства назначаются в период ремиссии, то есть в хронический и подострый период болезни.
Также в эту группу входят препараты, которые ускоряют процесс эпителизации. Они назначаются при наличии у пациентов ранок, трещин. Как и увлажнители кожи данные препараты назначаются в хронический период атопического дерматита.

Иммуносупрессоры класса макролидов
Эти препараты, как и стероиды, оказывают иммуносупрессивный эффект. К ним относятся пимекролимус (элидел) и такролимус. Первый препарат разработан как средство местной терапии и выпускается в виде мази, второй – в виде капсул.
Мази для лечения атопического дерматита у взрослых
Выбор лекарственной формы препарата, будь то мазь, крем или эмульсия зависит от формы атопического дерматита и стадии его развития. Так в острой фазе, которая сопровождается мокнутием и образованием корок, рекомендуются эмульсии, настойки и аэрозоли. Например, назначается настойка ромашки (которая обладает антисептическими свойствами) или жидкость Бурова. Если острая фаза не сопровождается мацерацией (влажным размягчением кожи), то можно применять крема и пасты. При хроническом течении атопического дерматита назначаются мази.
Мази и крема, ускоряющие процесс заживления:
- Солкосерил. Благодаря своему составу способствует заживлению тканей и усилению восстановительных процессов в очаге воспаления. Гель или мазь намазывают непосредственно на раневую поверхность, которую предварительно очищают. Наносят 1 – 2 раза в день, а при необходимости рану покрывают повязкой.
- Метилурациловая мазь. Оказывает противовоспалительное действие, стимулирует и ускоряет заживление. На предварительно очищенную поврежденную поверхность мазь наносят тонким слоем. После нанесения фиксируют повязкой.
Смягчающие крема:
- Атодерм. Увлажняет кожу и устраняет ее гиперчувствительность. Крем наносят на слегка влажную, но очищенную кожу два раза в день.
- Топикрем. Восстанавливает липидный барьер кожи, устраняя чувство стянутости. Смазывать сухие участки кожи дважды в день.
- Трикзера. Уменьшает гиперчувствительность кожи, увлажняет и восстанавливает липидный слой. Наносить крем на предварительно очищенную кожу один – два раза в сутки.
Группа антигистаминов:
Фенистил гель. Блокирует Н1-рецепторы, тем самым, препятствуя высвобождению гистамина. Гель наносят на зудящую поверхность в течение 3 – 5 дней.
Группа макролидов:
- Элидел. Блокирует высвобождение медиаторов воспаления, тем самым, оказывая противоаллергическое действие. Средство наносят тонким слоем и деликатно втирают в пораженную поверхность. Процедуру проделывают два раза в сутки на протяжении 6 – 8 недель.
Группа глюкокортикостероидов:
- Элоком. Снимает отек и оказывает противозудное действие. Рекомендуется применять мазь в случае наибольшего шелушения кожи и крем, если преобладает воспалительная инфильтрация.
- Гидрокортизон. Тормозит аллергические реакции и развитие отека в очаге. Уменьшает покраснение. Намазывать слоем в 1 мм на пораженные участки кожи дважды в сутки.
- Дермовейт. Оказывает противовоспалительное и иммуносупрессивное действие. Наносить тонким слоем один – два раза в сутки. Длительность лечения не должна превышать 4 недель.
Мази и крема из различных групп:
- Крем Айсида. Оказывает антисептическое действие, повышает обменные процессы в коже. Глубоко увлажняет кожу и восстанавливает липидный слой. Легкими круговыми движениями крем наносят утром и вечером на поврежденные участки тела.
- Ихтиоловая мазь. Мазь препятствует избыточному ороговению кожных покровов. Также оказывает антисептическое действие, таким образом, препятствует вторичному инфицированию атопического дерматита. Мазь наносят один – два раза в сутки на участки огрубевшей кожи.
- Сульфатиазол серебра. Способствует заживлению ран, препятствует развитию вторичной инфекции. Тонким слоем в 1 – 2 мм мазь наносят с помощью тампона на пораженную поверхность дважды в сутки.
Любой фармацевтический препарат, предназначенный для лечения атопического дерматита, выпускается в нескольких формах. Например, солкосерил выпускается и в виде мази, и виде геля.
Таблетки для лечения атопического дерматита
В таблетированной форме назначаются антигистаминные, мембраностабилизирующие и седативные препараты.
- Седативные средства. Постоянный, порой мучительный зуд является причиной расстройств психо-эмоциональной сферы. В свою очередь, стресс и напряжение выступают в качестве провоцирующих факторов в развитии атопического дерматита. Поэтому очень важно нормализовать эмоциональный фон пациента, чтобы предотвратить обострение атопического дерматита. С целью успокоения применяются как растительные средства, так и транквилизаторы. К первым относят настойки пустырника и пассифлоры, ко вторым – алпразолам, тофизопам.
- Мембраностабилизирующие препараты. Эти препараты назначаются в остром периоде болезни совместно с антигистаминными средствами. Они препятствуют высвобождению медиаторов аллергической реакции, таких как гистамин, серотонин. Представителями этой группы средств являются кромогликат натрия, кетотифен.
- Препараты, нормализующие функцию кишечника. Эти препараты являются неотъемлемыми в терапии атопического дерматита, поскольку патологии кишечного тракта могут быть не только провоцирующими факторами, но и основной причиной атопического дерматита. В первую очередь, к таким препаратам относятся средства, впитывающие токсины из кишечника или же сорбенты (смектит, лигнин). Их назначают в острый период болезни, длительностью на 7 – 10 дней. После курса лечения сорбентами рекомендуются препараты, нормализующие флору и восстанавливающие защитные свойства кишечника. К таким препаратам относятся эубиотики (бифидумбактерин) и пребиотики (хилак форте).
Кроме вышеперечисленных медикаментов в терапии атопического дерматита используются гипосенсибилизирующие препараты. Они назначаются в остром периоде болезни и чаще всего в виде уколов.
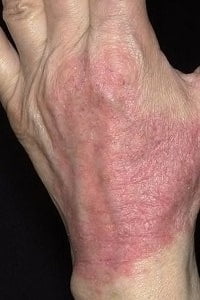
Рекомендованная диета
Диета при атопическом дерматите у взрослых является обязательным условием при лечении. Необходимо учитывать, что при атопическом дерматите у взрослых должна быть сбалансированная диета для того, чтобы сохранить необходимый комплекс витаминов и минералов.
При развитии атопической формы заболевания следует исключить из питания продукты, вызывающие острый аллергический приступ. Наиболее часто провокаторами заболевания являются:
- консервированные и маринованные продукты;
- колбасы и копчености;
- молочная продукция;
- куриные яйца;
- нельзя есть жирную рыбу и мясо;
- цитрусовые, клубника;
- овощи и фрукты (включая свежевыжатые соки) яркого цвета;
- соусы, острые специи;
- продукты пчеловодства, шоколад, орехи, какао;
- красное вино, газировка, фастфуды.
Рекомендуется готовить пищу на паровой бане, так как этот способ приготовления снижает аллергенность продуктов. Иногда пациент, который не может есть свежие красные овощи (помидоры, перцы), нормально реагирует на употребление в питании термически обработанных овощей.

Народные средства
В народной медицине важное значение при лечении атопического дерматита имеет комплексный подход – например, не только снимать симптоматику ваннами, но и проводить очищение организма от токсинов, укреплять иммунитет. Наиболее эффективными народными методами облегчения состояния при рассматриваемом хроническом кожном заболевании являются:
- Успокоить, снять раздражение и зуд кожи поможет чай из мяты и мелиссы. Заварить его вы сможете, взяв по одной ложке этих сухих и измельчённых трав, залив их двумя бокалами кипятка и настояв не менее пяти часов. Пить такой чай можно на ночь по половине стакана.
- Для протирания кожи с целью уменьшения кожных проявлений, можно использовать отвар, приготовленный с использование коры от дуба. Для его приготовления следует одну большую ложку измельчённой дубовой коры залить двумя стаканами крутого кипятка и настоять в течение суток.
- Масло герани. Измельчить листья и цветки обычной домашней герани, засыпать в бутыль из темного стекла и залить растительным (рафинированным) маслом. Сначала лекарственное средство настаивается в темном месте в течение 5 дней, затем бутыль перемещается в область воздействия солнечных лучей (например, на подоконник) еще на 6 недель. В дальнейшем масло герани хранится в холодильнике (нельзя допускать его замерзания!), а применяться может ежедневно – им протирают пораженные участки кожи.
- Можно приготовить лечебную ванну. Для этого следует положить в воду, объёмом один литр, 100 гр. почек берёзы, прокипятить и оставить остывать на час. Затем, полученный настой вылить в набранную для водных процедур ванну.
- В летний период можно использовать и свежие растения. Так, нарвав крапивы и залив её небольшое количество литром воды, можно получившийся настой использовать для примочек. Их накладывают для обезболивания на больные мест.
- Ванна с ромашкой. Заваривают 500 грамм цветков аптечной ромашки (можно взять свежие, можно засушенные) в литре кипятка, натаивают в течение получаса и выливают полученный отвар в ванну с водой. Время проведения процедуры – 20 минут, температура воды должна быть умеренно теплой.
Существует также простой способ поддержания в организме витамина А, что позволит укрепить иммунитет. Он очень прост: нужно натереть мелко две больших моркови, выложить её в ёмкость с двумя стаканами растительного масла и оставить на трое суток. Полученную смесь следует принимать по столовой ложке каждый день, курсом 2 – 3 месяца.

Общие рекомендации
Не стоит при атопическом дерматите надеяться только на помощь медикаментозного лечения – заболевание носит хронический характер, а значит терапия должна проводиться всю жизнь.
Врачам хорошо известно, что длительный прием любых лекарственных препаратов приводит к нарушению функций всех органов и систем. Целесообразно предпринимать меры по предотвращению обострений проявлений рассматриваемого хронического кожного заболевания:
- одевайтесь по погоде, не кутайтесь, предупреждайте избыточное потоотделение;
- увлажняйте кожные покровы мазями или кремами;
- не перегревайтесь, избегайте резкого переохлаждения;
- во время водных процедур используйте дегтярное мяло, мягкие очищающие средства без отдушек и красителей. Можно покупать прозрачные детские гели для душа;
- регулярно бывайте на свежем воздухе, гуляйте также в солнечную погоду, но не в самую жару;
- носите одежду из хлопка и трикотажа, избегайте шерсти и синтетики;
- при атопии не купайтесь слишком часто во избежание обезжиривания эпидермиса;
- следите за чистотой жилища, ежедневно делайте влажную уборку, чтобы избежать домашней пыли;
- не допускайте сырости в помещении или, наоборот, слишком сухого воздуха;
- после купания смазывайте тело специальными маслами;
- бассейны с хлорированной водой пациентам, страдающим от атопического дерматита, не подходят.
Атопический дерматит невозможно вылечить «раз и навсегда» — это кожное заболевание, к сожалению, будет периодически проявляться всю жизнь. Но при соблюдении вышеуказанных рекомендаций можно ввести заболевание в длительную ремиссию. В любом случае рассматриваемая патология должна лечиться под контролем врача – нужно выявить причину развития дерматита атопического вида и по возможности ее удалить — только тогда можно рассчитывать на длительное облегчение.
Атопический дерматит. 5 принципов лечения. Ответы на частые вопросы

Дорогие друзья, здравствуйте!
Сегодня поговорим об атопическом дерматите. Что это такое? Почему возникает? Как проявляется? Что может вызывать его обострения? Какие принципы лечения существуют? Как он связан с аллергией? Почему с ним так сложно справиться?
Поехали!
Что такое атопический дерматит?
Слово «атопический» в переводе означает что-то нетипичное, отличное от других. В частности, при этом заболевании отмечается необычная реакция на самые обычные факторы внешней среды. Например, на воду, пыль.
Атопический дерматит – это хроническое воспалительное заболевание кожи, при котором периоды обострения сменяются периодами ремиссии.
Почему возникает атопический дерматит?
Это заболевание наследственно обусловленное.
По наследству передаются:
1. неспособность иммунной системы адекватно реагировать на различные внешние и внутренние факторы, о которых речь пойдет дальше.
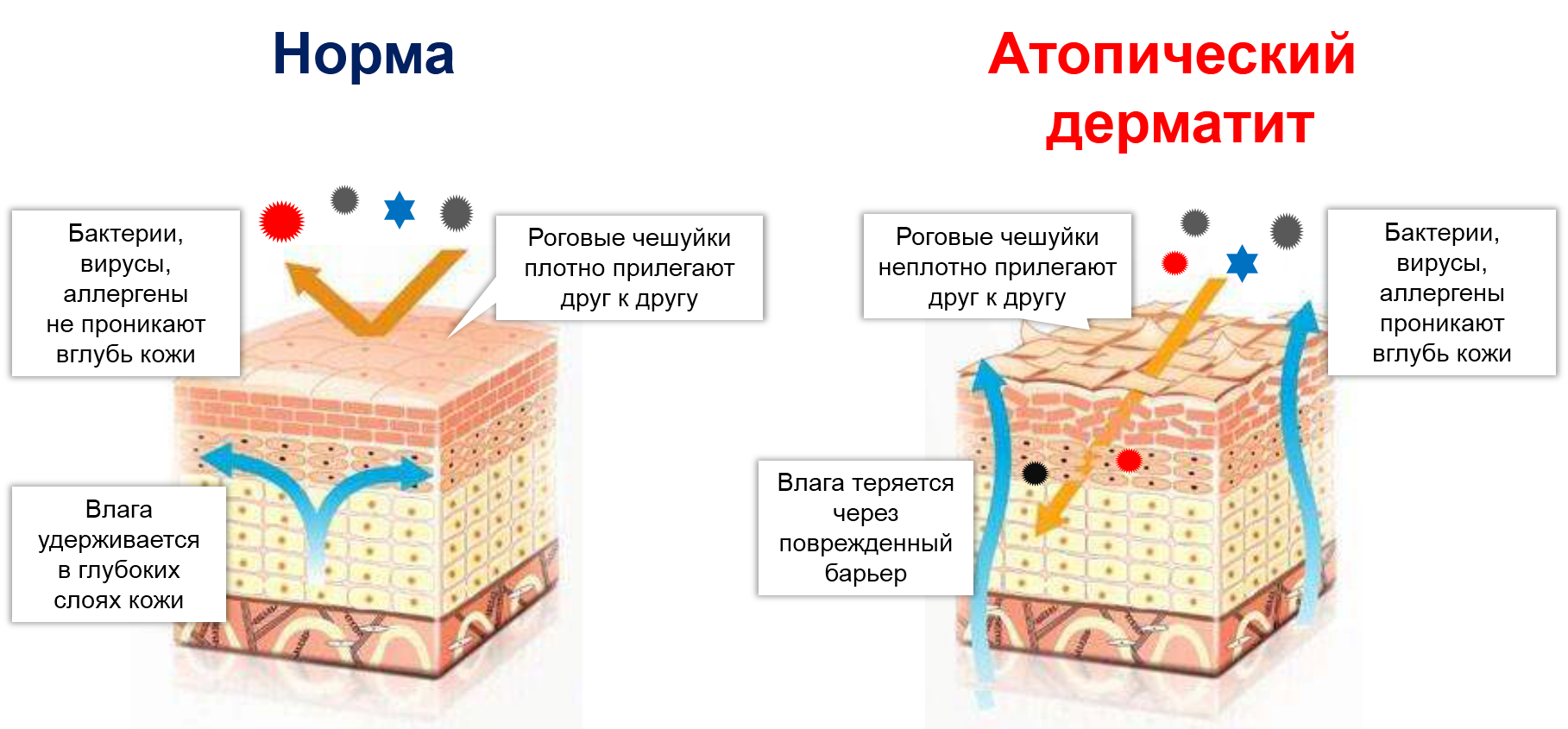
2. мутация гена, отвечающего за нормальную работу рогового слоя эпидермиса. Это самый верхний его слой, состоящий из роговых чешуек.
Подобно кирпичам в кирпичной стенке, роговые чешуйки в норме плотно прилегают друг к другу. Благодаря этому они удерживают влагу в более глубоких слоях кожи и защищают ее от пересыхания.
Помимо этого, роговой слой – это наш щит от вирусов, бактерий, частиц пыли, агрессивных веществ, попадающих на кожу и пр.
Он частично проницаем для каких-то веществ. Иначе, наружные средства, наносимые на кожу, не имели бы никакого смысла.
Но главное, чтобы он не был ИЗБЫТОЧНО проницаем.
При атопическом дерматите главная причина кожных проявлений – не аллергия, как считали раньше, а несостоятельность барьерной функции рогового слоя эпидермиса.
Если не лезть глубоко в патогенез, это заболевание возникает потому, что на генетическом уровне произошла мутация белка филаггрина (FLG), который у здоровых людей обеспечивает крепкие связи между чешуйками рогового слоя эпидермиса. Поэтому они лежат плотно прижавшись друг к другу.
При атопическом дерматите эти связи очень рыхлые. Между клетками рогового слоя остаются «дырки», и через них из глубоких слоев кожи уходит влага.
Посмотрите:
Обезвоженная кожа чрезмерно чувствительна к внешним раздражителям (синтетика, шерсть, пыль, жара, холод и пр.).
Поврежденный эпидермальный барьер становится проницаемым для различных аллергенов, химических веществ, вирусов, бактерий.
Развивается хроническое воспаление как реакция иммунной системы на них.
Сухость кожи плюс воспаление дают сильнейший зуд.
Присоединяется инфекция. Чаще всего это золотистый стафилококк.
3 основных симптома атопического дерматита
Для атопического дерматита характерны три симптома:
1. Генерализованная (распространенная) сухость кожи.
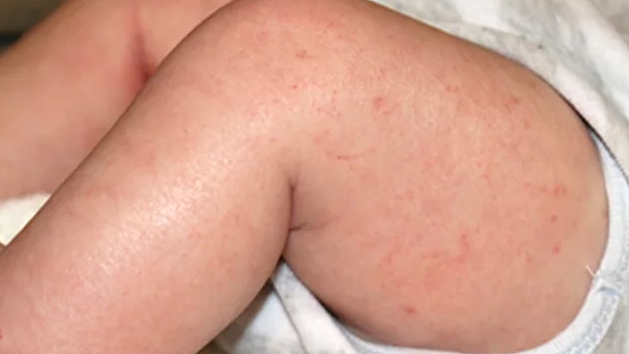
У взрослых сухость сопровождается уплотнением кожи и усилением кожного рисунка.
2. Участки покраснений с чешуйками, иногда с мокнутием.
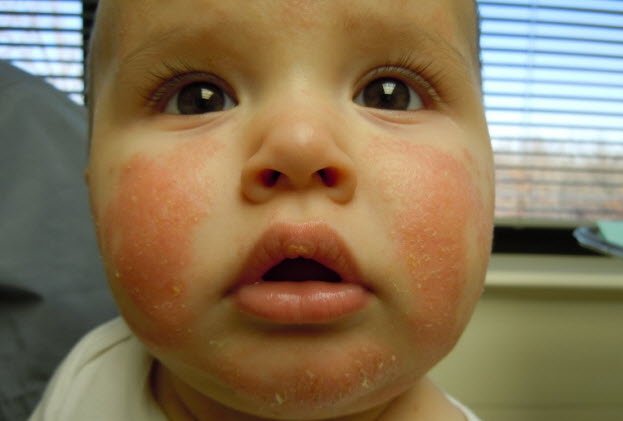
3. Зуд. Это обязательный признак атопического дерматитата.
Чтобы вы понимали, что испытывает больной при этом заболевании, небольшой отрывок-воспоминание человека, у которого в детстве было это заболевание:
«Главный бич людей с атопическим дерматитом — зуд.
Вы чешетесь. Нет, не так. Вы раздираете себя.
Чесаться — это боль и сладость одновременно. Какой-то лютый кайф и адские муки. Разодрать бёдра до крови, оставить ссадины на щиколотках и набухшие борозды на плечах или подмышках. Зуд разъедает тело изнутри.
Я ворочаюсь и с трудом засыпаю — каждый катышек на простыне мне враг. Не могу нормально принять душ, мучаюсь в шерстяных свитерах и колючих колготках».
Самое ужасное, что чаще всего атопический дерматит появляется у совсем крох: в 2-3 месяца жизни. И если взрослый хоть как-то может себя контролировать, то малышу не скажешь: «потерпи», «не чеши».
Страдание испытывает не только сам больной. Страдает вся семья, потому что спокойно смотреть на мучения близкого человека, а тем более, маленького ребенка, невозможно.
Где располагаются высыпания?
Локализация высыпаний в разных возрастных группах отличается.
У грудничков чаще всего это щеки, туловище, разгибательные поверхности конечностей. Посмотрите:
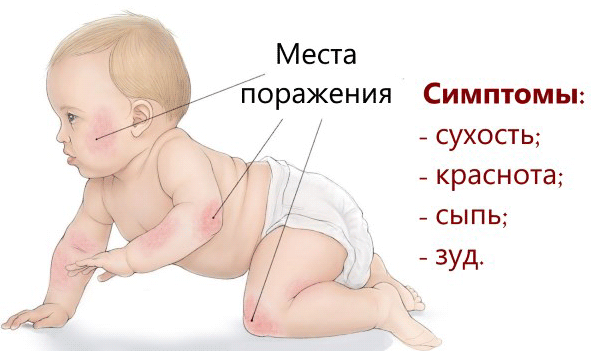
Начиная с двухлетнего возраста и у взрослых высыпания локализуются на сгибательных поверхностях ног, рук, т.е. в области локтевого сгиба, в подколенных ямках, на сгибе голеностопного сустава.
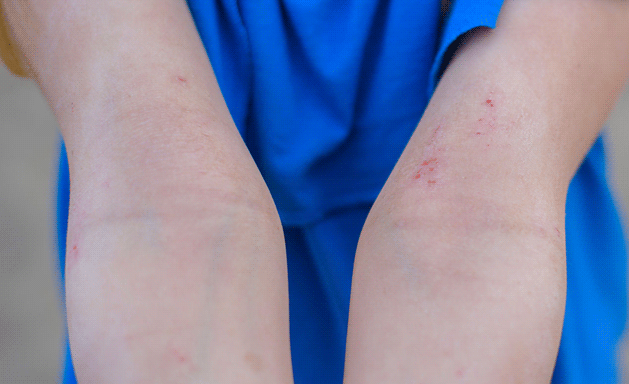
Как связаны пищевая аллергия и атопический дерматит?
Довольно долгое время считали, что атопический дерматит – это следствие пищевой аллергии.
Больные годами сидели на гипоаллергенной диете. Под строгим запретом были яйца, птица, рыба, овощи и фрукты ярко-красного и оранжевого цвета, цитрусовые, орехи, мед, кондитерские изделия, кофе, какао, грибы, копчености и пр.
Но оказалось, что пищевая аллергия при атопическом дерматите — это сопутствующая патология, которая может вызвать его обострение.
Если у человека есть аллергия на какой-то продукт, то попадая в ЖКТ и всасываясь в кровь, он вызывает бурную реакцию иммунной системы, в результате которой усиливаются покраснение кожи и зуд.
Важно:
Пищевая аллергия выявляется только у трети больных с атопическим дерматитом, поэтому сейчас врачи НЕ назначают всем подряд гипоаллергенную диету, как это было раньше.
Важно четко понимать, на какой продукт возникает обострение.
Если после употребления определенного продукта симптомы в одних случаях усиливаются, а в других нет, он не является аллергеном, и исключать его из питания не нужно.
Продукт-аллерген ВСЕГДА даст обострение атопического дерматита.
То же касается и диеты кормящей мамы.
Триггеры атопического дерматита
В результате дефекта эпидермального барьера кожа настолько чувствительна, что вызвать обострение могут самые разные факторы.
Перечислю основные:
- Жесткая вода.
- Сухой воздух.
- Перепады температур.
- Табачный дым.
- Мыло и обычные моющие средства (они повышают pH кожи, и она становится еще более чувствительной к различным повреждающим факторам).
- Шерстяная, синтетическая и просто жесткая одежда.
- Стиральный порошок, который остался на одежде или постельном белье после плохого прополаскивания.
- Различные добавки, входящие в состав наружных средств.
- Некоторые пищевые продукты (у 30% больных).
- Клещи домашней пыли.
- Шерсть домашних животных.
- Пыльца растений.
- Стресс (в основном, у взрослых).
Принципы лечения атопического дерматита
Они складываются из патогенеза заболевания.
- Раз кожа теряет влагу, нужно ее увлажнять и главное, сделать так, чтобы эта влага в ней сохранялась.
- Поскольку атопический дерматит -это хроническое воспаление кожи, нужны противовоспалительные средства.
- Основный и самый мучительный симптом — зуд. Зуд мешает жить, спать. Кроме того, расчесывания кожи приводят к ее повреждениям и риску инфицирования. Поэтому третий принцип лечения — контроль зуда.
- Если инфицирование все-таки произошло, врач подключает антибактериальную терапию.
- Крайне важно устранить факторы, вызывающие обострение дерматита.
Разберем все по порядку.
Принцип 1. Увлажнение кожи и сохранение в ней влаги
Увлажнение кожи при атопическом дерматите — это не профилактическая мера, а самая что ни на есть лечебная, учитывая патогенез заболевания.
Ежедневно по нескольку раз в день необходимо увлажнять кожу ребенка эмолентами.
Эмоленты (эмоллиенты) – это жиры и жироподобные вещества, которые проникают в роговой слой эпидермиса, оказывают смягчающее и увлажняющее действие за счет того, что предотвращают потерю влаги.
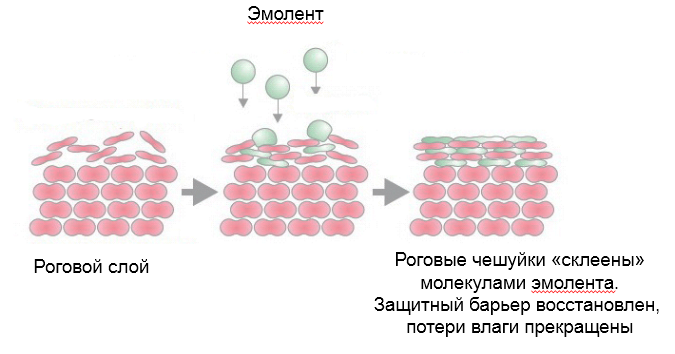
Чаще всего из эмолентов врачи рекомендуют:
- Локобейз Рипеа.
- Липобейз.
- Mustela Stelatopia.
- Средства линейки Эмолиум.
- Средства линейки Топикрем.
- Средства линейки Липикар АР+ La Roche-Posay.
- Avene TriXera.
- Средства A-Derma Exomega.
Кратность нанесения эмолента зависит от степени тяжести атопического дерматита. В среднем 3-4 раза в день, но может быть и чаще.
Обязательно наносить эмолент после купания: промокнули кожу полотенцем, и на еще влажную кожу сразу нанесли эмолент, который будет удерживать эту влагу.
Раз кожа увлажнена, исчезают чувство стянутости, зуд. А вместе с ними – плач, беспокойство, риск инфицирования.
Но эмолент будет работать только в том случае, если наносить его ЩЕДРО.
Расход его в неделю в зависимости от возраста должен быть не менее 250-500 мл.
Поэтому если для покупателя эмолент, который он приобретает в аптеке, дорогой, нужно подобрать такой, чтобы он и ребенку подходил, и родительскому кошельку. Ведь приобретать его придется постоянно.
Как подобрать эмолент?
Эмолент подбирается методом «тыка». У каждого конкретного больного кожа может по-своему реагировать на вещества, входящие в состав эмолента.
Для маленьких деток (до 2-3 лет) лучше не использовать средства, в которых содержится мочевина. Она может вызывать жжение.
Не нужно рекомендовать посетителю сразу полведра большую расфасовку нового для ребенка средства. Будет обидно, если не подойдет.
Важно:
Кто-то использует для ухода за атопичной кожей ребенка обычный детский крем.
Детский крем – это не эмолент! Он не способен удерживать влагу в коже.
Принцип 2. Противовоспалительная терапия
Средства первой линии
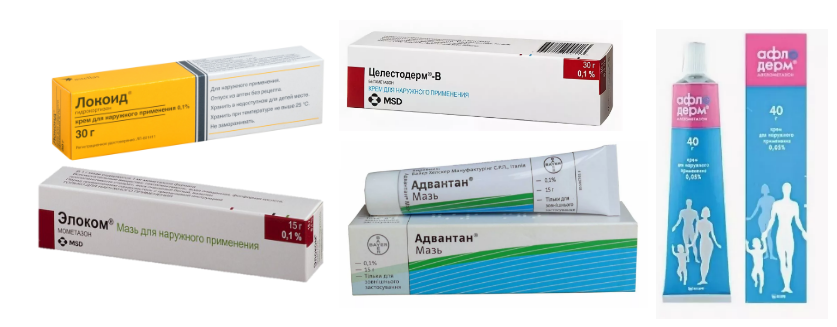
Противовоспалительные препараты первой линии – топические стероиды: Элоком, Афлодерм, Адвантан, Локоид, Целестодерм-В, Белодерм и др.
Они уменьшают воспаление, снимают покраснение, зуд, отек.
Современные гормональные средства для лечения атопического дерматита – это минимум системного действия и максимум безопасности.
Оптимальная форма при выраженной сухости кожи без мокнутия – форма мази. В ней много липидов, которые заменяют собой нарушенный липидный слой эпидермиса и удерживают влагу.
При мокнутии применяются кремы, гели. В них меньше липидов, и они не препятствуют испарению излишка воды с поверхности кожи.
Кремы и гели рекомендуются также при локализации воспалительных участков в области складок: локтевых, подколенных и пр.
Помимо этого, для нанесения на область складок можно рекомендовать лосьоны, эмульсии, т.к. эпидермис здесь очень тонкий, и нужна форма с минимальным проникновением вглубь кожи, чтобы уменьшить риск системных побочных эффектов.
Грудничкам чаще всего рекомендуются Адвантан (он идет с 4 мес.) и Локоид (с 6 мес.). Они считаются самыми безопасными.
Продолжительность применения топического стероида при обострении может быть разной. Это зависит от степени тяжести заболевания, силы стероида (по силе действия они делятся на несколько классов), локализации высыпаний. Например, на лице они, как правило, используются не более 3-5 дней, т.к. здесь всасываемость стероида намного выше, чем, допустим, на предплечьях.
В любом случае, врачи стремятся минимизировать длительность применения топического стероида настолько, насколько позволяет симптоматика. Если после 10-14 дней применения топического стероида эффект незначительный или отсутствует, обычно меняют его на противовоспалительный препарат второй линии.
При легком течении заболевания врач может назначить стероид местно не ежедневно, а 2-3 раза в неделю.
Но самый эффективный путь снизить суммарную дозу топического стероида во время обострения – постоянно применять эмоленты вне обострения и при малейших признаках обострения начать применять топический стероид.
Важно:
1. Топический стероид нельзя наносить на область век из-за риска развития глаукомы, и на область вокруг рта – он может стать причиной периорального дерматита.
2. Не рекомендуется смешивать топический стероид с детским кремом, как это иногда советуют врачи-педиатры, т.к. частоту побочных эффектов это не снижает, а вот на эффективности средства сказывается, поскольку меняется его фармакокинетика.
Средства второй линии

Противовоспалительные препараты второй линии – это ингибиторы кальциневрина — белка, отвечающего за синтез и высвобождение биологически активных веществ, запускающих воспалительную реакцию в коже.
К этой группе относятся пимекролимус (крем Элидел) и такролимус (мазь Протопик).
Как они действуют?
Они подавляют чрезмерно бурную реакцию иммунной системы на воздействие триггеров, вызывающих обострение.
По сути, это местные иммуносупрессоры.
Пимекролимус (1% крем Элидел) разрешен с 3 месяцев, может наноситься на любую часть тела, включая лицо, складки, шею.
После нанесения Элидела возможны жжение, зуд, покраснение кожи. Иногда бывают нагноение, герпетические высыпания, дерматит, фурункулы (из-за иммуносупрессивного действия).
Такролимус (Протопик) показан с 2 до 16 лет в виде 0,03% мази, а взрослым – в виде 0,1% мази. Впоследствии, по мере стихания симптоматики, 0,1% мазь может быть заменена на 0,03%.
Побочные реакции аналогичны препарату Элидел.
Протопик тоже можно наносить на лицо, шею, складки.
Элидел применяется при легких и среднетяжелых формах атопического дерматита. Протопик – при среднетяжелых и тяжелых формах болезни.
Оба средства назначаются в том случае, если топические стероиды оказались неэффективными или малоэффективными. Или имеются противопоказания к ним.
Несомненный плюс препаратов Элидел и Протопик по сравнению с гормональными средствами – их можно применять длительно вплоть до полного очищения кожи. Только кратность применения уменьшается.
Элидел и Протопик назначаются также для профилактики обострений в качестве поддерживающей терапии.
Протопик нельзя использовать при иммунодефицитных состояниях и на фоне применения иммуносупрессоров.
Принцип 3. Контроль зуда
Как вы, наверное, уже поняли, зуд при атопическом дерматите – это не просто неприятный симптом. Это нарушение сна, причем, не только у ребенка, но и у всех домочадцев, т.к. малыш сам не может спать и другим не дает.
Зуд – это прямой путь к осложнению, поскольку через места расчесов с поверхности вглубь кожи проникнут патогенные микробы и начнут там плодиться и размножаться, и тогда помочь больному значительно сложнее и затратнее.
Мы с вами привыкли, что зуд снимается, прежде всего, антигистаминными препаратами. Но при атопическом дерматите главное средство для контроля зуда — это топические стероиды. Они в короткие сроки уменьшают симптоматику и улучшают самочувствие.
Роль гистамина в развитии хронического воспаления при атопическом дерматите незначительна. Антигистаминные средства применяются исключительно для уменьшения зуда и улучшения сна. Посему многие врачи отдают предпочтение антигистаминным препаратам 1 поколения, которые известны своим седативным эффектом.
Правда, сейчас возрастные ограничения к некоторым средствам пересмотрены, и если раньше супрастин назначался по ¼ таб. с 1 месяца, то сейчас он идет с 3 лет.
Полагаю, что некоторые доктора по-прежнему назначают его с месяца, т.к. альтернативы ему среди препаратов 2 поколения нет.
Но вы, разумеется, будете рекомендовать антигистаминные средства согласно инструкции. Совсем малышам подойдут только капли Фенистил (с 1 мес.), с 6 мес. — Зиртек капли.
Принцип 4. Антибактериальная терапия
Если все-таки произошло инфицирование кожи (появились гнойнички, которые вскрываются с образованием желтых корочек), врач местно назначает комбинированное средство: гормон + антибиотик. Это Целестодерм-В с гарамицином, Белогент, Акридерм Гента и др.
Если местные средства не справляются со своей задачей, в ход идет системная противомикробная терапия: антибиотики, бактериофаги.
Принцип 5. Устранение факторов, вызывающих обострение дерматита
Чтобы уменьшить частоту и риск обострений атопического дерматита, нужно по возможности избегать триггеров.
Как это сделать?
- Не курить в присутствии атопика.
- Установить увлажнитель воздуха в комнате.
- Регулярно проветривать помещение.
- Носить одежду из хлопчатобумажной ткани.
- Пристроить в хорошие руки своего домашнего питомца, если с обострением дерматита никак не получается справиться.
- Исключить мыло и стандартные моющие средства. Пользоваться специальными для атопичной кожи.
- Тщательно подбирать стиральный порошок, хорошо прополаскивать после стирки одежду.
- Исключить из рациона пищевой аллерген, если таковой есть.
- Смягчать воду перед купанием специальными средствами.
- Не кутать ребенка, чтобы он не потел. С пОтом еще больше теряется влага.
Ответы на частые вопросы по атопическому дерматиту
Вопрос 1:
Если в роду ни у кого не было ничего подобного, почему у ребенка возник атопический дерматит?
Ответ:
Во-первых, мы не можем знать болячки всех наших предков.
Во-вторых, возможно, по каким-то причинам возникла новая мутация гена филаггрина именно у этого ребенка. В дальнейшем его потомки родятся с высокой вероятностью атопического дерматита.
Вопрос 2:
Аллергический и атопический дерматит – это одно и то же?
Ответ:
Нет.
Аллергический дерматит может быть у любого человека, у которого есть повышенная чувствительность к какому-то веществу или продукту.
Аллергический дерматит возникает только при встрече с аллергеном.
Атопический дерматит – это генетическая особенность защитного барьера кожи, поэтому совсем необязательна встреча с аллергеном, чтобы возникло обострение. Иногда обычное купание в жесткой воде вызывает обострение.
При аллергическом дерматите виновник высыпаний — аллерген.
При атопическом дерматите виновник высыпаний – несовершенный защитный барьер кожи.
Вопрос 3:
Может ли атопический дерматит с возрастом пройти?
Ответ:
Да. У многих детей, у кого-то к 4-5 годам, у кого-то к школе, проявления атопического дерматита сходят на нет.
Вопрос 4:
Какой порядок нанесения местного противовоспалительного средства и эмолента?
Ответ:
О порядке нанесения гормона и эмолента: сначала гормон, а через несколько минут эмолент (после того, как гормон всосался).
Но после купания лучше изменить порядок: пока еще кожа влажная, нанести эмолент, чтобы он удерживал влагу, а через несколько минут — гормон.
О порядке нанесения препарата Элидел и эмолента:
В инструкции сказано, что сначала Элидел, а потом сразу можно нанести смягчающее средство.
После купания: сначала эмолент, затем Элидел.
О порядке нанесения препарата Протопик и эмолента:
В инструкции читаем, что в течение 2 часов на участках кожи, на которые наносилась мазь Протопик, нельзя использовать смягчающие средства.
Вопрос 5:
Нужно ли рекомендовать сорбент при атопическом дерматите?
Ответ:
Обострения атопического дерматита в большинстве случаев не связаны с тем, что попадает в желудочно-кишечный тракт. Поэтому в рекомендациях по лечению атопического дерматита вы не найдете сорбентов.
Но если атопический дерматит сочетается с пищевой аллергией, и обострение случилось после употребления в пищу продукта-аллергена, применение сорбента оправдано.
Вопрос 6.
Нужны ли пробиотики при атопическом дерматите?
Ответ:
Хотя многие врачи рекомендуют пробиотики при атопическом дерматите, на самом деле они не нужны. Ну, подумайте сами: как может пробиотик помочь в восстановлении нарушенного эпидермального барьера? Как он может повлиять на генетически обусловленную особенность иммунного ответа?
Никак.
Вопрос 7:
Нужно ли наносить эмолент на открытые участки тела в холодное время года перед выходом на улицу?
Ответ:
Обязательно, только не совсем перед выходом, а минут за 40.
Вопрос 8:
Как правильно купать ребенка с атопическим дерматитом?
Ответ:
Врачи дают такие рекомендации:
- Купать при температуре 33-34 градуса не больше 10 минут.
- Смягчать воду специальными средствами для смягчения воды.
- Не пользоваться душем.
- Вместо губки — мягкая ткань.
- После купания тело не вытирать, а промокнуть полотенцем и сразу нанести эмолент.
Вопрос 9:
Почему атопический дерматит проходит на море, а потом опять появляется?
Потому что на море – минимум одежды, максимум влажности и частые погружения в воду. Кожа насыщается влагой. Ей хорошо, она счастлива и спокойно реагирует на триггеры, которые мы разбирали выше.
Помимо этого, благотворное действие оказывают ультрафиолетовые лучи.
В схемах лечения атопического дерматита врачи иногда назначают общее УФО.
Вопрос 10:
Нужно ли наносить эмоленты в период ремиссии?
Ответ:
Обязательно! Это позволит уменьшить потери кожей влаги, предупредить избыточную сухость кожи и все, что за этим последует.
Вопрос 11:
Эмолент наносится только на проблемные места или на всю кожу?
Ответ:
На всю.
Вопрос 12:
Оправдано ли купание ребенка с использованием череды, чистотела?
Ответ:
Нет, не оправдано. Во-первых, они сами могут быть триггерами и вызвать обострение. Во-вторых, череда еще больше сушит кожу.
Вопрос 13:
Почему так сложно бывает справиться с обострением атопического дерматита?
Ответ:
Для этого есть множество причин:
- Не используют эмоленты совсем или используют их только вне обострения.
- Применяют эмоленты в символических количествах, которые не в состоянии как следует увлажнить кожу. Еще раз повторю: расход эмолента должен быть 250-500 мл в неделю, не меньше.
- Не подобран оптимальный эмолент.
- В качестве эмолента используется детский крем или что-то подобное.
- Не устранены триггеры (см. выше), поддерживающие хроническое воспаление в коже.
- Мама ребенка боится применять гормоны. А есть врачи, которые боятся их назначать. При атопическом дерматите топические стероиды — основные средства лечения.
- Неправильно подобрана форма топического стероида.
- Стараются вылечить атопический дерматит «изнутри» диетой, антигистаминными средствами, сорбентами, пробиотиками, бактериофагами, хотя причина его — нарушение защитного кожного барьера, и нужно лечить его «снаружи».
Вот и все на сегодня.
Если у вас остались вопросы, пишите ниже в окошечке комментариев.
А у меня к вам такой вопрос:
«С какими запросами и вопросами покупателей, которые касались атопического дерматита, вам приходилось сталкиваться?»
Пишите! Мне думается, что эту тему мы еще продолжим.
До новой встречи на блоге «Аптека для Человека»!
С любовью к вам, Марина Кузнецова
P.S. На этом сайте вы можете приобрести книги для Аптекаря по повышению среднего чека, секретам аптечных продаж, ортопедическим товарам, фарм. мерчендайзингу, а также сборники статей блога. Все подробности здесь.
Атопический дерматит — причины, симптомы, диагностика и лечение
Общие сведения
Атопический дерматит является наиболее распространенным дерматозом (заболеванием кожи), развивающимся в раннем детстве и сохраняющим те или иные свои проявления в течение всей жизни. В настоящее время под термином «атопический дерматит» понимается наследственно обусловленное, незаразное, аллергическое заболевание кожи хронического рецидивирующего течения. Заболевание является предметом курации специалистов в сфере амбулаторной дерматологии и аллергологии.
Синонимами атопического дерматита, также встречающимися в литературе, служат понятия «атопическая» или «конституциональная экзема», «экссудативно-катаральный диатез», «нейродермит» и др. Понятие «атопия», впервые предложенное американскими исследователями A. Coca и R. Cooke в 1923 г., подразумевает наследственную склонность к аллергическим проявлениям в ответ на тот или иной раздражитель. В 1933 г. для обозначения наследственных аллергических реакций кожи Wiese и Sulzberg ввели термин «атопический дерматит», который в настоящее время считается общепринятым.

Атопический дерматит
Причины
Наследственно обусловленный характер атопического дерматита определяет широкую распространенность заболевания среди родственных членов семьи. Наличие у родителей или ближайших родственников атопической гиперчувствительности (аллергического ринита, дерматита, бронхиальной астмы и т. д.) определяет вероятность возникновения атопического дерматита у детей в 50% случаев. Атопический дерматит в анамнезе обоих родителей повышает риск передачи заболевания ребенку до 80%. Подавляющее большинство начальных проявлений атопического дерматита приходится на первые пять лет жизни (90%) детей, из них 60% отмечается в период грудного возраста.
По мере дальнейшего роста и развития ребенка симптомы заболевания могут не беспокоить или ослабевать, однако, большинство людей живут с диагнозом «атопический дерматит» всю жизнь. Нередко атопический дерматит сопровождается развитием бронхиальной астмы или аллергии.
Широкое распространение заболевания во всем мире связано с общими для большинства людей проблемами: неблагоприятными экологическими и климатическими факторами, погрешностями в питании, нервно-психическими перегрузками, ростом инфекционных заболеваний и количества аллергических агентов. Определенную роль в развитии атопического дерматита играют нарушения в иммунной системе детей, обусловленные укорочением сроков грудного вскармливания, ранним переводом на искусственное вскармливание, токсикозом матери во время беременности, неправильным питанием женщины во время беременности и лактации.
Симптомы атопического дерматита
Начальные признаки атопического дерматита обычно наблюдаются в первые полгода жизни. Это может быть спровоцировано введением прикормов или переводом на искусственные смеси. К 14-17 годам у почти 70% людей заболевание самостоятельно проходит, а у остальных 30% переходит во взрослую форму. Заболевание может протекать долгие годы, обостряясь в осенне-весенний период и затихая летом.
По характеру течения различают острую и хроническую стадии атопического дерматита.
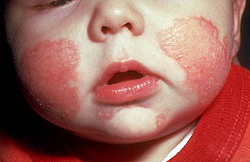 Острая стадия проявляется красными пятнами (эритемой), узелковыми высыпаниями (папулами), шелушением и припухлостью кожи, образованием участков эрозий, мокнутия и корочек. Присоединение вторичной инфекции ведет к развитию гнойничковых поражений.
Острая стадия проявляется красными пятнами (эритемой), узелковыми высыпаниями (папулами), шелушением и припухлостью кожи, образованием участков эрозий, мокнутия и корочек. Присоединение вторичной инфекции ведет к развитию гнойничковых поражений.
Для хронической стадии атопического дерматита характерны утолщение кожи (лихенизация), выраженность кожного рисунка, трещины на подошвах и ладонях, расчесы, усиление пигментации кожи век. В хронической стадии развиваются типичные для атопического дерматита симптомы:
- Симптом Моргана – множественные глубокие морщинки у детей на нижних веках
- Симптом «меховой шапки» — ослабление и поредение волос на затылке
- Симптом «полированных ногтей» — блестящие ногти со сточенными краями из-за постоянных расчесов кожи
- Симптом «зимней стопы» — одутловатость и гиперемия подошв, трещины, шелушение.
В развитии атопического дерматита выделяют несколько фаз: младенческую (первые 1,5 года жизни), детскую (от 1,5 лет до периода полового созревания) и взрослую. В зависимости от возрастной динамики отмечаются особенности клинических симптомов и локализации кожных проявлений, однако ведущим симптомам во всех фазах остается сильнейший, постоянный или периодически возникающий кожный зуд.
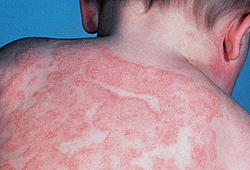 Младенческая и детская фазы атопического дерматита характеризуются появлением на коже лица, конечностей, ягодиц участков эритемы ярко-розового цвета, на фоне которых возникают пузырьки (везикулы) и участки мокнутия с последующим образованием корочек и чешуек.
Младенческая и детская фазы атопического дерматита характеризуются появлением на коже лица, конечностей, ягодиц участков эритемы ярко-розового цвета, на фоне которых возникают пузырьки (везикулы) и участки мокнутия с последующим образованием корочек и чешуек.
Во взрослой фазе очаги эритемы бледно-розового цвета с выраженным кожным рисунком и папулезными высыпаниями. Локализуются преимущественно в локтевых и подколенных сгибах, на лице и шее. Кожа сухая, грубая, с трещинами и участками шелушения.
При атопическом дерматите встречаются очаговые, распространенные или универсальные поражения кожи. Зонами типичной локализации высыпаний являются лицо (лоб, область вокруг рта, около глаз), кожа шеи, груди, спины, сгибательные поверхности конечностей, паховые складки, ягодицы. Обострять течение атопического дерматита могут растения, домашняя пыль, шерсть животных, плесень, сухие корма для рыбок. Часто атопический дерматит осложняется вирусной, грибковой или пиококковой инфекцией, является фоном для развития бронхиальной астмы, поллиноза и других аллергических заболеваний.
Осложнения
 Главной причиной развития осложнений при атопическом дерматите служит постоянное травмирование кожи в результате ее расчесывания. Нарушение целостности кожи ведет к снижению ее защитных свойств и способствует присоединению микробной или грибковой инфекции.
Главной причиной развития осложнений при атопическом дерматите служит постоянное травмирование кожи в результате ее расчесывания. Нарушение целостности кожи ведет к снижению ее защитных свойств и способствует присоединению микробной или грибковой инфекции.
Наиболее частым осложнением атопического дерматита являются бактериальные инфекции кожи – пиодермии. Они проявляются гнойничковыми высыпаниями на теле, конечностях, в волосистой части головы, которые, подсыхая, образуют корочки. При этом часто страдает общее самочувствие, повышается температура тела.
Вторыми по частоте возникновения осложнением атопического дерматита служат вирусные инфекции кожи. Их течение характеризуется образованием на коже пузырьков (везикул), заполненных прозрачной жидкостью. Возбудителем вирусных инфекций кожи является вирус простого герпеса. Наиболее часто поражается лицо (кожа вокруг губ, носа, ушных раковинах, на веках, щеках), слизистые оболочки (конъюнктива глаз, полость рта, горло, половые органы).
Осложнениями атопического дерматита нередко служат грибковые инфекции, вызываемые дрожжеподобными грибками. Зонами поражения у взрослых чаще являются складки кожи, ногти, кисти, стопы, волосистая часть головы, у детей — слизистая полости рта (молочница). Часто грибковое и бактериальное поражение наблюдаются вместе.
Лечение атопического дерматита
Лечение атопического дерматита проводится с учетом возрастной фазы, выраженности клиники, сопутствующих заболеваний и направлено на:
- исключение аллергического фактора
- десенсибилизацию (снижение чувствительности к аллергену) организма
- снятие зуда
- детоксикацию (очищение) организма
- снятие воспалительных процессов
- коррекцию выявленной сопутствующей патологии
- профилактику рецидивов атопического дерматита
- борьбу с осложнениями (при присоединении инфекции)
Для лечения атопического дерматита используются разные методы и лекарственные средства: диетотерапия, ПУВА-терапия, акупунктура, плазмаферез, специфическая гипосенсибилизация, лазерное лечение, кортикостероиды, аллергоглобулин, цитостатики, кромогликат натрия и т. д.
Диетотерапия
Регуляция питания и соблюдение диеты могут значительно улучшить состояние и предотвратить частые и выраженные обострения атопического дерматита. В периоды обострений атопического дерматита назначается гипоаллергенная диета. При этом из рациона убираются жареные рыба, мясо, овощи, наваристые рыбные и мясные бульоны, какао, шоколад, цитрусовые, черная смородина, земляника, дыня, мед, орехи, икра, грибы. Также полностью исключаются продукты, содержащие красители и консерванты: копчености, пряности, консервы и другие продукты. При атопическом дерматите показано соблюдение гипохлоридной диеты – ограничение употребляемой поваренной соли (однако, не меньше 3 г NaCl в сутки).
У пациентов с атопическим дерматитом наблюдается нарушение синтеза жирных кислот, поэтому диетотерапия должна включать в себя пищевые добавки, насыщенные жирными кислотами: растительные масла (оливковое, подсолнечное, соевое, кукурузное и др.), линолевую и линоленовую кислоты (витамин Ф-99).
Медикаментозное лечение
Лекарственная терапия в лечении атопического дерматита включает в себя применение транквилизаторов, противоаллергических, дезинтоксикационных и противовоспалительных средств. Наибольшее значение в практике лечения имеют препараты, обладающие противозудным действием – антигистаминные (противоаллергические) препараты и транквилизаторы. Антигистаминные средства используются для облегчения зуда и снятия отечности кожи, а также при других атопических состояниях (бронхиальная астма, поллиноз).
Существенным недостатком антигистаминных препаратов первого поколения (мебгидролин, клемастин, хлоропирамин, хифенадин) является быстро развивающееся привыкание организма. Поэтому смену этих препаратов необходимо проводить каждую неделю. Выраженный седативный эффект, ведущий к снижению концентрации внимания и нарушению координации движений, не позволяет применять препараты первого поколения в фармакотерапии людей некоторых профессий (водители, учащиеся, и др.). Из-за оказываемого атропиноподобного побочного действия противопоказанием к применению этих препаратов служит ряд заболеваний: глаукома, бронхиальная астма, аденома предстательной железы.
Значительно более безопасно в лечении атопического дерматита у лиц с сопутствующей патологией применение антигистаминных средств второго поколения (лоратадин, эбастин, астемизол, фексофенадин, цетиризин). К ним не развивается привыкание, отсутствует атропиноподобное побочное действие. Самым эффективным и безопасным на сегодняшний день антигистаминным препаратом, применяемым в лечении атопического дерматита, является лоратадин. Он хорошо переносится пациентами и наиболее часто используется в дерматологической практике для лечения атопии.
Для облегчения состояния пациентов при сильных приступах зуда назначаются средства, воздействующие на вегетативную и центральную нервную систему (снотворные, успокоительные средства, транквилизаторы). Применение кортикостероидных препаратов (метипреднизолона или триамцинолона) показано при ограниченных и распространенных поражениях кожи, а также при выраженном, нестерпимом зуде, не снимающимся другими медикаментами. Кортикостероиды назначаются на несколько дней для купирования острого приступа и отменяются с постепенным понижением дозы.
При тяжелом течении атопического дерматита и выраженных явлениях интоксикации применяется внутривенное вливание инфузионных растворов: декстрана, солей, физиологического раствора и др. В ряде случаев бывает целесообразным проведение гемосорбции или плазмафереза – методов экстракорпорального очищения крови. При развитии гнойных осложнений атопического дерматита обоснованным является применение антибиотиков широкого спектра действия в возрастных дозировках: эритромицин, доксициклин, метациклин в течение 7 дней. При присоединении герпетической инфекции назначаются противовирусные препараты — ацикловир или фамцикловир.
При рецидивирующем характере осложнений (бактериальные, вирусные, грибковые инфекции) назначаются иммуномодуляторы: солюсульфон, препараты тимуса, нуклеинат натрия, левамизол, инозин пранобекс и др. под контролем иммуноглобулинов крови.
Наружное лечение
Выбор метода наружной терапии зависит от характера воспалительного процесса, его распространенности, возраста пациента и наличия осложнений. При острых проявлениях атопического дерматита с мокнутием поверхности и корочками назначаются дезинфицирующие, подсушивающие и противовоспалительные примочки (настой чая, ромашки, жидкость Бурова). При купировании острого воспалительного процесса применяются пасты и мази с противозудными и противовоспалительными компонентами (ихтиолом 2-5%, дегтем 1-2%, нафталанской нефтью 2-10%, серой и др.). Ведущими препаратами для наружной терапии атопического дерматита остаются кортикостероидные мази и кремы. Они оказывают антигистаминное, противовоспалительное, противозудное и противоотечное действия.
Световое лечение атопического дерматита является вспомогательным методом и применяется при упорном характере заболевания. Процедуры УФО проводятся 3-4 раза в неделю, практически не вызывают побочных реакций (кроме эритемы).
Профилактика
Различают два вида профилактики атопического дерматита: первичную, направленную на предотвращение его возникновения, и вторичную – противорецидивную профилактику. Проведение мероприятий по первичной профилактике атопического дерматита должно начинаться еще в период внутриутробного развития ребенка, задолго до его рождения. Особую роль в этот период играют токсикозы беременной, прием медикаментов, профессиональные и пищевые аллергены.
Особое внимание вопросам профилактики атопического дерматита следует уделять на первом году жизни ребенка. В этот период важно избежать излишнего приема медикаментов, искусственного вскармливания, чтобы не создавать благоприятного фона для гиперчувствительности организма к различным аллергическим агентам. Соблюдение диеты в этот период не менее важно и для кормящей женщины.
Вторичная профилактика имеет своей целью предотвращение обострений атопического дерматита, а, в случае возникновения, — облегчение их протекания. Вторичная профилактика атопического дерматита включает в себя коррекцию выявленных хронических заболеваний, исключение воздействия провоцирующих заболевание факторов (биологических, химических, физических, психических), соблюдении гипоаллергенной и элиминационной диет и т. д. Профилактический прием десенсибилизирующих препаратов (кетотифена, кромогликата натрия) в периоды вероятных обострений (осень, весна) позволяет избежать рецидивов. В качестве противорецидивных мер при атопическом дерматите показано лечение на курортах Крыма, Черноморского побережья Кавказа и Средиземноморья.
Особое внимание следует уделять вопросам ежедневного ухода за кожей и правильному выбору белья и одежды. При ежедневном душе не следует мыться горячей водой с мочалкой. Желательно применять нежные гипоаллергенные сорта мыла (Dial, Dove, детское мыло) и теплый душ, а затем аккуратно промокнуть кожу мягким полотенцем, не растирая и не травмируя ее. Кожу следует постоянно увлажнять, питать и защищать от неблагоприятных факторов (солнца, ветра, мороза). Средства по уходу за кожей должны быть нейтральными не содержащими ароматизаторов и красителей. В белье и одежде следует отдавать предпочтение мягким натуральным тканям, не вызывающим зуд и раздражение, а также использовать постельные принадлежности с гипоаллергенными наполнителями.
Прогноз
Наиболее тяжелыми проявлениями атопического дерматита страдают дети, с возрастом частота обострений, их длительность и тяжесть становятся менее выраженными. Почти половина пациентов выздоравливает в возрасте 13-14 лет. Клиническим выздоровлением считается состояние, при котором симптомы атопического дерматита отсутствуют в течение 3–7 лет.
Периоды ремиссии при атопическом дерматите сопровождаются стиханием или исчезновением симптомов болезни. Промежуток времени между двумя обострениями может колебаться от нескольких недель до месяцев и даже лет. Тяжелые случаи атопического дерматита протекают практически без светлых промежутков, постоянно рецидивируя.
Прогрессирование атопического дерматита значительно повышает риск развития бронхиальной астмы, респираторной аллергии и др. заболеваний. Для атопиков чрезвычайно важным моментом является выбор профессиональной сферы деятельности. Им не подходят профессии, предусматривающие контакт с моющими средствами, водой, жирами, маслами, химическими веществами, пылью, животными и прочими раздражающими агентами.
К сожалению, невозможно полностью оградить себя от влияния окружающей среды, стрессов, болезней и т. д., а это значит, что всегда будут присутствовать факторы, обостряющие атопический дерматит. Однако, внимательное отношение к своему организму, знание особенностей течения заболевания, своевременная и активная профилактика позволяют значительно уменьшить проявления заболевания, продлить периоды ремиссии на многие годы и повысить качество жизни. И ни в коем случае не следует пытаться лечить атопический дерматит самостоятельно. Это может вызвать осложненные варианты течения заболевания и тяжелые последствия. Лечение атопического дерматита должны осуществлять врачи аллергологи и дерматовенерологи.
Атопический дерматит у взрослых: фото, симптомы, лечение
Лечение атопического дерматита у взрослых, симптомы и причины возникновения
Атопический дерматит является одной из форм аллергической реакции, проявляющейся кожными высыпаниями. Он может носить пищевой и непищевой характер. Однако одна треть всех больных имеют эндогенную форму болезни, причина которой носит не аллергический характер. В последние десятилетия количество людей cтрадающих АД выросло в два раза.
Впервые болезнь была описана еще в тридцатые годы прошлого века. Иногда ее называют атопической экземой. Атопический дерматит чаще всего дебютирует в раннем детстве. Однако он может начаться и в подростковом и даже во взрослом возрасте. Согласно статистике только 2% из всех страдающих АД во взрослом состоянии, заболели им после созревания организма.

Причины атопического дерматита
Значительную роль играет наследственность, но даже при наличии болезни у обоих родителей ребенок имеет шанс избежать атопического дерматита. Генетика лишь предрасполагает к болезни, сам патологический процесс включается при контакте с аллергенными факторами. К ним относятся:
- промышленные выбросы в атмосфере;
- агрессивные химические препараты: отбеливатели, краски, пестициды;
- ГМО, консерванты, красители;
- фармпрепараты, гормональные средства, антибиотики;
- инфекционные заболевания;
- обычные аллергены: пыльца, пыль, шерсть домашних животных.
Количество вышеперечисленных факторов возрастает с каждым годом. Именно поэтому случаев проявления атопического дерматита у взрослых становится все больше. Хуже всего то, что среди аллергических факторов есть широко распространённые, привычные лекарства, антисептики и даже витамины. Это усложняет не без того трудный процесс лечения.
Симптомы атопического дерматита
Для атопического дерматита у взрослых характерен сильный зуд кожи в области поражения. Кроме того, больные отмечают:
- отеки и покраснения кожи;
- сыпь в виде папул, пустул;
- изъязвления на месте папул;
- шелушение кожи и появление корочек;
- мокнущие участки
Все эти симптомы во время ремиссии пропадают и человек выглядит совершенно здоровым. У взрослых АД протекает, как правило, тяжелее чем у детей. Высыпания занимают большую площадь кожи. При тяжелом течении и если лечение отсутствует, тело может быть покрыто высыпаниями почти полностью. Постепенно кожа в месте поражения утолщается, меняется ее рисунок. Если атопический дерматит затрагивает волосистую часть головы, это может привести к выпадению волос и постепенному облысению.
Для АД характерна лихенификация. Она появляется в результате постоянных расчесов и травмирования кожи и выражается в ее утолщении и жесткости. Области –лихены практически никогда не появляются у детей, но зато являются характерным признаком атопического дерматита у взрослых 30-50 лет. Очаг поражения может быть один. Иногда лихены появляются сразу в разных местах.
Внешне лихены могут выглядеть как псориазное поражение кожи. Поэтому важна тщательная диагностика. На волосистой части головы очаговый лихен проявляется ломкостью волос, зудом. Но чаще всего лихены располагаются на задней поверхности шеи, бедрах, голенях, подбородке, предплечьях, половых органах.
Как выглядит АД, фото
На фото ниже показано, как проявляется заболевание у взрослых.

Диагностика
Диагностика заболевания не представляет трудностей. Пациент обращается к дерматологу, который может поставить диагноз исходя из осмотра кожного покрова. Конечно, предположения врача подтверждаются биохимическим анализом крови, анамнезом жизни человека и соскобом пораженных участков кожи, который выполняют для исключения грибковых заболеваний. На основании полученных результатов пациенту назначают лечение.
Точный диагноз ставится на основании анализа крови на определение уровня в плазме иммуноглобулина Е, который при нейродермите сильно повышен. Кроме этого, важно понимать, что успешное лечение заболевания зависит, прежде всего, от выяснения причины, провоцирующей обострения. Для того чтобы узнать, что именно является толчком для развития очередного обострения, пациенту проводят специальные аллергологические пробы: в область предплечья наносят различные виды аллергенов и наблюдают за реакцией кожи. При положительной реакции на какой-то из нанесенных компонентов кожа человека станет гиперемированной и отечной в этом месте.
Лечение атопического дерматита для взрослого
Схема лечения атопического дерматита у взрослых будет зависеть от локализации воспаления, возраста больного, наличия вторичных заболеваний.
Терапия должна быть комплексной и состоять из нескольких этапов: устранение причинного фактора;
- медикаментозное симптоматическое лечение;
- профилактика рецидивов,
- коррекция образа жизни.
Часто сразу выявить причину дерматита сложно. До проведения аллергопроб больному нужно пересмотреть питание. Полностью исключить продукты с высоким индексом аллергенности. В рационе должны быть каши, кисломолочные продукты, зеленые овощи. Исключить контакт кожи с агрессивными моющими средствами, порошками, лаками, красками.
Медикаментозная терапия
Медикаментозная терапия является базовой при лечении атопического дерматита у взрослых. Она включает широкий спектр медикаментов.
Группы препаратов, применяемые при атопическом дерматите:
- глюкокортикостероиды;
- антигистаминные препараты;
- иммуносупрессоры класса макролидов;
- увлажняющие средства различных групп.

Антигистаминные препараты
Эти препараты оказывают противоаллергическое действие. Блокируя выброс гистамина они устраняют покраснение, снимают отек, уменьшают зуд. В основном они назначаются в таблетированной форме, но также могут назначаться в виде уколов. К этой группе препаратов относятся такие медикаменты как хлоропирамин (супрастин), клемастин, лоратадин.
Глюкокортикостероиды
Эта группа препаратов является традиционной в лечении атопического дерматита. Они назначаются как местно (в виде мазей), так и системно (внутрь в виде таблеток). Препараты этой группы разнятся по степени активности — слабые (гидрокортизон), средние (элоком) и сильные (дермовейт). Однако, в последнее время, эффективность этих препаратов ставится под сомнением, поскольку очень часто их назначение осложняется вторичной инфекцией
Увлажняющие средства различных групп
К этой группе препаратов относятся различные средства на ланолиновой основе, а также на основе термальных вод. В основном, они увлажняют кожу. Эти средства назначаются в период ремиссии, то есть в хронический и подострый период болезни.
Также в эту группу входят препараты, которые ускоряют процесс эпителизации. Они назначаются при наличии у пациентов ранок, трещин. Как и увлажнители кожи данные препараты назначаются в хронический период атопического дерматита.

Иммуносупрессоры класса макролидов
Эти препараты, как и стероиды, оказывают иммуносупрессивный эффект. К ним относятся пимекролимус (элидел) и такролимус. Первый препарат разработан как средство местной терапии и выпускается в виде мази, второй – в виде капсул.
Мази для лечения атопического дерматита у взрослых
Выбор лекарственной формы препарата, будь то мазь, крем или эмульсия зависит от формы атопического дерматита и стадии его развития. Так в острой фазе, которая сопровождается мокнутием и образованием корок, рекомендуются эмульсии, настойки и аэрозоли. Например, назначается настойка ромашки (которая обладает антисептическими свойствами) или жидкость Бурова. Если острая фаза не сопровождается мацерацией (влажным размягчением кожи), то можно применять крема и пасты. При хроническом течении атопического дерматита назначаются мази.
Мази и крема, ускоряющие процесс заживления:
- Солкосерил. Благодаря своему составу способствует заживлению тканей и усилению восстановительных процессов в очаге воспаления. Гель или мазь намазывают непосредственно на раневую поверхность, которую предварительно очищают. Наносят 1 – 2 раза в день, а при необходимости рану покрывают повязкой.
- Метилурациловая мазь. Оказывает противовоспалительное действие, стимулирует и ускоряет заживление. На предварительно очищенную поврежденную поверхность мазь наносят тонким слоем. После нанесения фиксируют повязкой.
Смягчающие крема:
- Атодерм. Увлажняет кожу и устраняет ее гиперчувствительность. Крем наносят на слегка влажную, но очищенную кожу два раза в день.
- Топикрем. Восстанавливает липидный барьер кожи, устраняя чувство стянутости. Смазывать сухие участки кожи дважды в день.
- Трикзера. Уменьшает гиперчувствительность кожи, увлажняет и восстанавливает липидный слой. Наносить крем на предварительно очищенную кожу один – два раза в сутки.
Группа антигистаминов:
Фенистил гель. Блокирует Н1-рецепторы, тем самым, препятствуя высвобождению гистамина. Гель наносят на зудящую поверхность в течение 3 – 5 дней.
Группа макролидов:
- Элидел. Блокирует высвобождение медиаторов воспаления, тем самым, оказывая противоаллергическое действие. Средство наносят тонким слоем и деликатно втирают в пораженную поверхность. Процедуру проделывают два раза в сутки на протяжении 6 – 8 недель.
Группа глюкокортикостероидов:
- Элоком. Снимает отек и оказывает противозудное действие. Рекомендуется применять мазь в случае наибольшего шелушения кожи и крем, если преобладает воспалительная инфильтрация.
- Гидрокортизон. Тормозит аллергические реакции и развитие отека в очаге. Уменьшает покраснение. Намазывать слоем в 1 мм на пораженные участки кожи дважды в сутки.
- Дермовейт. Оказывает противовоспалительное и иммуносупрессивное действие. Наносить тонким слоем один – два раза в сутки. Длительность лечения не должна превышать 4 недель.
Мази и крема из различных групп:
- Крем Айсида. Оказывает антисептическое действие, повышает обменные процессы в коже. Глубоко увлажняет кожу и восстанавливает липидный слой. Легкими круговыми движениями крем наносят утром и вечером на поврежденные участки тела.
- Ихтиоловая мазь. Мазь препятствует избыточному ороговению кожных покровов. Также оказывает антисептическое действие, таким образом, препятствует вторичному инфицированию атопического дерматита. Мазь наносят один – два раза в сутки на участки огрубевшей кожи.
- Сульфатиазол серебра. Способствует заживлению ран, препятствует развитию вторичной инфекции. Тонким слоем в 1 – 2 мм мазь наносят с помощью тампона на пораженную поверхность дважды в сутки.
Любой фармацевтический препарат, предназначенный для лечения атопического дерматита, выпускается в нескольких формах. Например, солкосерил выпускается и в виде мази, и виде геля.
Таблетки для лечения атопического дерматита
В таблетированной форме назначаются антигистаминные, мембраностабилизирующие и седативные препараты.
- Седативные средства. Постоянный, порой мучительный зуд является причиной расстройств психо-эмоциональной сферы. В свою очередь, стресс и напряжение выступают в качестве провоцирующих факторов в развитии атопического дерматита. Поэтому очень важно нормализовать эмоциональный фон пациента, чтобы предотвратить обострение атопического дерматита. С целью успокоения применяются как растительные средства, так и транквилизаторы. К первым относят настойки пустырника и пассифлоры, ко вторым – алпразолам, тофизопам.
- Мембраностабилизирующие препараты. Эти препараты назначаются в остром периоде болезни совместно с антигистаминными средствами. Они препятствуют высвобождению медиаторов аллергической реакции, таких как гистамин, серотонин. Представителями этой группы средств являются кромогликат натрия, кетотифен.
- Препараты, нормализующие функцию кишечника. Эти препараты являются неотъемлемыми в терапии атопического дерматита, поскольку патологии кишечного тракта могут быть не только провоцирующими факторами, но и основной причиной атопического дерматита. В первую очередь, к таким препаратам относятся средства, впитывающие токсины из кишечника или же сорбенты (смектит, лигнин). Их назначают в острый период болезни, длительностью на 7 – 10 дней. После курса лечения сорбентами рекомендуются препараты, нормализующие флору и восстанавливающие защитные свойства кишечника. К таким препаратам относятся эубиотики (бифидумбактерин) и пребиотики (хилак форте).
Кроме вышеперечисленных медикаментов в терапии атопического дерматита используются гипосенсибилизирующие препараты. Они назначаются в остром периоде болезни и чаще всего в виде уколов.

Рекомендованная диета
Диета при атопическом дерматите у взрослых является обязательным условием при лечении. Необходимо учитывать, что при атопическом дерматите у взрослых должна быть сбалансированная диета для того, чтобы сохранить необходимый комплекс витаминов и минералов.
При развитии атопической формы заболевания следует исключить из питания продукты, вызывающие острый аллергический приступ. Наиболее часто провокаторами заболевания являются:
- консервированные и маринованные продукты;
- колбасы и копчености;
- молочная продукция;
- куриные яйца;
- нельзя есть жирную рыбу и мясо;
- цитрусовые, клубника;
- овощи и фрукты (включая свежевыжатые соки) яркого цвета;
- соусы, острые специи;
- продукты пчеловодства, шоколад, орехи, какао;
- красное вино, газировка, фастфуды.
Рекомендуется готовить пищу на паровой бане, так как этот способ приготовления снижает аллергенность продуктов. Иногда пациент, который не может есть свежие красные овощи (помидоры, перцы), нормально реагирует на употребление в питании термически обработанных овощей.

Народные средства
В народной медицине важное значение при лечении атопического дерматита имеет комплексный подход – например, не только снимать симптоматику ваннами, но и проводить очищение организма от токсинов, укреплять иммунитет. Наиболее эффективными народными методами облегчения состояния при рассматриваемом хроническом кожном заболевании являются:
- Успокоить, снять раздражение и зуд кожи поможет чай из мяты и мелиссы. Заварить его вы сможете, взяв по одной ложке этих сухих и измельчённых трав, залив их двумя бокалами кипятка и настояв не менее пяти часов. Пить такой чай можно на ночь по половине стакана.
- Для протирания кожи с целью уменьшения кожных проявлений, можно использовать отвар, приготовленный с использование коры от дуба. Для его приготовления следует одну большую ложку измельчённой дубовой коры залить двумя стаканами крутого кипятка и настоять в течение суток.
- Масло герани. Измельчить листья и цветки обычной домашней герани, засыпать в бутыль из темного стекла и залить растительным (рафинированным) маслом. Сначала лекарственное средство настаивается в темном месте в течение 5 дней, затем бутыль перемещается в область воздействия солнечных лучей (например, на подоконник) еще на 6 недель. В дальнейшем масло герани хранится в холодильнике (нельзя допускать его замерзания!), а применяться может ежедневно – им протирают пораженные участки кожи.
- Можно приготовить лечебную ванну. Для этого следует положить в воду, объёмом один литр, 100 гр. почек берёзы, прокипятить и оставить остывать на час. Затем, полученный настой вылить в набранную для водных процедур ванну.
- В летний период можно использовать и свежие растения. Так, нарвав крапивы и залив её небольшое количество литром воды, можно получившийся настой использовать для примочек. Их накладывают для обезболивания на больные мест.
- Ванна с ромашкой. Заваривают 500 грамм цветков аптечной ромашки (можно взять свежие, можно засушенные) в литре кипятка, натаивают в течение получаса и выливают полученный отвар в ванну с водой. Время проведения процедуры – 20 минут, температура воды должна быть умеренно теплой.
Существует также простой способ поддержания в организме витамина А, что позволит укрепить иммунитет. Он очень прост: нужно натереть мелко две больших моркови, выложить её в ёмкость с двумя стаканами растительного масла и оставить на трое суток. Полученную смесь следует принимать по столовой ложке каждый день, курсом 2 – 3 месяца.

Общие рекомендации
Не стоит при атопическом дерматите надеяться только на помощь медикаментозного лечения – заболевание носит хронический характер, а значит терапия должна проводиться всю жизнь.
Врачам хорошо известно, что длительный прием любых лекарственных препаратов приводит к нарушению функций всех органов и систем. Целесообразно предпринимать меры по предотвращению обострений проявлений рассматриваемого хронического кожного заболевания:
- одевайтесь по погоде, не кутайтесь, предупреждайте избыточное потоотделение;
- увлажняйте кожные покровы мазями или кремами;
- не перегревайтесь, избегайте резкого переохлаждения;
- во время водных процедур используйте дегтярное мяло, мягкие очищающие средства без отдушек и красителей. Можно покупать прозрачные детские гели для душа;
- регулярно бывайте на свежем воздухе, гуляйте также в солнечную погоду, но не в самую жару;
- носите одежду из хлопка и трикотажа, избегайте шерсти и синтетики;
- при атопии не купайтесь слишком часто во избежание обезжиривания эпидермиса;
- следите за чистотой жилища, ежедневно делайте влажную уборку, чтобы избежать домашней пыли;
- не допускайте сырости в помещении или, наоборот, слишком сухого воздуха;
- после купания смазывайте тело специальными маслами;
- бассейны с хлорированной водой пациентам, страдающим от атопического дерматита, не подходят.
Атопический дерматит невозможно вылечить «раз и навсегда» — это кожное заболевание, к сожалению, будет периодически проявляться всю жизнь. Но при соблюдении вышеуказанных рекомендаций можно ввести заболевание в длительную ремиссию. В любом случае рассматриваемая патология должна лечиться под контролем врача – нужно выявить причину развития дерматита атопического вида и по возможности ее удалить — только тогда можно рассчитывать на длительное облегчение.
