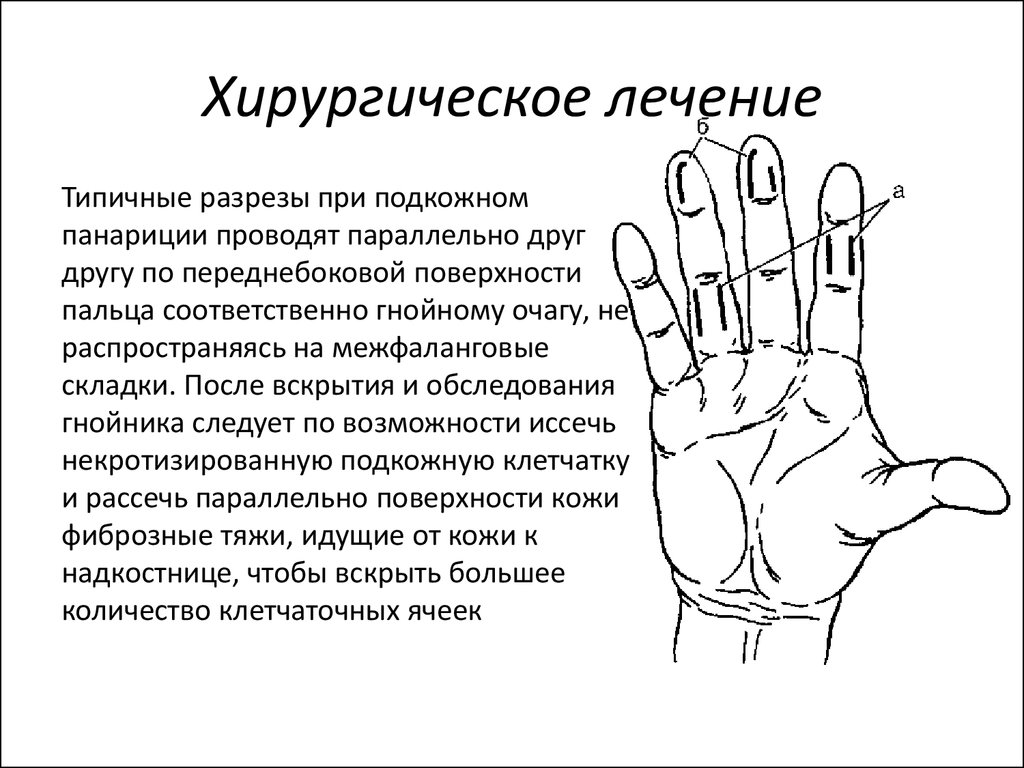
причины, симптомы, лечение, профилактика в домашних условиях
Заусенец, заноза, ссадина, неаккуратно выполненный маникюр или педикюр – достаточно небольшой ранки, чтобы туда проникла инфекция, образовался очаг воспаления. Уже через несколько часов простая царапинка может обернуться жжением и отеком, покраснением и пульсирующей болью, которую довольно трудно терпеть. Это и есть панариций.
Что такое панариций
Панариций — это острое гнойное воспаление тканей пальцев рук или ног, чаще всего – в области ногтя, где формируется гнойник1. Причиной воспаления обычно является золотистый стафилококк и грамотрицательные бактерии. При этом воспалительный процесс чаще развивается у людей с гиповитаминозом, эндокринными нарушениями и сниженным иммунитетом1.
Интересные факты о панариции
| Длительность | стадия инфильтрации 2-3 суток |
| Боль | ноющая, жжение, распирание |
| Покраснение | равномерное |
| Припухлость | разлитая |
| Температура тела | иногда 37,1—38 °C |
- Панариций на руке встречается гораздо чаще, чем на ноге.

- Появление панариция провоцирует переохлаждение, частый контакт с водой и загрязнениями.
- Примерно в 38% случаев панариций встречается у домохозяек, в 36% — у работников заводов и предприятий, в 10% — у дачников и садоводов и еще в 7% — у школьников2.
- У пожилых людей воспаление протекает тяжелее, а заживление занимает больше времени.
- Дети и младенцы очень уязвимы перед панарицием из-за неразвитой иммунной системы.
- Частое мытье рук с антибактериальным мылом приводит к тому, что на коже остаются только устойчивые к антисептикам и антибиотикам бактерии. Поэтому при появлении панариция вылечить его будет очень сложно2.
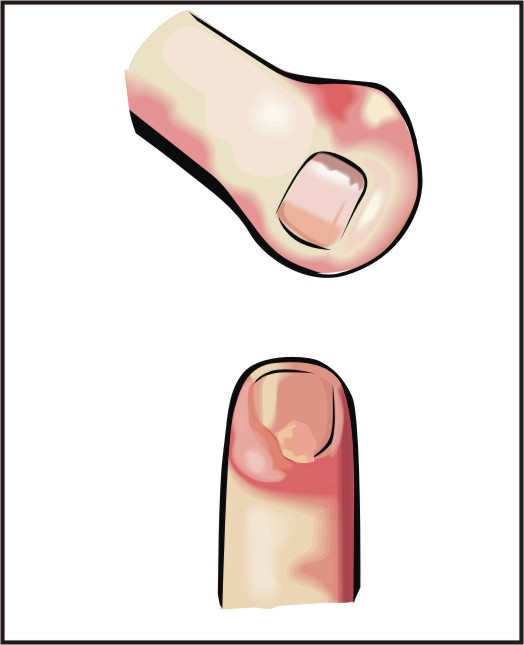
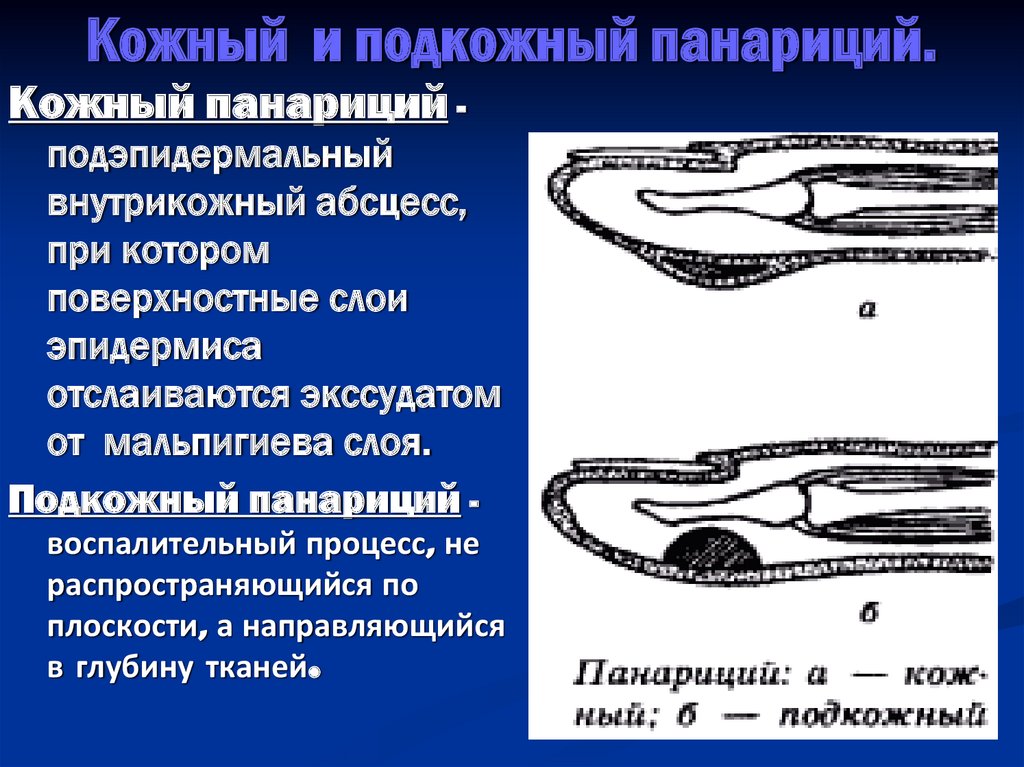
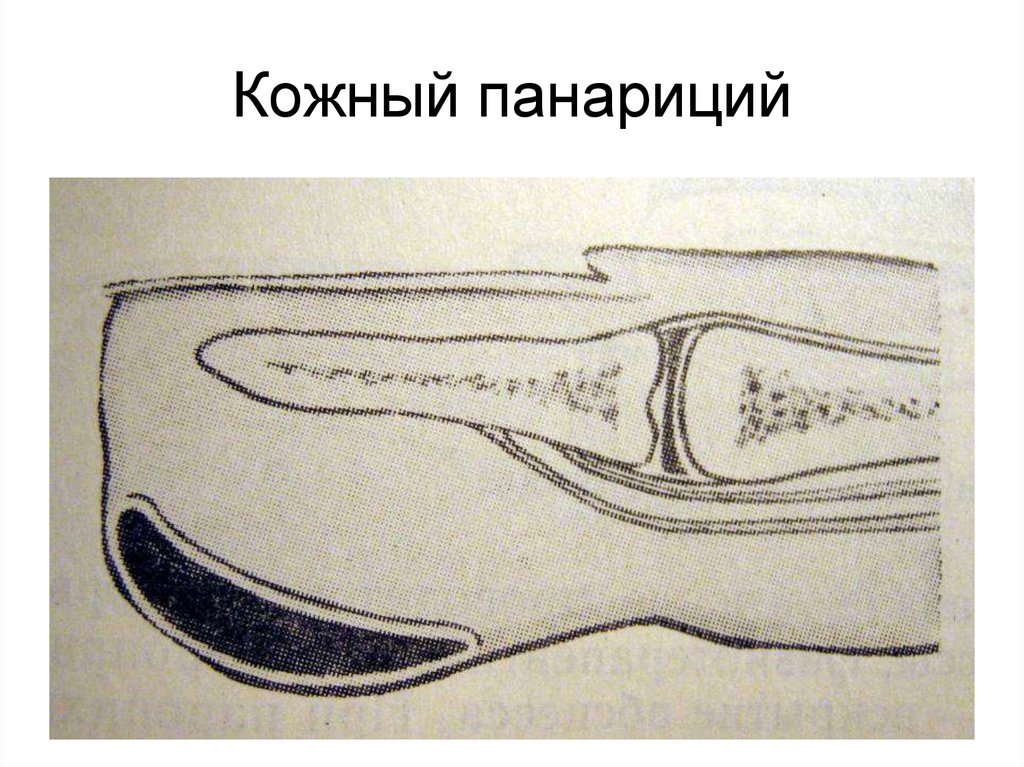
Как выглядит панариций
При панариции палец отекает и краснеет. Даже в состоянии покоя ощущается пульсирующая боль, которая особенно усиливается ночью. По мере развития воспалительного процесса палец немеет. Под кожей начинает просвечивать серовато-желтый гной. Затем происходит отслойка эпидермиса, и формируется гнойный пузырь3.
Кстати, если гнойный пузырь прорывается и боль утихает, это вовсе не означает, что самое страшное позади, и теперь палец быстро заживет. Воспаление может пойти вглубь тканей и затронуть суставы и сухожилия. Движение больного пальца ограничивается, а пациент начинает жаловаться на недомогание и слабость. Может повыситься температура тела. Необходимо обратиться к врачу, так как может потребоваться хирургическое вмешательство.
Панариций на пальце руки
Чаще всего панариций встречается на руках. Это связано с тем, что кожа на руках тонкая и сухая. А частое мытье и дезинфекция (или напротив, пренебрежение гигиеной) усугубляют ситуацию, делая руки уязвимыми для травм и инфекций.
Провоцирующие факторы:
- маникюр, выполненный нестерильными инструментами;
- работа с саду или огороде без перчаток;
- длительный контакт с водой;
- несоблюдение гигиены.
Чтобы сохранить кожу рук здоровой и защищенной, каждый раз после мытья посуды или влажной уборки нужно пользоваться увлажняющим кремом. А даже небольшую ранку или порез нужно обработать раствором йода и заклеить антибактериальным пластырем.
А даже небольшую ранку или порез нужно обработать раствором йода и заклеить антибактериальным пластырем.
Панариций на пальце ноги
Чаще всего панариций на пальце ноги развивается из-за врастания ногтя. Врастание обычно встречается на первом и втором пальцах, главным образом — на правой ноге. С внутренней стороны ноготь врастает в 8 раз чаще, чем с наружной3.
Провоцирующие факторы:
- неудобная, тесная обувь. Из-за давления чаще наблюдается врастание ногтя в ногтевой валик;
- сильно подрезанный край ногтя травмирует кожу. А если и ноги часто потеют, то легко может присоединиться инфекция;
- травма или врожденная деформация стопы;
- грибок утолщает ногтевую пластину, которая быстро врастает в кожу.
Причины панариция
К основным причинам панариция относятся:
- мелкие проколы кожи;
- ссадины и царапины;
- заусенцы;
- вросший ноготь;
- травма кожного валика во время маникюра или педикюра;
- токсическое воздействие химических веществ;
- авитаминоз;
- нарушения периферического кровообращения;
- сахарный диабет.

Симптомы панариция
В зависимости от формы и степени заболевания симптомы панариция могут различаться, но есть и общие признаки:
- жжение и отек кожи;
- пульсирующая боль, которая обостряется ночью;
- пораженный участок кожи краснеет и становится горячим;
- возможно повышение температуры тела, интоксикация, слабость.
Лечение панариция
Лечение панариция напрямую зависит от стадии болезни. Если вы обратитесь к специалисту в первые дни, когда гнойный пузырь еще не образовался, врач назначит антибактериальные препараты и антисептики для обработки. Но если воспалительный процесс затянулся и перешел на более глубокие ткани, то проводится уже хирургическое лечение. В запущенном случае панариций может привести к гангрене и потере пальца.
Диагностика
Диагностика панариция проводится на основании жалоб пациента и осмотра поврежденного пальца. Для постановки точного диагноза доктор может назначить рентген. По совокупности симптомов врач выставляет диагноз и назначает лечение.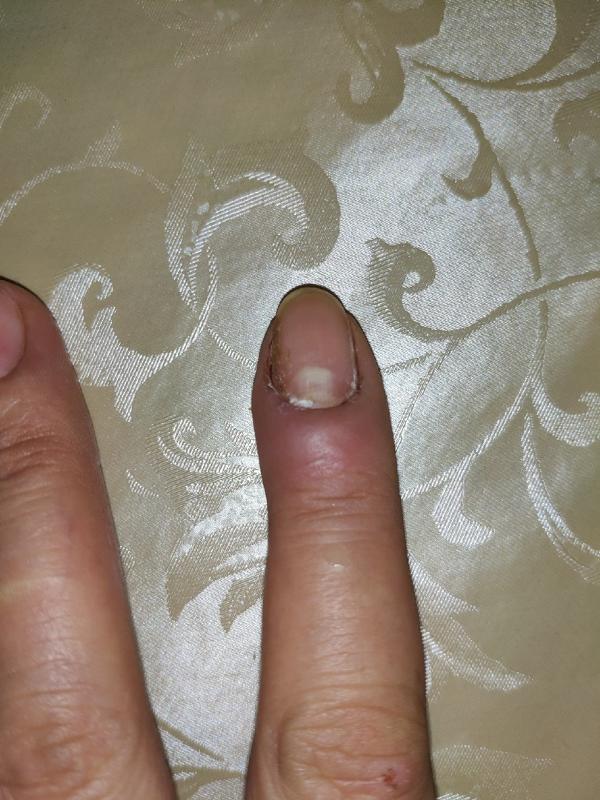
Мази при панариции
Консервативное лечение панариция включает ванночки с морской солью и антисептическими растворами, а также повязки с антибактериальной мазью. Такие мази обладают противовоспалительным, противомикробным и ранозаживляющим действием.
1. Офломелид мазь
Офломелид содержит антибиотик офломицил, анестетик лидокаин и заживляющее средство метилурацил. Мазь оказывает комплексное действие – обезболивает, подавляет активность патогенных микроорганизмов, ускоряет заживление тканей.
Мазь наносят на поврежденную область 1 раз в день, после чего закрывают марлевой повязкой. Стандартный курс лечения – 1 –2 недели. Офломелид отпускается по рецепту, применяется у взрослых старше 18 лет.
2. Ихтиоловая мазь 20%
Проверенное средство при гнойничковых поражениях кожи. Ихтиоловая мазь оказывает противовоспалительное и противомикробное действие, уменьшает боль и ускоряет созревание фурункулов. Может применяться для лечения детей с 12 лет.
Мазь наносят на кожу 1-2 раза в день, при необходимости используют повязку.
3. Бондерм мазь
Мазь содержит антибиотик широкого спектра действия мупироцин. Применяется при бактериальных инфекциях кожи, в том числе фурункулезе, инфицированных ранах и ожогах. Может использоваться для профилактики бактериального заражения при незначительных травмах кожи – ссадинах, порезах, укусах насекомых. Бондерм мазь подходит для лечения детей старше 3 лет.
4. Левомикон-ТФФ мазь
Комбинированный препарат для наружного применения, который оказывает противовоспалительное, противомикробное и ранозаживляющее действие. Легко проникает вглубь тканей и действует даже при наличии гноя. Мазь может применяться у детей с 1 года.
5. Календула мазь
Гомеопатическая мазь с противовоспалительным и антимикробным действием лечит опрелости, трещины кожи, ссадины и другие повреждения кожных покровов. Может применяться с 18 лет.
6. Стелланин-ПЭГ мазь 3%
Антибактериальная мазь улучшает отток гноя из участка воспаления, ускоряет заживление тканей, снимает отек и боль. Наносится на кожу 1–2 раза в сутки, средняя продолжительность лечения составляет от 5 до 15 дней.
Наносится на кожу 1–2 раза в сутки, средняя продолжительность лечения составляет от 5 до 15 дней.
Стелланин-ПЭГ мазь может применяться с 18 лет и отпускается строго по рецепту.
7. Гентамицин Акос мазь
Мазь на основе гентамицина – антибиотика широкого спектра действия. Используется для лечения бактериальных инфекций кожи и мягких тканей. Помогает при фолликулите, фурункулезе, пиодермии, инфицированном себорейном дерматите и инфицированных кожных ранах разного происхождения. Мазь наносят на пораженный участок 3–4 раза в день, лечение в среднем занимает 1–2 недели.
Можно применять для лечения детей после консультации с врачом. Отпускается по рецепту.
8. Супироцин мазь 2%
Мазь с антибиотиком супироцином борется с большинством бактерий, которые вызывают воспалительные и гнойничковые поражения кожи. Мазь применяют для лечения фурункулеза, фолликулита, инфицированных ран, экзем и ожогов. Супироцин нужно наносить на пораженную область кожи 2–3 раза в день.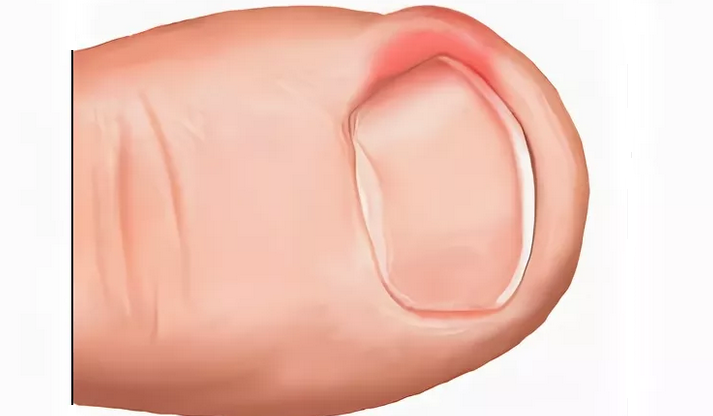
Мазь может применяться с 3 лет и отпускается по рецепту.
9. Банеоцин (мазь или порошок)
Комбинированный антибактериальный препарат с широким спектром действия. Содержит 2 антибиотика — неомицин и бацитрацин. Универсальное средство для лечения ран и ожогов для всей семьи, а также для профилактики кожных инфекций. Отпускается без рецепта.
10. Бетадин мазь
Действующее вещество мази — повидон-йод, который эффективен против множества бактерий, вирусов, грибов и простейших. Мазь лечит раны, ожоги, ссадины, пролежни и язвы. Отпускается без рецепта, может применяться у детей, за исключением недоношенных и новорожденных.
Вскрытие панариция
Вскрытие панариция проходит под местным обезболиванием. Хирург вскрывает гнойник и дренирует его, чтобы полностью очистить от гноя и кровянистых отложений. Затем врач закрывает прооперированную область стерильной асептической повязкой.
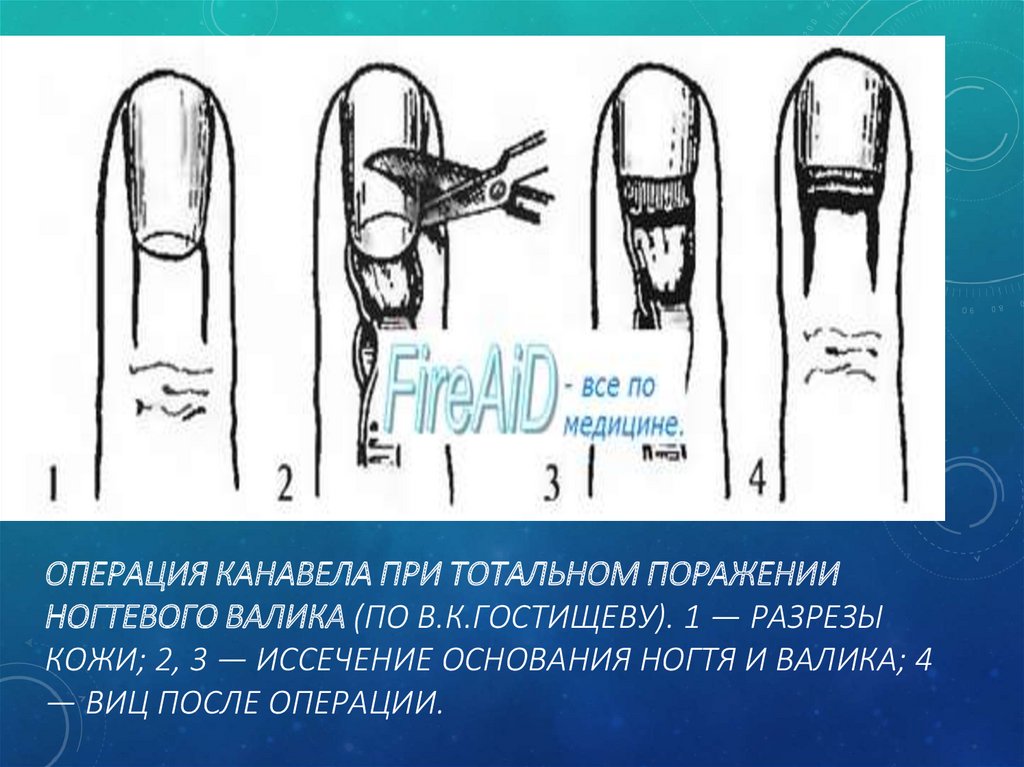
Если панариций образовался под ногтем, то хирург сначала частично или полностью удаляет ногтевую пластину, а затем вычищает скопившийся гной.
На следующий день, во время перевязки, доктор проверяет — полностью ли удален гнойник, не усиливаются ли отек и боль, оценивает необходимость повторного проведения операции.
Профилактика панариция в домашних условиях
Чтобы избежать попадания инфекции в ранку, необходимо соблюдать определенные правила безопасности и чистоты на кухне, а также при уборке помещений и работе в саду.
Старайтесь быть аккуратнее: чтобы не травмировать руки, работайте в перчатках. При необходимости сразу же обработайте ранку или порез антисептиком. В домашней аптечке должны быть перекись водорода, мирамистин, «зеленка» и йод.
Носите только удобную обувь, поддерживайте здоровье ногтей и кожи стоп, используйте правильную технику обрезания ногтей. Тогда риск возникновения панариция будет минимальным.
Популярные вопросы и ответы
На самые популярные вопросы, связанные с панарицием отвечает опытный подолог и директор Школы аппаратного педикюра Анна Обухова.
Сколько дней длится панариций?
— Панариций формируется в течение 3 дней, но первые признаки воспаления появляются уже через несколько часов после травмирования.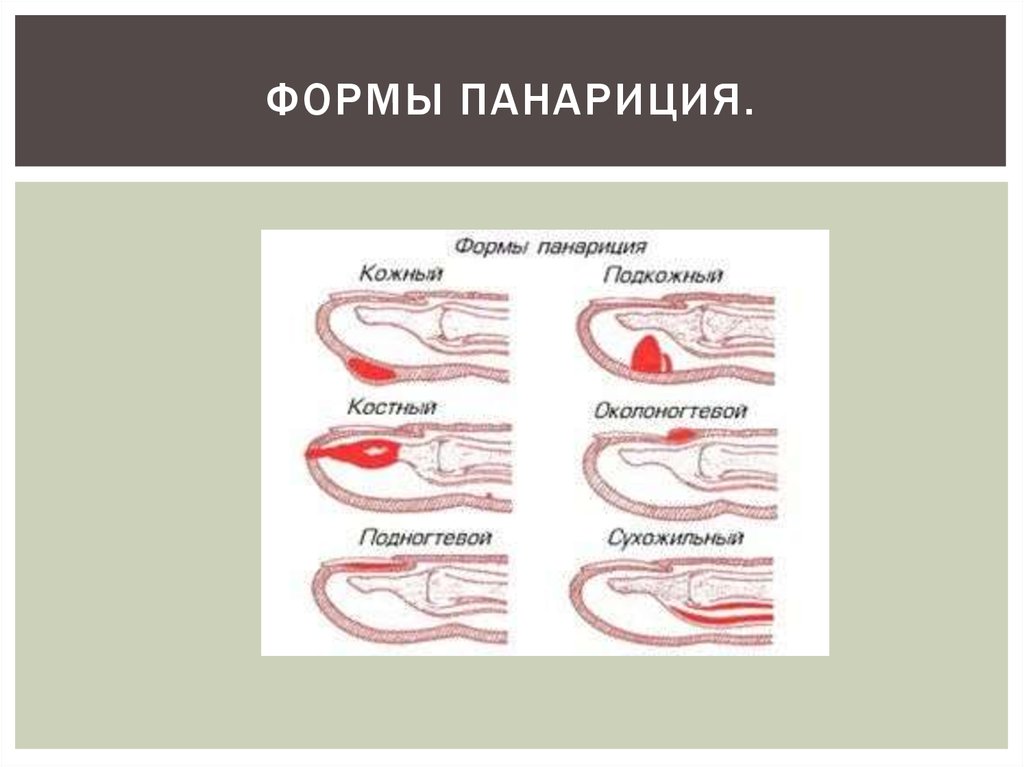 В зависимости от глубины воспаления и тяжести процесса, индивидуального кожного иммунитета и времени обращения к врачу, лечение панариция может продолжаться от 10 дней до нескольких недель.
В зависимости от глубины воспаления и тяжести процесса, индивидуального кожного иммунитета и времени обращения к врачу, лечение панариция может продолжаться от 10 дней до нескольких недель.
При запущенном течении эта сложная патология может перейти в гангрену пальца.
Нужно ли вскрывать панариций?
— Вскрывать панариций самостоятельно нельзя, так как это может перенести инфекцию на здоровые ткани.
Только специалист, осмотрев пациента с панарицием, может точно сказать, нужно ли вскрывать гнойный очаг или достаточно консервативного лечения под наблюдением врача.
Чем можно вытянуть гной из пальца при панариции?
1. Гипертонический раствор крупной поваренной соли (в виде ванночек или аппликаций) способствует «вытягиванию» гноя из раны. Время проведения процедуры 25-30 минут.
2. Раствор Димексида, разведенный 1:4 с водой, борется с инфекцией, снимает воспаление и помогает заживить ранку.
3. Чистый ихтиол ускоряет рассасывание отека, уменьшает боль и препятствует росту патогенной микрофлоры.
Чистый ихтиол ускоряет рассасывание отека, уменьшает боль и препятствует росту патогенной микрофлоры.
Но каким бы проверенным не был рецепт, он не заменит консультации и наблюдения доктора. Даже к небольшой ранке, заусенцу или порезу надо отнестись внимательно. При адекватном лечении панариций не оставит после себя следа.
Источники:
- Комплексное лечение острых гнойно–воспалительных заболеваний пальцев и кисти. Кравец В.В. Вестник Сумского государственного университета, №1, 2009. http://essuir.sumdu.edu.ua/handle/123456789/1731
- Острая гнойная инфекция кисти и пальцев рук (панариций). Зайцев Г.П.. Историческая монография медицины. https://dspace.rsu.lv/jspui/handle/123456789/6698
- Применение регионарной лимфотропной антибиотикотерапии при лечении гнойно-воспалительных заболеваний пальцев и кисти. Жусупов А.И. Журнал «Вестник хирургии Казахстана», 2011. https://cyberleninka.ru/article/n/primenenie-regionarnoy-limfotropnoy-antibiotiko-terapii-pri-lechenii-gnoyno-vospalitelnyh-zabolevaniy-paltsev-i-kisti
Панариций – МОСИТАЛМЕД
Панариций — острое гнойное воспаление тканей пальцев рук и пальцев ног. Чаще всего оно возникает от проникновения в мягкие ткани пальца гноеродных микробов (как правило, стафилококков, реже стрептококков) через мелкие ранки, уколы, ссадины, царапины, заусенцы, занозы, которые часто остаются даже незамеченными и которым не придаётся должного значения.
Чаще всего оно возникает от проникновения в мягкие ткани пальца гноеродных микробов (как правило, стафилококков, реже стрептококков) через мелкие ранки, уколы, ссадины, царапины, заусенцы, занозы, которые часто остаются даже незамеченными и которым не придаётся должного значения.
Воспаление может быть поверхностным и глубоким.
Поверхностные панариции:
- кожный
- подкожный
- ногтевой
- околоногтевой
- подногтевой
Глубокие панариции, как правило, являются осложнением поверхностных:
- сухожильный
- костный
- суставной
- пандактилит, при котором поражаются все ткани пальца
Симптомы параниция
- «Дергающая» боль, обычно наиболее выраженная в центре гнойного очага
- Повышение температуры над местом воспаления
- Умеренное покраснение кожи
Диагностика и лечение параниция в Моситалмед на Арбате
Диагноз устанавливается по результатам физикального осмотра и не вызывает сомнений, за счет характерной симптоматики болезни.
Лечение возникшего панариция иногда протекает достаточно легко, но необходимо помнить, что лечение в домашних условиях и многочисленными «народными средствами» часто приводит к различным осложнениям. Поэтому лучше при возникновении подозрения на панариций сразу обратиться к врачу.
Ситуация ещё осложняется и тем, что чаще всего гнойный процесс вызывается стафилококками, нечувствительными к большинству антибактериальных препаратов. Поэтому приём таких препаратов при самолечении может не дать никаких результатов и только приведёт к потере времени и даст болезни возможность прогрессировать.
Опасность панариция заключается в том, что при отсутствии лечения процесс прогрессирует вплоть до поражения лимфатических сосудов пальца. Чаще возможно стойкое нарушение функций пальца вплоть до необратимых – например, при гнойном расплавлении косточек фаланг или деформации суставов между ними.
На самых ранних стадиях возможно консервативное лечение: антибактериальная терапия, физиотерапия (УВЧ).
Как подготовиться к оперативному лечению параниция?
В большинстве случаев пациенты обращаются, когда уже требуется хирургическое лечение.
Специальной подготовки к операции не требуется, она выполняется по срочным показаниям.
Перед хирургическим вмешательством для оценки патологических изменений назначается клинический анализ крови и глюкоза плазмы.
Этапы операции под местной анестезией:
- выполнение разреза мягких тканей
- удаление гнойного содержимого
- ревизия полости на наличие карманов и затеков
- тщательная санация полости растворами антисептиков
- постановка дренажа
- заполнение полости антибактериальной мазью
- накладывание асептической повязки
В среднем операция занимает 10-15 минут.
Рекомендации после операции:
В послеоперационном периоде назначаются нестероидные противовоспалительные средства, с целью купирования болевого синдрома, а также, в большинстве случаев, антибиотики широкого спектра действия.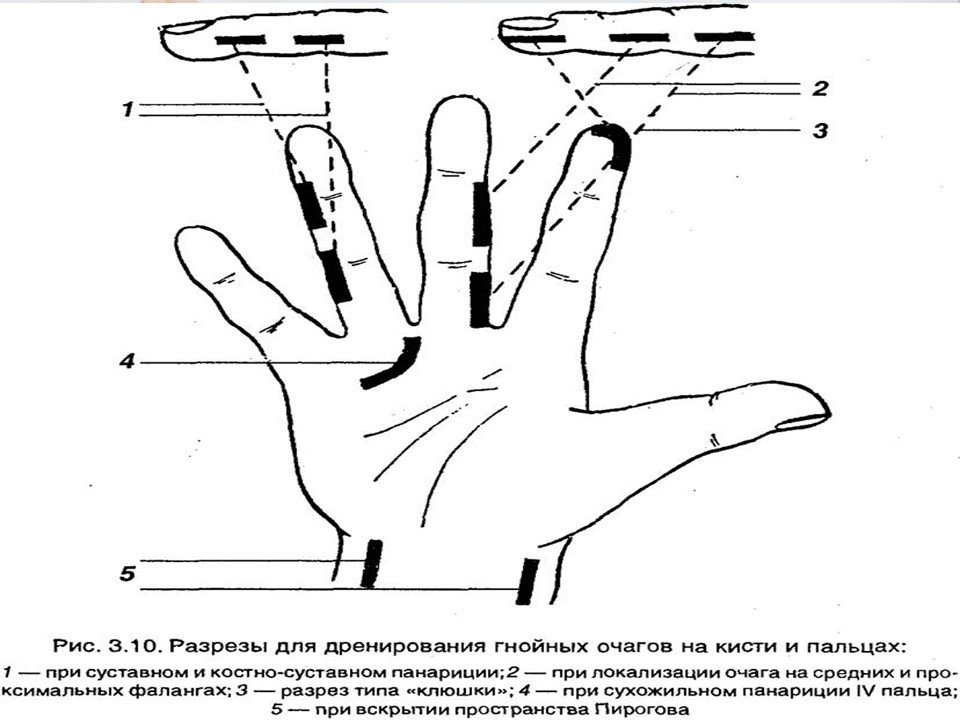
Пациенты приходят на перевязки, где выполняется санация раны и введение антибактериальных мазей в полость раны.
В случае обширных гнойных ран также назначается физиотерапия.
Какой будет результат?
После очищения рана достаточно быстро заживает, рубец в данной области практически незаметен либо вовсе отсутствует, в случае раннего обращения и небольшого размера операционного доступа.
Противопоказания:
Абсолютные противопоказания отсутствуют.
Профилактика параниция:
- Предупреждение поражения пальцев: работа в защитных перчатках, аккуратность при маникюре и во время ухода за кистями рук, аккуратность в быту
- Поддержание чистоты рук
- В случае повреждения пальца необходимо смазать рану йодом и наложить стерильную повязку (как правило, это часто игнорируется, а между тем панариций начинается с самых незначительных повреждений кожи), при возникновении минимальных признаков воспаления – ихтиоловая мазь
Записаться на прием
Получить консультацию и записаться на прием можно по телефону: +7 (495) 212-90-98
Записаться на прием
Поделиться
Полезная информация
Популярные запросы
Паронихия — StatPearls — NCBI Bookshelf
Непрерывное обучение
Паронихия – это инфекция проксимальных и латеральных складок ногтей на пальцах рук и ног, которая может возникнуть спонтанно или после травмы или манипуляции.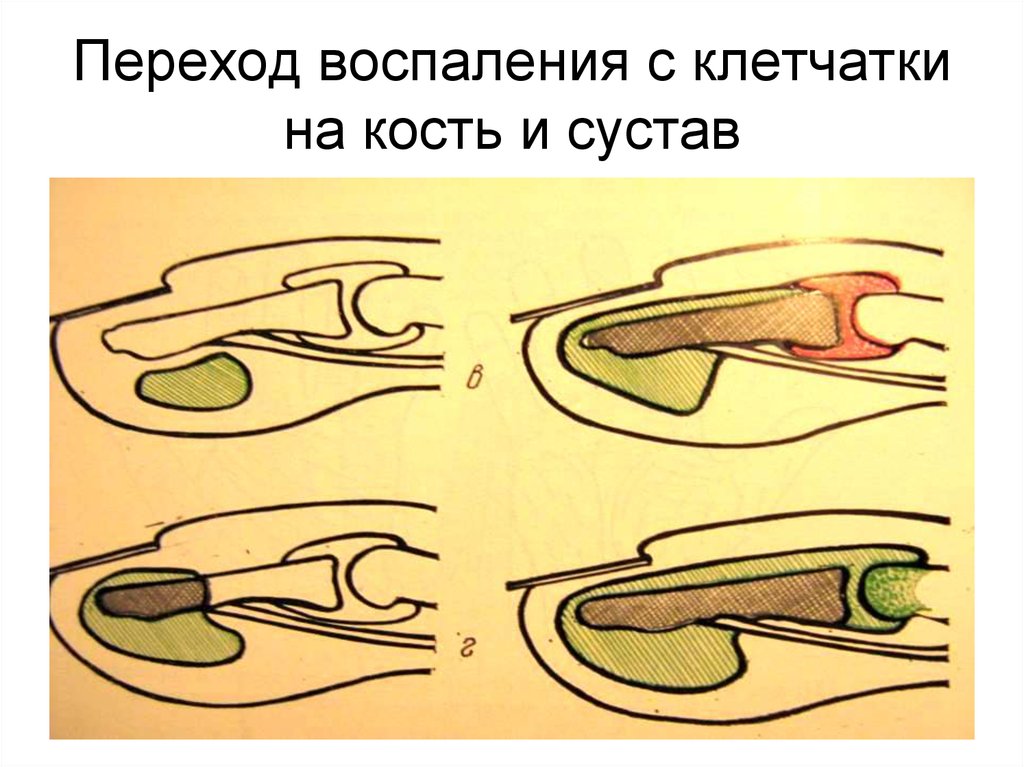 Это одна из самых распространенных инфекций рук, и важно знать, как правильно ее лечить. В этом упражнении рассматриваются причины, проявления и патофизиология паронихии, а также подчеркивается роль межпрофессиональной команды в ее лечении.
Это одна из самых распространенных инфекций рук, и важно знать, как правильно ее лечить. В этом упражнении рассматриваются причины, проявления и патофизиология паронихии, а также подчеркивается роль межпрофессиональной команды в ее лечении.
Цели:
Определите этиологию и патофизиологию паронихии.
Просмотрите соответствующие обследования и оценки паронихии.
Опишите соответствующее лечение паронихий.
Обобщить стратегии межпрофессиональной команды по улучшению координации помощи и коммуникации для успешного лечения паронихии и улучшения результатов лечения пациентов.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Паронихия – это инфекция проксимальных и латеральных ногтей пальцев рук и ногтевых складок, включая ткань, граничащую с корнем и боковыми сторонами ногтя. Это состояние может возникнуть спонтанно или после травмы или манипуляции. Паронихия относится к наиболее распространенным инфекциям рук. Паронихия возникает в результате нарушения защитного барьера между ногтем и ногтевым валиком, что приводит к проникновению бактерий и предрасполагает к инфекции. Острая паронихия обычно ограничивается одним ногтем; однако, если он вызван лекарствами, он может поражать многие ногти. [1] [2]
Паронихия относится к наиболее распространенным инфекциям рук. Паронихия возникает в результате нарушения защитного барьера между ногтем и ногтевым валиком, что приводит к проникновению бактерий и предрасполагает к инфекции. Острая паронихия обычно ограничивается одним ногтем; однако, если он вызван лекарствами, он может поражать многие ногти. [1] [2]
Этиология
Классификация паронихий по клинической картине:
Острая паронихия — Длительность менее шести недель, болезненное и гнойное состояние; чаще всего вызывается бактериальной инфекцией, особенно стафилококковой.
Хроническая паронихия — обычно вызывается механическими или химическими факторами, а иногда и инфекционной этиологией, например, грибковой инфекцией, особенно видами Candida. Факторы риска включают профессию (посудомойщик, бармен, домработница), некоторые лекарства и иммуносупрессию (диабет, ВИЧ, злокачественные новообразования).
Классификация также может быть проведена по этиологии:
Бактериальная, обычно стафилококки
Вирус, обычно вирус простого герпеса
Фуналь, обычно из кандидатской виды 9000
Фунал, обычно из кандидатской виды 9000
.
 , чрезмерная влажность и реакция на лекарства.[3]
, чрезмерная влажность и реакция на лекарства.[3]Эпидемиология
Паронихия чаще встречается у женщин, чем у мужчин, с соотношением женщин и мужчин 3 к 1. Обычно они поражают работников физического труда или пациентов, занимающихся профессиями, требующими погружения рук или ног в воду. водой в течение длительного времени (например, посудомоечные машины). Женщины среднего возраста подвергаются наибольшему риску заражения.[4]
Патофизиология
Паронихия возникает в результате нарушения защитного барьера между ногтем и ногтевым валиком, которым является кутикула. Предрасполагающими факторами являются травмы (включая маникюр и педикюр), инфекции (включая бактериальные, вирусные и грибковые), структурные аномалии и воспалительные заболевания (например, псориаз). Организмы проникают во влажную ногтевую щель, что приводит к колонизации этой области. Большинство острых паронихий возникают из-за травмы, обкусывания ногтей, агрессивного ухода за ногтями, искусственных ногтей и могут быть связаны с задержкой инородного тела.
 Инфекции чаще всего являются результатом золотистого стафилококка. Стрептококки и псевдомонады чаще встречаются при хронических инфекциях. [5] Менее распространенные возбудители включают грамотрицательные микроорганизмы, дерматофиты, вирус простого герпеса и дрожжи. Дети склонны к острой инфекции из-за привычного кусания ногтей и сосания пальцев, что приводит к прямой инокуляции ротовой флоры, которая включает как аэробные бактерии ( S. aureus , стрептококки, Eikenella corrodens ) и анаэробные бактерии ( Fusobacterium , Peptostreptococcus , Prevotella , Porphyromonas 9007).
Инфекции чаще всего являются результатом золотистого стафилококка. Стрептококки и псевдомонады чаще встречаются при хронических инфекциях. [5] Менее распространенные возбудители включают грамотрицательные микроорганизмы, дерматофиты, вирус простого герпеса и дрожжи. Дети склонны к острой инфекции из-за привычного кусания ногтей и сосания пальцев, что приводит к прямой инокуляции ротовой флоры, которая включает как аэробные бактерии ( S. aureus , стрептококки, Eikenella corrodens ) и анаэробные бактерии ( Fusobacterium , Peptostreptococcus , Prevotella , Porphyromonas 9007).Анамнез и физикальное исследование
Паронихия чаще всего представляет собой острый воспалительный процесс, вызывающий болезненное покраснение и отек латерального ногтевого валика, и в первую очередь диагностируется на основании клинической картины. Пациент обычно поступает в течение первых нескольких дней после заражения из-за боли. В анамнезе могут быть недавние травмы, инфекции, структурные аномалии или воспалительные заболевания.
 Род занятий и рабочая среда являются важными историческими открытиями; домохозяйки, бармены и посудомойщики, по-видимому, предрасположены к развитию хронической паронихии. Анамнез истории болезни должен включать информацию о любых изнурительных заболеваниях, таких как диабет и ВИЧ.[7] Список лекарств, которые пациент принимает в настоящее время, может помочь определить причину хронической паронихии.[8]
Род занятий и рабочая среда являются важными историческими открытиями; домохозяйки, бармены и посудомойщики, по-видимому, предрасположены к развитию хронической паронихии. Анамнез истории болезни должен включать информацию о любых изнурительных заболеваниях, таких как диабет и ВИЧ.[7] Список лекарств, которые пациент принимает в настоящее время, может помочь определить причину хронической паронихии.[8]Физикальное обследование при острой паронихии выявит эритематозный, опухший и болезненный латеральный ногтевой валик. При наличии абсцесса может быть область флюктуации. Если есть сомнения в наличии абсцесса, может оказаться полезным цифровой тест давления; экзаменатор может сделать это, надавив на ладонную часть пораженного пальца. Если присутствует абсцесс, в паронихии будет видна большая, чем ожидалось, область побледнения, и потребуется дренирование. При хронической паронихии ногтевой валик может быть красным и опухшим, но флюктуация наблюдается редко. Ногтевой валик может выглядеть заболоченным, а ногтевая пластина утолщаться и обесцвечиваться.
 Другими распространенными признаками хронической паронихии могут быть ретракция проксимального ногтевого валика, дистрофия ногтей и потеря кутикулы.[3]
Другими распространенными признаками хронической паронихии могут быть ретракция проксимального ногтевого валика, дистрофия ногтей и потеря кутикулы.[3]Обследование
Чтобы диагностировать паронихию, вам необходимо собрать хороший анамнез и провести физикальное обследование, выявив опухший и болезненный ногтевой валик, поскольку нет лабораторных тестов или изображений, которые позволили бы поставить диагноз. Инфекция обычно протекает легко; однако наличие абсцесса не всегда очевидно, и описанный выше цифровой тест давления может помочь вам.
Лечение/управление
Паронихии обычно лечат разрезом и дренированием или антибиотиками. Если есть воспаление без определенного абсцесса, лечение может включать теплые ванночки с водой или растворами антисептиков (хлоргексидин, повидон-йод) и антибиотики. Теплые ванночки должны длиться от 10 до 15 минут несколько раз в день. Нет убедительных доказательств, рекомендующих местные антибиотики против пероральных, и это может зависеть от врача, исходя из опыта.
 Используемый антибиотик должен иметь покрытие против золотистого стафилококка. Используемые местные антибиотики могут представлять собой мазь с тройным антибиотиком, бацитрацин или мупироцин. В случае неэффективности местного лечения или в более тяжелых случаях возможно применение пероральных антибиотиков; диклоксациллин (250 мг четыре раза в день) или цефалексин (500 мг три-четыре раза в день). Показания для антибиотиков с анаэробным покрытием включают пациентов, у которых есть опасения по поводу оральной инокуляции; это потребует добавления клиндамицина или амоксициллина-клавуланата. Если у пациента есть факторы риска для MRSA (включая, но не ограничиваясь: недавняя госпитализация, недавнее хирургическое вмешательство, терминальная почечная недостаточность на гемодиализе, ВИЧ/СПИД, IVDU, пребывание в учреждении длительного ухода), выберите антибиотик с соответствующим покрытием. Варианты включают триметоприм/сульфаметоксазол DS (от 1 до 2 таблеток два раза в день), клиндамицин (от 300 до 450 мг четыре раза в день) или доксициклин (100 мг два раза в день) [3].
Используемый антибиотик должен иметь покрытие против золотистого стафилококка. Используемые местные антибиотики могут представлять собой мазь с тройным антибиотиком, бацитрацин или мупироцин. В случае неэффективности местного лечения или в более тяжелых случаях возможно применение пероральных антибиотиков; диклоксациллин (250 мг четыре раза в день) или цефалексин (500 мг три-четыре раза в день). Показания для антибиотиков с анаэробным покрытием включают пациентов, у которых есть опасения по поводу оральной инокуляции; это потребует добавления клиндамицина или амоксициллина-клавуланата. Если у пациента есть факторы риска для MRSA (включая, но не ограничиваясь: недавняя госпитализация, недавнее хирургическое вмешательство, терминальная почечная недостаточность на гемодиализе, ВИЧ/СПИД, IVDU, пребывание в учреждении длительного ухода), выберите антибиотик с соответствующим покрытием. Варианты включают триметоприм/сульфаметоксазол DS (от 1 до 2 таблеток два раза в день), клиндамицин (от 300 до 450 мг четыре раза в день) или доксициклин (100 мг два раза в день) [3].
При наличии абсцесса необходимо дренирование инфекции. Разрез и дренирование обычно осуществляют скальпелем №11, а лезвие вводят под эпонихальную складку (латеральную ногтевую складку) до тех пор, пока не начнет выходить гной. Местная или пальцевая анестезия, как правило, полезна для обеспечения комфорта и полного дренирования. Абсцесс требует промывания физиологическим раствором, и если абсцесс и место разреза большие, клиницист может закрыть его простой марлей для продолжения дренирования. Если абсцесс распространяется на ногтевое ложе или связан с вросшим ногтем, может потребоваться частичное удаление ногтевой пластины. Если абсцесс присутствует и не дренирован, он может распространиться под ногтем на другую сторону и привести к «обтекающему абсцессу». Этот сценарий может потребовать полного удаления ногтя, чтобы обеспечить адекватный дренаж и лечение. После разреза и дренирования следует начинать теплые компрессы, чтобы способствовать продолжению дренирования, сохраняя рану открытой и предотвращая вторичную инфекцию.
 Пациент должен обратиться к врачу в течение следующих 24–48 часов, чтобы обеспечить дренирование и выявить признаки обострения инфекции. Обычно разрез и дренирование являются адекватным лечением острой паронихии; однако, если имеется значительное распространение целлюлита, пероральные антибиотики могут быть назначены, как указано выше. [9]
Пациент должен обратиться к врачу в течение следующих 24–48 часов, чтобы обеспечить дренирование и выявить признаки обострения инфекции. Обычно разрез и дренирование являются адекватным лечением острой паронихии; однако, если имеется значительное распространение целлюлита, пероральные антибиотики могут быть назначены, как указано выше. [9]При хронической паронихии пациент должен быть проинструктирован о том, чтобы максимально избегать травмирования рук. Работникам физического труда рекомендуется носить перчатки. Лечение хронической паронихии должно быть направлено на грибковую этиологию. Местные и системные противогрибковые средства, такие как итраконазол и тербинафин, являются вариантами, поскольку этиологическим фактором хронического типа в основном являются вида Candida . Другие воспалительные заболевания пальцев, такие как вросшие ногти, псориаз и т. д., также нуждаются в лечении. При трудно поддающихся лечению хронических паронихиях необходимо исследовать другие причины, такие как злокачественное новообразование.
Дифференциальный диагноз
Дифференциальный диагноз паронихий включает:
1- Флегмона. Флегмона представляет собой поверхностную инфекцию, которая проявляется в виде эритемы и припухлости пораженной части тела без области флюктуации. Лечение пероральными антибиотиками.
2 — Панариций — Панариций представляет собой подкожную инфекцию пальцевого пространства пульпы. Область становится теплой, красной, напряженной и очень болезненной из-за локализации инфекции, создающей давление в отдельных отсеках, создаваемых перегородками подушечки пальца. Они требуют иссечения и дренирования, обычно с продольным разрезом и тупой диссекцией для обеспечения адекватного дренирования.
3 — Герпетический панариций — это вирусная инфекция дистального отдела пальца, вызванная ВПГ. У пациентов обычно появляется ощущение жжения и зуда до начала инфекции. Физический осмотр покажет везикулы, везикопустулы, а также боль и эритему. Важно не путать это с панарицием или паронихией, поскольку разрез и дренирование герпетического панариция могут привести к вторичной бактериальной инфекции и невозможности заживления.

4- Онихомикоз. Это грибковая инфекция ногтей, вызывающая их беловато-желтоватый оттенок. Иногда трудно поддается лечению и требует перорального приема антибиотиков вместо местного.
5- Псориаз ногтей – псориаз также может поражать ногти рук и ног. Это может вызвать утолщение ногтей с участками ямок, гребней, неправильным контуром и даже приподниманием ногтя над ногтевым ложем.
6- Плоскоклеточная карцинома. Плоскоклеточная карцинома в основном представляет собой рак кожи, но может также поражать ногтевое ложе. Это редкая злокачественная подногтевая опухоль, которую неправильно диагностируют как хроническую паронихию.[1][10]
Прогноз
Паронихия обычно имеет хороший прогноз. Острая паронихия обычно проходит в течение нескольких дней и редко рецидивирует у здоровых людей. Хроническая паронихия может сохраняться в течение нескольких месяцев или дольше и может рецидивировать у предрасположенных пациентов.
Осложнения
Острая паронихия может вызвать тяжелую инфекцию кисти и может распространиться на подлежащие сухожилия, поэтому необходимо соответствующее лечение при начальных проявлениях.
 Этот статус может потребовать оценки и лечения ручным хирургом, поскольку он часто включает хирургическую обработку раны, промывание или ампутацию, в зависимости от тяжести инфекции. Основным осложнением хронической паронихии является дистрофия ногтей. Это часто связано с ломкими, деформированными ногтевыми пластинами. Изменение цвета ногтей — нередкое осложнение хронической паронихии.[11]
Этот статус может потребовать оценки и лечения ручным хирургом, поскольку он часто включает хирургическую обработку раны, промывание или ампутацию, в зависимости от тяжести инфекции. Основным осложнением хронической паронихии является дистрофия ногтей. Это часто связано с ломкими, деформированными ногтевыми пластинами. Изменение цвета ногтей — нередкое осложнение хронической паронихии.[11]Консультации
В большинстве случаев паронихию может лечить дерматолог, но в редких случаях, когда затрагиваются глубокие структуры и/или кости, может потребоваться консультация ортопеда.
Сдерживание и обучение пациентов
Пациенты должны держать руки сухими и теплыми. Рекомендации включают ношение перчаток при любом контакте с водой, химическими веществами и раздражителями. Избегайте обкусывания ногтей, обработки ногтевых валиков, использования лака для ногтей, накладывания накладных ногтей до полного выздоровления.
Жемчуг и другие предметы
Маникюрша должна отказаться от привычки удалять кутикулу с ногтей рук и ног, потому что это создаст порт входа для различных организмов и в конечном итоге приведет к колонизации.
 В более тяжелых случаях может потребоваться хирургическое вмешательство. У пациентов с частыми рецидивами может быть полезна постоянная абляция ногтя.
В более тяжелых случаях может потребоваться хирургическое вмешательство. У пациентов с частыми рецидивами может быть полезна постоянная абляция ногтя.Улучшение результатов работы команды здравоохранения
Для оценки любых пациентов с паронихией требуется полный, подробный анамнез и надлежащее медицинское обследование. История пациента важна, и она может дать представление о провоцирующих факторах. Соответствующее лечение имеет решающее значение, поскольку оно может предотвратить обострение инфекций и осложнений.
Паронихия требует межпрофессионального командного подхода, включающего врачей, специалистов, специально обученных медсестер и фармацевтов, которые сотрудничают между собой в различных дисциплинах для достижения оптимальных результатов лечения пациентов. [Уровень V] В большинстве случаев клиницист (врач, NP, PA) ставит диагноз и назначает лечение. Фармацевты могут порекомендовать противомикробную терапию, будь то грибковую или бактериальную, и сообщить об этом медсестре или врачу, если у них есть какие-либо опасения.
 Фармацевты также могут проверить лекарственные взаимодействия и сообщить медсестре или врачу, если они присутствуют. Медсестры и фармацевты могут как проверять соблюдение пациентом режима лечения, так и консультировать пациентов по поводу принимаемых ими лекарств или их дозировки/введения, а также сообщать о любых проблемах назначающему врачу, который может вносить изменения в режим приема лекарств пациента в зависимости от потребностей пациента.
Фармацевты также могут проверить лекарственные взаимодействия и сообщить медсестре или врачу, если они присутствуют. Медсестры и фармацевты могут как проверять соблюдение пациентом режима лечения, так и консультировать пациентов по поводу принимаемых ими лекарств или их дозировки/введения, а также сообщать о любых проблемах назначающему врачу, который может вносить изменения в режим приема лекарств пациента в зависимости от потребностей пациента.Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Острая паронихия. Предоставлено DermNetNZ
Рисунок
Паронихия, хроническая. Предоставлено DermNetNZ
Рисунок
Острая паронихия. Предоставлено Daifallah M. Al Aboud, MD
Figure
Хроническая паронихия. Предоставлено Дайфаллахом М. Аль Абудом, доктором медицины
Рисунок
Паронихия.
 Изображение предоставлено S Bhimji MD
Изображение предоставлено S Bhimji MDСсылки
- 1.
Rerucha CM, Ewing JT, Oppenlander KE, Cowan WC. Острые инфекции рук. Ам семейный врач. 2019 15 февраля; 99 (4): 228-236. [PubMed: 30763047]
- 2.
Сэмпсон Б., Льюис Б.Х. Паронихия, связанная с приемом ледипасвира/софосбувира для лечения гепатита С. J Clin Эстет Дерматол. 2019 Янв;12(1):35-37. [Бесплатная статья PMC: PMC6405246] [PubMed: 30881576]
- 3.
Леггит Дж.С. Острая и хроническая паронихия. Ам семейный врач. 2017 01 июля; 96 (1): 44-51. [PubMed: 28671378]
- 4.
Черный младший. паронихия. Clin Podiatr Med Surg. 1995 апр; 12 (2): 183-7. [PubMed: 7600493]
- 5.
Natsis NE, Cohen PR. Коагулазоотрицательные стафилококковые инфекции кожи и мягких тканей. Am J Clin Дерматол. 2018 Октябрь; 19 (5): 671-677. [PubMed: 29882122]
- 6.
Брук И. Роль анаэробных бактерий в абсцессах кожи и мягких тканей и инфицированных кистах.
 Анаэроб. 2007 г., октябрь-декабрь; 13 (5-6): 171-7. [PubMed: 17923425]
Анаэроб. 2007 г., октябрь-декабрь; 13 (5-6): 171-7. [PubMed: 17923425]- 7.
Kapellen TM, Galler A, Kiess W. Более высокая частота паронихии (инфекции ногтевого ложа) у детей и подростков с сахарным диабетом 1 типа, чем у сверстников, не страдающих диабетом. J Pediatr Endocrinol Metab. 2003 июнь; 16 (5): 751-8. [PubMed: 12880125]
- 8.
Гото Х., Йошикава С., Мори К., Оцука М., Омодака Т., Йошими К., Йошида Ю., Ямамото О., Киёхара Ю. Эффективное лечение паронихии, вызванной онкологической фармакотерапией. J Дерматол. 2016 июнь;43(6):670-3. [В паблике: 26596962]
- 9.
Пьерар Дж., Дельгранд Д., Мамане В., Торджман Д., Масмежан Э.Х. Острый панариций и паронихия: Антибиотики не нужны после хирургического лечения. Проспективное исследование 46 пациентов. Хирургическая реабилитация рук. 2016 фев; 35 (1): 40-3. [PubMed: 27117023]
- 10.
Патель Д.Б., Эммануэль Н.Б., Стеванович М.В., Матчук Г.
 Р., Готцеген С.Дж., Форрестер Д.М., Уайт Э.А. Инфекции рук: анатомия, типы и распространение инфекции, результаты визуализации и варианты лечения. Рентгенография. 2014 ноябрь-декабрь;34(7):1968-86. [PubMed: 25384296]
Р., Готцеген С.Дж., Форрестер Д.М., Уайт Э.А. Инфекции рук: анатомия, типы и распространение инфекции, результаты визуализации и варианты лечения. Рентгенография. 2014 ноябрь-декабрь;34(7):1968-86. [PubMed: 25384296]- 11.
Граат Л.Дж., Босма Э. [Женщина с опухшим пальцем]. Нед Тайдшр Генескд. 2010;154:A988. [PubMed: 20699023]
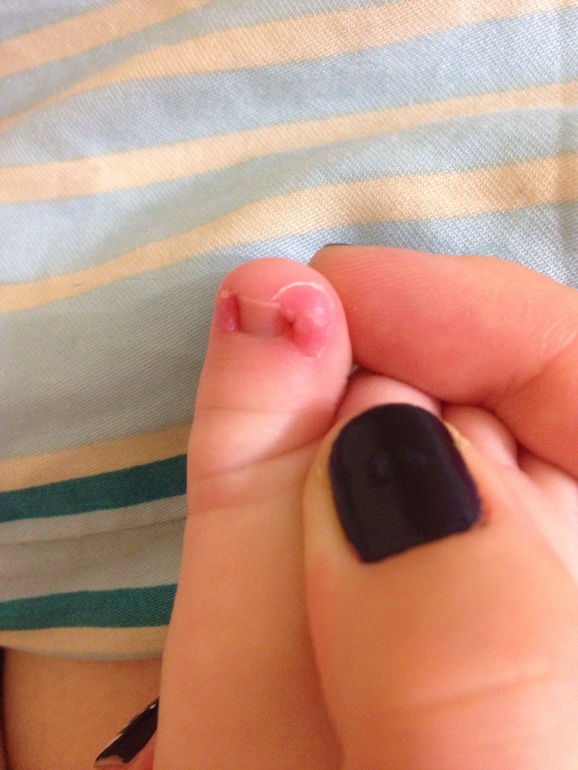
Паронихия: причины, симптомы и диагностика
Обзор
Паронихия — это инфекция кожи вокруг ногтей на руках и ногах. Бактерии или тип дрожжей под названием Candida обычно вызывают эту инфекцию. Бактерии и дрожжи могут даже сочетаться в одной инфекции.
В зависимости от причины инфекции паронихия может проявляться медленно и длиться в течение нескольких недель или проявляться внезапно и длиться всего один или два дня. Симптомы паронихии легко заметить, и обычно их можно легко и успешно вылечить с небольшим повреждением кожи и ногтей или без такового. Ваша инфекция может стать серьезной и даже привести к частичной или полной потере ногтя, если ее не лечить.

Паронихия может быть острой или хронической в зависимости от скорости возникновения, продолжительности и инфекционных агентов.
Острая паронихия
Острая инфекция почти всегда возникает вокруг ногтей и быстро развивается. Обычно это результат повреждения кожи вокруг ногтей в результате укусов, ковыряний, заусенцев, маникюра или других физических травм. Бактерии Staphylococcus и Enterococcus являются распространенными инфекционными агентами в случае острой паронихии.
Хроническая паронихия
Хроническая паронихия может возникать на пальцах рук или ног и развивается медленно. Он длится несколько недель и часто возвращается. Как правило, вызывается более чем одним инфекционным агентом, часто Candida дрожжи и бактерии. Чаще встречается у людей, которые постоянно работают в воде. Хронически влажная кожа и чрезмерное намокание разрушают естественный барьер кутикулы. Это позволяет дрожжам и бактериям расти и проникать под кожу, вызывая инфекцию.

Симптомы как острой, так и хронической паронихий очень похожи. Они в значительной степени отличаются друг от друга скоростью возникновения и продолжительностью инфекции. Хронические инфекции развиваются медленно и длятся в течение многих недель. Острые инфекции развиваются быстро и длятся недолго. Обе инфекции могут иметь следующие симптомы:
- покраснение кожи вокруг ногтя
- болезненность кожи вокруг ногтя
- гнойные волдыри
- изменения формы, цвета или текстуры ногтя
- отслоение ногтя
Причин может быть несколько как острая, так и хроническая паронихия. Основной причиной каждого из них являются бактерии, дрожжи Candida или комбинация двух агентов.
Острая паронихия
Бактериальный агент, попадающий в область вокруг ногтя в результате какой-либо травмы, обычно вызывает острую инфекцию. Это может быть кусание или ковыряние ногтей или заусенцев, проколы маникюрными инструментами, слишком агрессивное отталкивание кутикулы и другие подобные травмы.
Хроническая паронихия
Основным агентом инфекции при хронической паронихии чаще всего являются дрожжи Candida , но это также могут быть бактерии. Поскольку дрожжевые грибки хорошо растут во влажной среде, эта инфекция часто возникает из-за того, что ваши ноги или руки слишком долго находятся в воде. Хроническое воспаление также играет роль.
В большинстве случаев врач может диагностировать паронихию, просто наблюдая за ней.
Ваш врач может отправить образец гноя из вашей инфекции в лабораторию, если лечение не помогает. Это позволит определить точный инфекционный агент и позволит вашему врачу назначить наилучшее лечение.
Лечение в домашних условиях часто очень эффективно при лечении легких случаев. Если у вас есть скопление гноя под кожей, вы можете несколько раз в день замачивать зараженный участок в теплой воде, а затем тщательно высушивать его. Замачивание будет способствовать самопроизвольному дренажу области.
Ваш врач может назначить антибиотик, если инфекция более серьезная или если она не поддается домашнему лечению.

Вам также может потребоваться дренирование жидкости из волдырей или абсцессов, чтобы уменьшить дискомфорт и ускорить заживление. Это должен сделать ваш врач, чтобы избежать распространения инфекции. При дренировании ваш врач также может взять образец гноя из раны, чтобы определить, что вызывает инфекцию и как лучше всего ее лечить.
Хроническая паронихия труднее поддается лечению. Вам нужно обратиться к врачу, потому что домашнее лечение вряд ли сработает. Ваш врач, вероятно, назначит противогрибковые препараты и посоветует вам держать область сухой. В тяжелых случаях может потребоваться операция по удалению части ногтя. Также могут использоваться другие местные методы лечения, которые блокируют воспаление.
Хорошая гигиена важна для предотвращения паронихии. Держите руки и ноги в чистоте, чтобы предотвратить попадание бактерий между ногтями и кожей. Предотвращение травм, вызванных укусами, ковырянием, маникюром или педикюром, также может помочь вам предотвратить острые инфекции.