Атопические заболевания у детей на современном этапе | #04/02
В последние годы наблюдается беспрецедентный рост аллергических (атопических) заболеваний у детей и взрослых. По своей распространенности аллергические заболевания вышли на одно из первых мест. Согласно данным эпидемиологических исследований, от 10 до 30% населения различных стран страдают аллергией. В структуре этих заболеваний преобладают бронхиальная астма, аллергический ринит, атопический дерматит, аллергический конъюнктивит, крапивница, отек Квинке.
Во многих странах мира проблема аллергических заболеваний рассматривается как общегосударственная. Актуальность данного вопроса постоянно подчеркивается на многочисленных научных форумах. Предлагаются различные пути совершенствования специализированной медицинской помощи, оказываемой данной категории больных. Достигнут определенный прогресс в диагностике, лечении и профилактике этих заболеваний. Однако, несмотря на значительные успехи в этой области, проблема атопии, то есть способности организма к повышенной выработке иммуноглобулина Е в ответ на воздействие антигенов окружающей среды, еще до конца не изучена. Современное понимание механизмов развития атопии открывает новые возможности для ее лечения [6].
Природа атопии комплексна, и ее развитие связано как с генетическими факторами, так и с влиянием внешней среды [5]. В основе атопии лежат нарушения иммунитета, при которых наблюдается дисбаланс между Th2- и Th3-клетками в сторону повышения активности последних. Th3-клетки при этом синтезируют ИЛ-3, ИЛ-4, ИЛ-5, которые стимулируют В-клеточную продукцию IgE, индуцируют активность и пролиферацию эозинофилов, увеличивают экспрессию антигенов гистосовместимости II класса, служат фактором роста тучных клеток. Особенностью IgE является избирательная способность фиксироваться с помощью высокоаффинного рецептора (FcR1) с тучными клетками. При взаимодействии аллергена с IgE, фиксированными на поверхности тучных клеток, возникает их активация с последующим высвобождением медиаторов аллергии (гистамина, триптазы, лейкотриенов, простагландинов и фактора активации тромбоцитов), которые вызывают отек, повышение сосудистой проницаемости, гиперсекрецию слизистых желез, сокращение гладкой мускулатуры, раздражение периферических нервных окончаний, а также стимулируют миграцию эозинофилов и Th3-клеток в покровные ткани (слизистые оболочки, кожу), что приводит к развитию в них аллергического воспаления, составляющего основу клинических проявлений аллергических (атопических) заболеваний. На сегодняшний день хорошо известно, что тучные клетки опосредуют раннюю фазу аллергического ответа путем выброса ряда биологически активных веществ (табл. 1) и триптазы, которая активирует специфические рецепторы (PAR-2) на эндотелиальных и эпителиальных клетках. Активация этих рецепторов запускает каскад реакций, которые повышают экспрессию молекул адгезии, вызывающих хемотаксис эозинофилов. Последние, в свою очередь, запускают позднюю фазу аллергического ответа и участвуют в поддержании воспалительной реакции в тканях [3, 4, 7].
Современная концепция патогенеза атопических заболеваний, основанная на развитии хронического аллергического воспаления в тканях, предопределила применение препаратов противоаллергической направленности. Первыми такими препаратами были антигистаминные средства, которые нашли широкое клиническое применение с начала 40-х годов ХХ столетия. Ассортимент препаратов постоянно расширяется. Они широко используются в терапии острых проявлений аллергического ринита, аллергического конъюнктивита, атопического дерматита, отека Квинке, крапивницы, токсико-аллергических и анафилактических реакций. После открытия трех подтипов гистаминовых рецепторов начинается эра новой генерации антигистаминных препаратов, обладающих меньшим числом побочных эффектов и оказывающих выраженное воздействие на симптомы кожной и респираторной аллергии. В настоящее время все известные антигистаминные средства подразделяются на препараты 1-го, 2-го и 3-го поколений (табл. 2).
В основе данной классификации лежат фармакологические свойства препаратов и их возможные побочные эффекты. Среди известных нежелательных явлений антигистаминных препаратов 1-го поколения выделяют седативный эффект, которым не обладают антигистаминные средства 2-го и 3-го поколений. Седативный эффект антигистаминных препаратов 1-го поколения обусловлен их высокой липофильностью и прохождением через гематоэнцефалический барьер и с блокадой Н1-рецепторов в ЦНС [4]. Среди других известных побочных эффектов антигистаминных препаратов следует упомянуть повышенный аппетит, нарушение мочеиспускания, неприятные ощущения в эпигастральной области. Кроме того, эти препараты оказывают местное анестезирующее и антихолинергическое действие. Применение антигистаминных препаратов 1-го поколения ограничивает также развитие тахифилаксии (снижение терапевтической эффективности препаратов через определенный промежуток времени).
Включение фексофенадина (телфаста) в число антигистаминных препаратов 3-го поколения обусловлено отсутствием у него седативного и кардиотоксического эффектов. В современной литературе описаны случаи развития желудочковой тахикардии (вследствие удлинения интервала QT) после приема терфенадина и астемизола, в связи с чем в некоторых странах данные препараты запрещены к применению. Особенностью фексофенадина является наличие в его химической структуре двух фармакологически активных изомеров активного метаболита терфенадина. Он не метаболизируется в печени и в неизменном виде выводится с мочой и калом. Это первый неметаболизируемый препарат, с успехом использующийся в терапии аллергического ринита, аллергического конъюнктивита, рецидивирующей крапивницы.
Преимущество антигистаминных препаратов 2-го и 3-го поколений заключается в их высокой специфичности и высоком сродстве с Н1-рецепторами, а также быстром начале действия. Эти лекарственные средства сохраняют свою активность в течение 24 часов, что позволяет принимать их лишь один раз в сутки; они не проходят через гематоэнцефалический барьер, в связи с чем не обладают седативным эффектом. Абсорбция данных препаратов не зависит от приема пищи, они не вызывают тахифилаксии. Медикаментозные средства нового поколения могут воздействовать на выделение медиаторов аллергии (гистамина, лейкотриенов) и на выраженность аллергического воспаления.
Фармакологические свойства антигистаминных препаратов последнего поколения делают возможным их применение в качестве базисной (противовоспалительной) терапии у детей с респираторными и кожными проявлениями аллергии. Они могут использоваться при лечении детей, страдающих легкой формой бронхиальной астмы и бронхиальной астмой физического напряжения, а также пыльцевой бронхиальной астмой, при сочетании бронхиальной астмы и аллергического ринита и/или атопического дерматита [2].
Открытие механизмов аллергического воспаления позволило разработать топические антигистаминные препараты — азеластин (аллергодил) и левокабастин (гистимет), являющиеся эффективными и высокоспецифичными антагонистами Н1-рецепторов. Они предназначены для местного применения при аллергических ринитах и аллергических конъюнктивитах и выпускаются в виде назального спрея и глазных капель. Эти лекарственные средства характеризуются быстрым (менее 15 минут) началом действия и применяются дважды в день.
Новые фармакологические подходы к терапевтической коррекции бронхиальной астмы у детей связаны с внедрением в лечебный комплекс противовоспалительной (базисной) терапии, заключающейся в воздействии на аллергический воспалительный процесс в дыхательных путях в целях достижения стойкой ремиссии. В арсенале противовоспалительной базисной терапии — нестероидные (кромоны) и стероидные препараты (табл. 3), а также специфическая иммунотерапия. В качестве противовоспалительных средств в настоящее время рассматриваются теофиллины пролонгированного действия и антилейкотриеновые препараты.
Действие кромонов связано со способностью предупреждать развитие аллергической реакции через торможение процесса секреции медиаторов аллергии из тучных клеток и базофилов за счет угнетения активности фосфодиэстеразы, накопления цАМФ и блокирования поступления кальция в клетку. Препараты данной группы подавляют также высвобождение медиаторов из эозинофилов, нейтрофилов, тучных клеток, макрофагов.
Терапевтический эффект ингаляционных кортикостероидов (ИКС) при бронхиальной астме достигается за счет подавления острого и хронического аллергического воспаления в дыхательных путях. Эти препараты обладают мощным противовоспалительным действием и способствуют уменьшению выработки противовоспалительных цитокинов. В терапии бронхиальной астмы чаще всего используется беклометазон, который называют «золотым» стандартом ингаляционных кортикостероидов. Этот препарат в дозе 400 мкг в сутки соответствует терапевтической активности 10-12 мг перорального преднизолона. Флунизолид по своей местной активности уступает беклометазону, в связи с чем и применяется в более высоких дозах. Будесонид имеет наиболее благоприятный терапевтический индекс, что связано с его высоким сродством с глюкокортикостероидными рецепторами и ускоренным метаболизмом после системной абсорбции в легких и кишечнике. Флутиказон имеет наибольшее сродство с глюкокортикостероидными рецепторами, но и несколько большую системную активность по сравнению с будесонидом.
Данные, относящиеся к влиянию ИКС на состояние гипофизарно-надпочечниковой системы, весьма противоречивы. Показано [9, 11], что назначение ИКС в низких и средних дозах не влияет на уровень утреннего кортизола в моче. В то же время установлено [10], что применение беклометазона в дозе 400 мкг в сутки уменьшает уровень ночного кортизола. Доказано, что назначение беклометазона в дозе 400 мкг/сутки или флутиказона в дозе 200 мкг/сутки не оказывает угнетающего действия на функцию надпочечников [11]. При использовании же более высоких доз ИКС, особенно у детей раннего возраста и при длительном их применении, возможно развитие системного эффекта.
Несмотря на широкое применение ИКС в терапии бронхиальной астмы, вокруг вопросов безопасности и длительности использования этих средств в педиатрии по-прежнему ведется много споров.
При тяжелом течении бронхиальной астмы в случаях недостаточной эффективности ИКС назначаются кортикостероидные препараты перорально или парентерально. Доза и длительность применения системных кортикостероидов определяются индивидуально и зависят от характера течения болезни.
Аллергическое воспаление и гиперреактивность кожи при атопическом дерматите предусматривают использование местных (топических) кортикостероидов (КС) в виде мазей, кремов, лосьонов, эмульсий. Механизм противовоспалительной активности топических КС при кожной аллергии обусловлен подавлением аллергического воспаления в коже посредством ингибирования высвобождения медиаторов аллергии из тучных клеток, базофилов, эозинофилов, моноцитов, а также клеток Лангерганса. КС снижают уровень экспрессии молекул адгезии, уменьшают чувствительность рецепторов к гистамину, активируют гистаминазу и связанное с этим снижение уровня гистамина в очаге воспаления. Снижая активность гиалуронидазы и лизосомальных ферментов, КС уменьшают проницаемость сосудистой стенки и выраженность отека.
Современные топические кортикостероиды классифицируются как по силе воздействия (выделены четыре класса), так и по содержанию в молекуле кортикостероида атома фтора (фторированные и нефторированные). К фторированным топическим кортикостероидам относятся препараты беклометазона (целестодерм, бетновейт, белодерм), флуоцинолона (синалар, флуцинар), флутиказона (кутивейт), триамцинолона (полькортолон, фторокорт, трикорт), клобетазола (дермовейт). К нефторированным топическим КС относятся гидрокортизон и его производные, мометазон (элоком), метилпреднизолона ацепонат (адвантан). Из топических КС в педиатрической практике предпочтение отдается адвантану (назначается с шестимесячного возраста) и элокому (с двух лет). Принципы назначения топических КС достаточно подробно изложены в научно-практической программе «Атопический дерматит у детей: диагностика, лечение и профилактика» [1].
Таким образом, топические кортикостероиды можно считать наиболее эффективными фармакологическими средствами в терапии кожной и респираторной аллергии.
Современное понимание механизмов атопических заболеваний расширяет возможности их терапии. Методы, направленные на предупреждение или коррекцию иммунологических и воспалительных нарушений, проходят стадию экспериментального изучения. Среди них наиболее перспективной считается модуляция баланса Th2/Th3-клеток в сторону Th2. Для усиления Th2-ответа исследуются ChG-олигонуклеиды, Mycobacterium vaccae или прямое введение ингибирующих цитокинов (например, рчИЛ-10, рчИЛ-12, рчИнтерферно-гамма). Разработка новых методов терапии идет по пути поиска средств, ингибирующих действие различных медиаторов аллергии, и применения анти-IgE моноклональных антител для блокирования синтеза IgE. Внимание исследователей приковано также к поиску новых путей специфической иммунотерапии, особенно иммунотерапии пептидами.
Таким образом, стратегия и тактика лечения аллергических (атопических) заболеваний тесно связаны с развитием аллергического воспаления в покровных тканях, а также с факторами внешней среды, играющими решающую роль в экспрессии генов аллергического воспаления.
Более 50% всех случаев заболеваний кожи приходится на хронические дерматозы (атопический дерматит, нейродермит и экзема). При проведении локальной терапии часто нельзя обойтись без применения кортикостероидов, особенно при лечении острой фазы заболевания. Однако использование подобных средств нередко сопровождается побочными явлениями, что ограничивает их применение. Требуется по возможности быстрый переход к эффективным нестероидным препаратам, стабилизирующим частоту рецидивов. К таким средствам относится «Ирикар» («Немецкий Гомеопатический Союз»). Препарат, предназначенный для лечения экзем, нейродермита, атопического дерматита и других дерматозов, сопровождающихся зудом, выпускается в двух формах: в виде мази, показанной при сухих дерматитах, и крема, который может также наноситься на мокнущие поверхности.
Применение «Ирикара» позволяет до минимума сократить использование кортикостероидных мазей и кремов или вообще отказаться от их назначения. «Ирикар» особенно показан пациентам группы риска, например беременным и кормящим женщинам, а также детям.
Похоже, у моей дочки всё же атопический дерматит;(( — запись пользователя Katyusha (id1103825) в сообществе Здоровье новорожденных в категории Кожные заболевания
как проявляется бронхиальная астма у взрослыхНе дай Бог, но очень похоже на то. С 3й недели это, наверное,и были акне новорожденных, но потом постепенно перетекло в АтД. Осень похоже по описанию симптомов, анамнезу нашей семьи. За что это такой малютке ? Неужели нам с этим жить теперь всю жить и еще иметь риск развития астмы или ринита? Как же так? Неужели нельз его перерасти, вылечить? Может , у кого-то были положительные примеры? Я до сих пор не выявила конкретный аллерген в своем питании, но после каждого кормления у малышки ухудшение.. Теперь поражена не только кожа лица, но и рук, ног, шеи, сгибов, груди и живота;(( она раздражения, плачет часто, беспокойная, у нее зудит эта сухая кожа.. И дорогой эмолент нам не помогает
Пол кат научная подробная статья об атоническом дерматите. Может быть, кому-то еще пригодится....
Атопический дерматит (аллергический дерматит), потница, диатез - все это кожные проявления аллергии, вызванные по сути одним и тем же - аллергенами, токсинами и их взаимодействием с кожей, в частности, с потом ребенка.
Что такое атопия?
Атопией называют генетическую предрасположенность к выработке избыточного количества иммуноглобулина Е в ответ на контакт с аллергенами окружающей среды. Термин «атопия» происходит от греческого слова, означающего чужеродный. Проявлениями атопии являются различные аллергические заболевания и их сочетания. Термин «аллергия» часто используется как синоним аллергических заболеваний, медиатором которых является иммуноглобулин Е, но у части больных этими заболеваниями уровни этого иммуноглобулина оказываются нормальными, и тогда выделяется не опосредованный иммуноглобулином Е вариант течения заболевания.
Что такое дерматит?
Дерматит - это воспалительное заболевание кожи. Различают несколько форм дерматитов: атопический, себорейный, контактный и др. Наиболее распространенная форма - атопический дерматит.
Атопический дерматит.
Атопический (аллергический) дерматит, одно из наиболее распространенных кожных заболеваний у младенцев и детей, начинается обычно в течение первых 6 месяцев жизни и нередко продолжается и во взрослом возрасте. Чаще болеют дети в возрасте до 1 года, в семьях которых прослеживаются случаи аллергических заболеваний. Это хроническое заболевание кожи встречается у 9 из 1000 человек. Его часто связывают с аллергическими заболеваниями, такими, как бронхиальная астма и аллергический ринит.
Часто используются и другие термины для обозначения атопического или аллергического дерматита. Самый распространенный - экзема, предложен даже новый термин: «Синдром атопической экземы/дерматита». Ранее широко применялись такие термины как диффузный нейродермит Брока, почесуха Бенье, экзематоид, конституциональная экзема и др. В нашей стране почти все поражения кожи у детей назывались диатезом. Атопический дерматит (АД)также называют детской экземой. Атопический дерматит был внесен в группу аллергических заболеваний в 1933 году на основании связи этой формы экземы с бронхиальной астмой и аллергическим ринитом. Действительно, Атопический (аллергический) дерматит наиболее часто является первым проявлением этой атопической триады. Для атопического (аллергического) дерматита характерны наследственная предрасположенность к аллергии, возрастная морфология высыпаний, стадийность развития и склонность к хроническому рецидивирующему течению.
Атопический (аллергический) дерматит обычно протекает с обострениями и ремиссиями до подросткового возраста. Однако у некоторых людей он остается дольше. Атопический дерматит может приводить к развитию вирусных, грибковых и бактериальных инфекций и даже к поражениям глаз.
Клинические формы атопического дерматита в зависимости от возраста.
Атопический дерматит подразделяется на 3 последовательные фазы: младенческий (до 2-х лет), детский (от 2-х лет до 13 лет), подростковый и взрослый (от 13 лет и старше), имеющие различные особенности проявления.
Младенческая форма АД наблюдается у ребенка с момента рождения до 2 лет. Излюбленная локализация: лицо, разгибательные поверхности конечностей, может распространяться на туловище. Характерно мокнутие, образование корок, сухость кожи. Часто обостряется при введении прикорма и при прорезывании зубов.
Детская форма АД (2-12 лет): кожные высыпания преимущественно на сгибательной поверхности конечностей, на шее, в локтевых и подколенных ямках и на тыле кисти. Характерны гиперемия и отек кожи, лихенификация (утолщение и усиление кожного рисунка), папулы, бляшки, эрозии, трещины, расчесы и корочки. Трещины особенно болезненны на кистях и подошвах. Может отмечаться гиперпигментация век из-за расчесывания, появление характерной складки кожи под глазами под нижним веком (линия Денье-Моргана).
Во взрослой форме АД выделяется подростковая форма (до 18 лет). В подростковом периоде возможно как исчезновение высыпаний (чаще у юношей), так и резкое обострение дерматита с увеличением площади поражения, поражением лица и шеи (синдром красного лица), области декольте и кожи кистей рук, вокруг запястий и в локтевых ямках.
Взрослая форма Атопического (аллергического) дерматита нередко продолжается в зрелом возрасте. Преобладает поражение сгибательных поверхностей в области естественных складок, лица и шеи, тыльной поверхности кистей, стоп, пальцев. Мокнутие обычно свидетельствует о присоединении вторичной инфекции. Но в любой фазе Атопического дерматита типичны сухость кожи, кожный зуд, утолщение кожи с усилением кожного рисунка (лихенификация), шелушение, гиперемия и типичные для каждого возраста высыпания.
Формируется порочный круг: зуд - расчесы - сыпь - зуд. К обязательным критериям диагноза относятся зуд, хроническое рецидивирующее течение, атопия у самого больного или родственников и типичные по виду и локализации высыпания. Есть еще много дополнительных симптомов, не обязательных, но нередко очень ярких. Диагноз Атопический (аллергический) дерматит зависит от исключения таких заболеваний, как чесотка, аллергический контактный дерматит, себорейный дерматит, псориаз и ихтиоз.
Кожа при атопическом дерматите изменена даже вне обострения и на внешне неизмененных участках кожи. Ее структура и водный баланс нарушены. Это диктует необходимость особого ухода за кожей.
Причины развития атопического дерматита
Точно определить причину атопического дерматита пока не удалось, но существуют предрасполагающие факторы (генетика, пищевые аллергии, инфекции, раздражающее воздействие химических веществ, экстремальные температура и влажность, а также стрессы). Примерно 10% всех случаев заболеваний вызываются аллергией на определенные виды пищевых продуктов (например, на яйца, земляные орехи, молоко). Атопический (аллергический) дерматит имеет тенденцию обостряться при усиленном потоотделении, нервно-психическом напряжении и экстремальных значениях температуры и влажности.
Раздражение - вторичная причина атопического дерматита; вызывает изменение структуры кожи, что в конце концов приводит к хроническому повреждению кожи.
Наследственная предрасположенность и факторы, играющие роль в реализации атопического или аллергического дерматита.В 80% случаев семейный анамнез отягощен, причем чаще по линии матери, реже по линии отца, а часто - по обеим. Если атопические заболевания есть у обоих родителей, риск заболевания у ребенка составляет 60-80%, если у одного - 45-50%, если оба здоровы - 10-20%. Эндогенные факторы в сочетании с различными экзогенными факторами приводят к развитию клинических проявлений заболевания.
В первые годы жизни атопический (аллергический) дерматит является следствием пищевой аллергии. Частой причиной являются белки коровьего молока, яйца, злаки, рыба, а также соя. Известны преимущества грудного вскармливания, но необходимо соблюдение гипоаллергенной диеты кормящей матерью. Но в некоторых случаях, когда сама мать страдает тяжелой аллергией, приходится применять искусственное вскармливание молочными смесями на основе высокогидролизированных или частично гидролизированных молочных белков, реже соевые смеси.
С возрастом ведущая роль пищевой аллергии уменьшается (например, до 90% детей, не переносивших коровье молоко, приобретают способность его переносить - толерантность - к 3 годам), и на первый план выходят такие аллергены, как клещ домашней пыли, пыльца, споры плесневых грибов. Особую роль в течении атопического дерматита играет стафилококк. Он высевается с 93% участков пораженной и с 76% интактной (не измененной на вид) кожи. Стафилококк вырабатывает эндотоксины со свойствами суперантигенов и может поддерживать хроническое воспаление при атопическом дерматите.
Симптомы потницы, диатеза, атопического (аллергического)дерматита
Внешне проявления аллергии отличаются друг от друга характером сыпи.
Потница возникает на сгибах рук, ног, шее, подмышками, в тех местах, где повышена влажность и которые чаще потеют. Сыпь при потнице мелкая, розовая, не воспаляется и быстро, в течение 2-3 дней проходит. Часто задают вопрос, может ли быть потница на лице, когда весь ребенок покрыт мелкими прыщиками, сыпью с ног до головы - это не потница, а аллергический дерматит, хотя эти понятия схожи, и проходит такая сыпь намного дольше - в течение месяца при условии строгой гипоаллергенной диеты и умеренном питании.
Диатез чаще проявляется как покраснение щек, шелушение, прыщики на щеках и лице и дальше лица не распространяется. Причина диатеза по простому - «что-то не то съели», это моментальная аллергическая реакция ребенка на продукт питания и проходит, если исключить этот аллерген из меню ребенка.
Сыпь при аллергическом дерматите (атопическом дерматите) - мелкие красные прыщички в основном на сгибах и кистях рук, ног, подмышками, на боках, на животе, на голове, в том числе и в волосах, и покрасневшие шершавые пятна вокруг глаз и на щеках, часто на теле. Пятно сыпи может увеличиваться в размерах и мокнуть (детская экзема), воспаляться, напоминая прыщ или сыпь при ветрянке, кожа может утолщаться, трескаться. Сыпь часто сопровождается зудом, особенно по ночам и после того, как ребенок вспотеет. Сыпь долго не проходит даже при гипоаллергенной диете, оставляет после себя темные пятна на коже. Основная причина обострения атопического дерматита в возрасте до года - тот же аллерген и переедание. Аллергия - чрезмерно активная реакция иммунной системы на чужеродный белок. Иммунная система находит его, вырабатывает антитела, которые нейтрализуют аллерген - процесс сопровождается воспалительной реакцией. Дело в том, что ферменты ребенка не могут полностью расщепить некоторые вещества и они поступают в кишечник в виде аллергена. При переедании также не вся пища успевает разложиться на усваиваемые организмом составляющие и она начинает гнить в кишечнике, появляются токсины, которые всасываются в кровь и вызывают аллергическую реакцию организма. Незрелая печень ребенка не способна нейтрализовать эти токсины, и они выделяются с мочой, через легкие и с потом. С потом токсины - аллергены - попадают на кожу, кожа воспаляется, к воспалению присоединяется инфекция.
Печень у ребенка один из самых незрелых органов, но ее активность, ее способность к нейтрализации всосавшихся токсинов индивидуальны. Именно поэтому аллергический дерматит есть не у всех; взрослая печень может нейтрализовать почти все, поэтому у взрослых нет таких проблем; аллергический дерматит часто проходит с возрастом, что обусловлено дозреванием клеток печени.
Атопический марш.
Атопический марш является естественным ходом развития проявлений атопии. Он характеризуется типичной последовательностью развития клинических симптомов атопической болезни, когда одни симптомы становятся более выраженными, тогда как другие идут на убыль. Обычно клинические симптомы атопического дерматита предшествуют появлению бронхиальной астмы и аллергического ринита. По данным нескольких исследований, приблизительно у половины пациентов с АД в дальнейшем развивается бронхиальная астма, особенно при тяжелом АД, и у двух третей - аллергический ринит. У детей с самым легким течением заболевания не было отмечено развития аллергического ринита или бронхиальной астмы. Степень тяжести атопического дерматита можно рассматривать как фактор риска бронхиальной астмы. По данным исследований, при тяжелом атопическом дерматите риск развития бронхиальной астмы составляет 70%, при легком - 30%, а в целом среди всех детей - 8-10%. Поэтому так важно, чтобы лечение было направлено не только на предотвращение обострений самого атопического дерматита, но и на то, чтобы предупредить развитие других форм атопической болезни.
Заболевание отрицательно сказывается на качестве жизни больных и их семей, а также требует немалых расходов. Исследования показали, что уход за ребенком с атопическим дерматитом связан с большим стрессом, чем уход за ребенком с инсулинозависимым сахарным диабетом.
Лечение кожных аллергических проявлений
Лечением диатеза является исключение из рациона питания ребенка продуктов, способных вызвать аллергию. Исключение аллергена из меню мамы, если она кормит ребенка грудью. Проявления диатеза можно смазывать настоем череды, но лучше настоем лаврового листа - не так сильно сушит кожу, как череда. Отдельные прыщики можно смазывать зеленкой.
Лечение потницы: не допускайте, чтобы ребенок потел, часто меняйте подгузник, мокрые ползунки, поддерживайте в комнате ребенка нормальную влажность и температурный режим 20-21 градус. Хотя бы временно уберите из-под простыни ребенка клеенку. Купайте ребенка в слабо-розовом растворе марганцовки, либо добавляйте в ванну настой череды. Пораженные места смазывайте детским кремом или стирилизованным растительным маслом.
Лечение и последствия атопического дерматита (АД) весьма многограннее и имеют больше нюансов. Помимо того, что лечение атопического (аллергического) дерматита проходит успешно только при условии выполнения рекомендаций, перечисленных выше для лечения диатеза и потницы, есть и дополнительные методы лечения.
Лечение атопического (аллергического) дерматита
В настоящее время полное излечение от атопического дерматита не представляется возможным. Атопический дерматит - хроническое заболевание, требующее длительного контроля за течением болезни. Необходим комплексный подход к терапии. Лечение состоит из подбора наиболее адекватных комбинаций вспомогательной базисной терапии (уход за кожей) и противовоспалительной терапии по мере необходимости. Исключение или снижение контакта с аллергеном и уменьшение неаллергенных воздействий предупреждает обострение заболевания. Эффективность терапии при атопическом дерматите значительно повышается при условии обучения пациента, его родителей и семьи в системе аллергошкол.
Так как атопический дерматит хроническое заболевание, то для успешности его лечения требуется постоянное сотрудничество между врачом и родителями маленького пациента.
Усилия доктора направлены, в первую очередь, на подавление аллергического воспаления кожи малыша и уменьшение действия аллергенов. Правильно подобранная диета, с исключением из рациона пищевых аллергенов, может существенно улучшить состояние, прогноз и исход заболевания.
Ведущим врачом у детей с атопическим дерматитом должен быть дерматолог, взаимодействующий с аллергологом и другими специалистами (невропатолог, гастроэнтеролог).Наружная терапия занимает важное место в комплексном лечении детей с атопическим дерматитом. Ее выбор зависит от состояния кожи, площади поражения и стадии болезни, а целями являются: подавление воспаления в коже, уменьшение зуда, устранение сухости, профилактика вторичной инфекции.
Основные цели лечения атопического дерматита.
1. Устранение или уменьшение воспалительных изменений на коже и зуда.
2. Восстановление структуры и функции кожи, нормализация влажности кожи.
3. Предотвращение развития тяжелых форм заболевания.
4. Лечение сопутствующих заболеваний.
5. Предотвращение прогрессии атопической болезни (атопического марша).Средства лечения атопического дерматита логически вытекают из его причин:
Заболевание провоцирует аллерген, следовательно, все потенциальные аллергены из меню ребенка и вокруг него нужно исключить, так как аллергены еще и усиливают действие друг друга. Пример: вы давали ребенку вишню - не было высыпаний на коже, а дали ребенку вишенку во время обострения атопического дерматита и сыпь молниеносно расползлась по всему телу. То же относится к жареному, сладкому. Жирные продукты не могут расщепиться и усвоиться полностью, а сахара усиливают процессы брожения в кишечнике, отравляя детский организм токсинами. Исключите из меню на время все красные овощи и фрукты, ягоды и соки из них, зелень, злаки, содержащие глютен, особенно манную кашу. Питание, диета ребенка с атопическим дерматитом полностью распространяется и на маму, если она кормит грудью.
Устранение контакта с аллергеном.
При лечении атопического дерматита важную роль играют мероприятия по уменьшению контакта с аллергенами. В раннем возрасте основную роль играют диетические ограничения.
Диета, как правило, включает в себя избегание яиц и коровьего молока, а также экстрактивных веществ, пищевых добавок, консервантов, эмульгаторов, жареных блюд копченостей, соусов, газированных напитков и продуктов с высокой аллергизирущей активностью (мед, шоколад, какао), независимо от того, были они причинным фактором или нет. При этом примерно в 90% случаях пищевыми продуктами, вызывающими обострения атопического дерматита являются молоко, яйца, арахис, соя, пшеница и рыба. Если пищевой аллерген является значимым, то его устранение из диеты приводит к значимому клиническому улучшению. Но, поскольку практически любой продукт может вызвать аллергическую реакцию, то подбор такой элиминационной диеты (диеты с исключением определенных продуктов) должен быть строго индивидуальным и основываться на доказанной непереносимости продукта. Помимо этого рекомендуется уменьшение количества соли в пище.
Гипоаллергенная диета
Примерное меню ребенка-атопика
завтрак - каша из необжаренной гречки (варенная на третьей воде и вымоченная сначала пару часов)+ масла полчайной ложки на грамм 200 каши.
обед - суп-пюре: овощи варенные и помятые чуть-чуть (вымоченный картофель,капуста белокочанная,лук,растительное масло чайная ложка)+ говядина 50 грамм,варить 30 мин. затем слить и опять варить до готовности.
ужин - каша из пшена (без глютена,это не пшеница!)Если коротко,то - перебрать, помыть 6 раз в холодной воде,затем на 3ей воде варить. Объясню: на 3ей воде,значит закипело-слили и так 2 раза.
Из фруктов только яблоки, но не магазинные.
Все травы могут быть аллергенами и давать накопительную аллергию, то есть высыпет через 3-4 недели и непонятно отчего.Не перекармливайте ребенка, пусть он ест медленно, небольшими порциями и хорошо пережевывая пищу если уже жует - так он насытится меньшим количеством еды и она усвоится полностью. При искусственном вскармливании из бутылочки разведите в воде меньшее количество смеси, чем положено по норме, сделайте поменьше дырку в соске. Иногда отнимайте бутылочку и давайте снова через некоторое время. Любой педиатр вам скажет, что у худых детей атопический дерматит встречается очень редко.
В более старшем возрасте все большую роль играют мероприятия по элиминации (устранению из окружающей среды) аллергенов клеща домашней пыли, аллергенов животных, плесневых грибков, пыльцы и т.д.
Некоторые меры следует применять независимо от того, какой именно аллерген является "виновным". Прежде всего речь идет об уменьшении контакта с пылью, рекомендациям по уборке и по уходу за постельными принадлежностями.
Не следует ставить компьютер, телевизор и другую бытовую технику в спальне. В доме, где живет аллергик, категорически нельзя курить.
Также следует избегать контакта с ирритантами (раздражающими веществами), в том числе щелочным мылом и детергентами, входящими в состав обычных средств бытовой химии, избегать раздражающего действия факторов температуры и влажности, структуры ткани.
Не пользуйтесь закрытой облегающей одеждой, а замените ее просторными вещами из хлопка или смесовых тканей, чтобы избежать перегрева. Наиболее важными качествами в данном случае, по-видимому, являются воздухопроницаемость и мягкость (одежда не должна натирать!). Два рандомизированных контролируемых исследования выявили, что с точки зрения комфорта и отсутствия раздражения кожи большую роль играли такие факторы, как текстура или мягкость/грубость ткани, чем использование натурального или синтетического материала. Ногти надо коротко стричь, чтобы не повредить кожу при расчесывании.
Что касается такой меры, как использование специальных противоаллергенных защитных чехлов, непроницаемых для аллергенов, то эта мера также может оказаться полезной всем больным с атопическим дерматитом. Об этом говорят данные медицинских исследований. Так, в 12-месячном исследовании у взрослых применение специальных защитных чехлов на постельные принадлежности привело к клиническому улучшению течения атопического дерматита даже у пациентов, у которых не была выявлена гиперчувствительность к клещу домашней пыли. Это свидетельствует о том, что такие чехлы уменьшают контакт с целым рядом факторов (с аллергенами других групп, раздражающими факторами и даже, возможно, с бактериальными суперантигенами).
Изъять все меховые игрушки, пластмассовые и резиновые игрушки, имеющие хотя бы незначительный запах. Оставшиеся игрушки часто мыть с детским мылом.
Попадание аллергенов в кровь мы ограничили, что же делать с уже имеющимися? Поскольку токсины могут выводиться с мочой, побольше поите ребенка. Воду лучше давать не кипяченую, а артезианскую с минеральными веществами.
Ограничить всасывание токсинов из кишечника помогут сорбенты: энтеросгель, сорбогель, смекта, активированный уголь - они абсолютно безвредны, не всасываются в кишечнике и их имеет смысл принимать и кормящей маме и ребенку.
Очень важно при Атопическом дерматите добиться устойчивого стула 1-2 раза в день и у ребенка, и у кормящей мамы. Хорошо в этом смысле работает сироп лактулозы - дюфалак, нормазе - его можно применять даже маленькому ребенку, не вызывает привыкания, но начать лучше с самой маленькой дозировки и постепенно довести до нормы, рекомендуемой для возрастной группы. Давать сироп лучше утром натощак, отменять так же постепенно уменьшая дозу.
Теперь нужно свести к минимуму потливость и контакт кожи с всяческими микробами. Поддерживайте в комнате ребенка оптимальный температурный режим 20-21 градус и влажность 60-70%, чаще проветривайте, каждый день меняйте постельное белье. Часто меняйте нательное белье, оно должно быть хлопчатобумажным, с длинными рукавами и штанинами. Как только белье стало влажным - сразу смените. Стирать вещи ребенка, постельное белье (в том числе свое) только в детском порошке или с детским мылом.
Гулять нужно побольше, при этом одевая на ребенка минимальное количество одежды. Одежда не должна натирать, вообще минимизировать контакт кожи с верхней одеждой, синтетикой, красителями.
Особо о купании при Атопическом дерматите . Ванны не очень хорошо сказываются на течении атопического дерматита. Купать нужно недолго, в теплой и только кипяченой воде, либо воде пропущенной через хороший фильтр - вода не должна содержать хлора! Купать можно в слабом чистотеле, слабо-розовом растворе марганцовки, в ванне с добавлением морской соли (чуть-чуть). Мылом и шампунем при атопическом дерматите пользоваться только детским и не чаще 1 раза в неделю, чтобы не смывать защитную жировую пленку с кожи ребенка.
Запрет купания при Атопическом дерматите является ошибкой, но при этом необходимо соблюдать несколько простых правил:1. Ванна или душ должны быть умеренно теплыми. Оптимальная продолжительность - около 20 минут. Лучше, если это возможно, использовать дехлорированную воду (фильтры или отстаивание воды в ванне в течение 1-2 часов с последующим добавлением кипятка.
2. Нельзя пользоваться мочалками, растирать кожу. Можно использовать только высококачественные гипоаллергенные очищающие средства с нейтральным рН.
3. После купания кожу следует промокнуть мягким полотенцем (не вытирать насухо и не растирать!) и нанести в течение 3 минут смягчающее средство (Бепантен, Липикар, F-99 и т.п.).
4. Следует избегать купания в бассейнах с хлорированной водой. В некоторых случаях отрицательного воздействия можно избежать, применяя после сеанса душ с использованием мягких очищающих средств, с последующим нанесением увлажняющих и смягчающих кожу препаратов.
Медикаментозное лечение атопического дерматитаЛечение Атопического дерматита назначает только врач индивидуально, исходя из симптомов и характера сыпи.
Некоторые педиатры советуют принимать анаферон во время обострения атопического дерматита. Анаферон оказывает модулирующее влияние на все ключевые компоненты иммунной системы, значительно повышая продукцию ИФН, что снижает уровень Th 2 (Т-хелперов 2) активации и обеспечивает не только профилактику ОРВИ, но и способствует понижению уровня иммуноглобулина Е IgE (одного из показателей аллергической настроенности организма). Это было доказано при клинических исследованиях Анаферона детского на группе детей с бронхиальной астмой.
Роль аллерген-специфической иммунотерапии.
Если установлен причинный аллерген, важное значение приобретает аллерген-специфическая иммунотерапия (АСИТ). Полученные данные говорят о том, что АСИТ может не только предотвратить обострения атопического дерматита, но и воспрепятствовать прогрессированию атопического марша.
Какие средства системного (общего) действия применяются при атопическом дерматите?
Прежде всего, антигистаминные препараты. Показания к их назначению обусловлено важнейшей ролью гистамина в механизмах развития кожного зуда.
В исследовании ETAC (по-английски: Лечение Ребенка с Атопией на Раннем Этапе) изучалась роль цетиризина (зиртек) в предотвращении развития атопического марша. Младенцы получали лечение высокими дозами цетиризина (0.25 мг/кг два раза в день) или плацебо. Результаты исследования не совсем однозначны, но в целом применение Зиртека привело к снижению риска развития бронхиальной астмы в 2 раза у детей с сенсибилизацией к аэроаллергенам.Медикаменты противоаллергенные: супрастин, тавегил, димедрол. При сильном зуде можно использовать антигистаминные препараты местного действия - фенистил-гель. Сухую кожу и трещины часто мазать бипантеном, дермопантеном (крем или мазь).
Антигистаминные препараты первого поколения назначаются в период выраженного обострения, когда их седативный эффект необходим. Для длительного применения выбирают препараты 2 и 3 поколения, т.к. они не вызывают сонливости, сухости во рту; нет необходимости в частой смене препарата.
Используются также препараты с мембраностабилизирующими свойствами (кетотифен, кромогликат натрий).
Терапевтический эффект появляется через 3-4 недели.
Применяются энтеросорбенты, препараты для коррекции дисбактериоза, ферменты, витаминные препараты. Восстановление нарушенной кишечной флоры в большинстве случаев оказывает положительный эффект. Обязательно проводится проверка на паразитарные инфекции, а при их выявлении - специфическое лечение.Системные антибиотики применяются при повышении температуры и лимфадените, явных признаках вторичной инфекции.
Предпочитают группу макролидов и цефалоспорины 2-3 поколения.
В особо тяжелых, упорных случаях, при наличии обширных эрозированных поверхностей кожи применяют системные гормоны (глюкокортикоиды).
Иногда назначаются средства, регулирующие функцию нервной системы.
При обычном неосложненном течении атопического дерматита при отсутствии признаков иммунологической недостаточности иммунотерапия не назначается.Наружная (местная, топическая терапия) атопического дерматита.
Без наружной терапии невозможно представить себе лечение атопического дерматитита.
Цели наружной терапии атопического дерматитита:
1. Подавление воспаления в коже и связанных с ним основных симптомов острой (гиперемия, отек, зуд) и хронической (лихенификация, зуд) фаз заболевания.
2. Устранение сухости кожи.
3. Профилактика вторичной инфекции.
4. Восстановление поврежденного эпителия.
5. Улучшение барьерной функции кожи.Использование увлажнителей совместно с гидратацией может способствовать восстановлению и сохранению барьера рогового слоя. Устранение сухости кожи - важнейшая часть терапии.
При обострениях применяют наружные гормональные препараты топического (местного) действия. Предпочтение отдается препаратам последнего поколения (Адвантан, Элоком). Терапию начинают с высокоактивных средств (3-5 дней), а затем (при необходимости) продолжить терапию менее активным препаратом (до 2-3 недель).
Хорошо помогают при внешних проявлениях аллергии (только на саму сыпь, не устраняя причины дерматита)кортикостероидные гормональные мази и кремы. Кортикостероидные гормоны последнего поколения относительно безопасны и имеют минимум побочных эффектов благодаря тому, что практически не всасываются в системный кровоток, применяются при атопическом дерматите с полугода. Это, например, элоком, адвантан. При мокнутии лучше применять виде крема, при сухости кожи и трещинах - мази. Резко отменять гормоны не стоит, постепенно снижайте дозу препарата, смешивая гормональный крем с детским кремом, мазь с бипантеном.
Нельзя применять фторированные гормоны детям первых лет жизни, а также всем пациентам - на лицо, шею, в естественных кожных складках и аногенитальной области в связи с риском развития атрофии кожи.
Гормональные наружные средства абсолютно противопоказаны:
1. при туберкулезном, сифилитическом и любом вирусном процессе (включая ветрянку и простой герпес) в месте нанесения препарата,
2. при кожной реакции на вакцинацию в месте нанесения препарата,
3. при повышенной чувствительности к компонентам препарата.Причины, по которым лечение топическими гормональными препаратами может быть неэффективно:
1. продолжающийся контакт с аллергеном,
2. суперинфекция золотистым стафилококком,
3. неадекватная активность препарата,
4. использование в недостаточном количестве,
5. несоблюдение режима терапии,
6. реакция на компоненты препарата,
7. редко - нечувствительность к стероидам.Помимо этого, при обострении применяются различные примочки, влажно-высыхающие повязки, дезинфицирующие жидкости (фукорцин, жидкость Кастелляни, метиленовый синий, бриллиантовый зеленый). При присоединении вторичной инфекции существуют готовые формы наружных антибиотиков (тетрациклиновая мазь), противогрибковых средств ( кандид, клотримозол) и их комбинаций. При глубоких трещинах применяются препараты, влияющие на регенерацию и процессы микроциркуляции в коже (цинковая мазь).
Новый препарат и новый подход к наружной терапии атопического дерматита.
Несмотря на эффективность стероидов, их применение, особенно на участках с тонкой кожей (лицо, шея, естественные складки, анальная область, наружные половые органы) может вызвать ряд побочных эффектов: атрофию кожи, развитие стрий, телеангиоэктазий (расширенных мелких сосудиков) и т.д. Если же площадь поражения очень велика, то применение стероидов может вызвать системный эффект. Поэтому ведутся разработки топических негормональных препаратов.
В настоящее время таким новым негормональным препаратом местного действия является Элидел (пимекролимус 1% крем). Он относится к новому классу ингибиторов кальциневрина (блокирует особый фермент в Т-лимфоцитах, ответственный за выработку воспалительных медиаторов). Он
хорошо проникает в кожу, но практически не проникает через кожу в системный кровоток. Его применение разрешено начиная с 3-месячного возраста, и он не вызывает образования стрий, телеангиоэктазий и атрофии кожи. Кроме того, по показателю облегчения зуда препарат демонстрирует более быстрый эффект, чем кортикостероиды.Предложена новая стратегия подхода к лечению обострения атопического дерматита на основе Элидела, при которой в качестве постоянного поддерживающего лечения применяются увлажняющие и смягчающие кожу средства, а при первых, самых ранних признаках надвигающегося обострения начинается лечение Элиделом 2 раза в день, и только при тяжелых обострениях используются топические гормональные препараты.
В последнем случае после курса топических гормонов Элидел используют для продолжения лечения после стихания процесса до умеренного и продолжают до стихания обострения, а в дальнейшем рекомендуется его применение при появлении первых симптомов. Исследования показали, что с помощью такой стратегии можно предотвратить прогрессирование обострения до тяжелого, при лечении легких и среднетяжелых обострений вообще обойтись без использования гормональных препаратов, а с помощью стратегии раннего применения добиться контроля заболевания. От новой стратегии ожидают долгожданной возможности прервать прогрессирование атопического марша. К сожалению, препарат не из дешевых. Но уже сейчас он занял прочное место в лечении проявлений на участках с чувствительной тонкой кожей.
Физиотерапия и фитотерапия в лечение атопического дерматита.
При атопическом дерматите широко применяется фототерапия в качестве полезного дополнения к лечению медикаментозными методами. Это позволяет не только улучшить симптомы, но и сократить применение стероидных препаратов. Применяются и другие физиотерапевтические методы (лазаротерапию, ультрафонофорез, переменное магнитное поле, КВЧ-терапию.
Хороший эффект может оказать санаторно-курортное лечение.
Рассматривается возможность терапии с помощью анти- IgE-антител (омализумаб, или Xolair). Подобный метод начинали применять при среднетяжелой и тяжелой бронхиальной астме. Исследования по его использованию при атопическом дерматите еще не завершены.Еще препараты, использующиеся при атопическом дерматите: Сунамол С (из яичной скорлупы), зодак, сыпь мазать на выбор и по ситуации либо элоколом (если очень сильный зуд), либо драполеном (гормональная противовоспалительная мазь). Мазь Фуцидин Г и капли Фенистил, креон, зиртек.
Профилактика атопического дерматита.
Атопический дерматит - одно из наиболее распространенных заболеваний кожи в детском возрасте, возникающее в первую очередь у детей с наследственной предрасположенностью к атопическим заболеваниям, имеющее хроническое рецидивирующее течение, возрастные особенности локализации и морфологии очагов воспаления и обусловленное гиперчувствительностью к аллергенам.
Наследственная отягощенность по атопии оценивается в 50-70% и более Выявлено, что у таких детей один из родителей страдает аллергией в 20-50% случаев. Когда аллергией страдают оба родителя, то вероятность развития атопического дерматита у ребенка возрастает до 75 % . Кроме того, доказано, что у 80% больных атопическим дерматитом прослеживается также наследственная отягощенность по таким атопическим заболеваниям, как атопическая бронхиальная астма, атопический конъюнктивит, крапивница, вазомоторный ринит.
Атопический дерматит в большей степени (66%) поражает девочек, реже мальчиков (35%). По мнению многих исследований, у детей, живущих в мегаполисах атопический дерматит встречается чаще, чем у детского населения сельской местности.
Мероприятия по профилактике атопического дерматита необходимо проводить еще до рождения ребенка - в антенатальном периоде (антенатальная профилактика) и продолжить на первом году жизни (постнатальная профилактика).
Антенатальная профилактика должна осуществляться совместно с аллергологом, врачами гинекологического отделения и детской поликлиники. Существенно увеличивают риск формирования атопического дерматита массивная медикаментозная терапия беременной, воздействие на нее профессиональных аллергенов, одностороннее углеводистое питание, злоупотребление облигатными пищевыми аллергенами и др.
В раннем постнатальном периоде необходимо постараться избежать излишней медикаментозной терапии, раннего искусственного вскармливания, которые ведут к стимуляции синтеза иммуноглобулина. Строгая диета касается не только ребенка, но и кормящей грудью матери. При наличии фактора риска по атопическому дерматиту необходимы правильный уход за кожей новорожденного, нормализация деятельности желудочно-кишечного тракта.
Но полностью исключать контакт с аллергенами не стоит, нужно как бы постепенно приучать к ним организм ребенка и вне обострения атопического дерматита в минимальных количествах по одному вводить такие продукты в меню малыша.
Статья написана с использованием литературы: Атопический дерматит у детей: диагностика, лечение и профилактика.
Научно-практическая программа Союза педиатров России. М., 2000
Фармакологическая группа | МНН препарата | Форма выпуска | Дозировка | Кратность применения | Примечание |
| Системная терапия | |||||
| Антигистаминные препараты (уровень доказательности от А-В-С) | Лоратадин (второго поколения) | таблетки, 10 мг; сироп во флаконе | Взрослым и детям старше 12 лет назначают 1 таблетку (10 мг) или 2 чайные ложки сиропа в сутки. Длительность курса лечения — 10–15 дней. Детям в возрасте от 3 до 12 лет — назначают по 1/2 таблетки или 1 чайную ложку сиропа в сутки. | 1 раз в сутки в течение, в среднем, 10-15 дней | Применять при обострении. Детям школьного возраста целесообразно назначение антигистаминных препаратов второго поколения, не обладающих седативным свойством и не снижающих концентрацию внимания. У детей до 2-х лет антигистаминные препараты второго поколения не применяют
|
Дезлоратадин (третьего поколения) | таблетки, 5 мг; сироп во флаконе | детям от 1 до 5 лет 2,5 мл сиропа, от 6 до 11 лет 2,5 мг или 5 мл сиропа, старше 12 лет 5 мг или 10 мл сиропа в день | 1 раз в сутки в течение, в среднем, 10-15 дней | ||
Цетиризин (второго поколения) | таблетки, 10 мг | детям старше 2-х лет 0,25 мг/кг массы тела 1 раз в день | 1 раз в сутки в течение, в среднем, 10-15 дней | ||
Хлорапирамин (первого поколения) | таблетки, 25 мг раствор для инъекций – ампулы по 1,0 мл (20 мг) | Детям начинают лечение с дозы 5 мг (0,25 мл). В дальнейшем повышение дозы лимитируется преимущественно появлением побочных эффектов. Детям в возрасте 1-12 месяцев — 5 мг (0,25 мл) Детям в возрасте 2-6 лет — 10 мг (0,5 мл) Детям в возрасте 7-14 лет — 10-20 мг (0,5-1 мл) Суточная доза не должна превышать 2 мг/кг массы тела. Детям: В возрасте 1-12 месяцев по 1/4 таблетки (6,25 мг) 2-3 раза в день (в растертом до порошка виде вместе с детским питанием). В возрасте 1-6 лет по 1/4 таблетки (8,3 мг) 3 раза в день или по 1/2 таблетки 2 раза в день. В возрасте 6-14 лет по 1/2 таблетки (12,5 мг) 2-3 раза в день. | 1-3 раза в день в течение, в среднем, 7-10 дней | ||
Дифинилгидра- (первого поколения) | Порошок и таблетки по 20 мг; 30 мг и 50 мг; р-р для инъекций 1% (ампулы и шприц-тюбик). Свечи по 5 мг, 1 мг, 15 мг и 20 мг. | Детям дифинилгидрамин назначают в меньших дозах: до 1 года — по 0,002-0,005 г, от 2 до 5 лет — по 0,005-0,015 г, от 6 до 12 лет — по 0,015-0,03 г на прием. Свечи с дифинилгидра- вводят в прямую кишку 1-2 раза в день после очистительной клизмы или самопроизволь- | 1-3 раза в день в течение, в среднем, 7-10 дней | ||
Клемастин (первого поколения) | таблетки 1 мг, сироп, ампулы по 2,0 мл | детям от 1 года до 3 лет по 2,0-2,5 мл сиропа 2 раза в день; от 3-6 лет – по 5,0 мл (0,5 мг) 2 раза в день; старше 7 лет по 5,0-10,0 мл (0,5-1,0 мг) 2 раза в день | 1 -2 раза в сутки, в среднем, в течение 7-10 дней | ||
Мебгидролин (первого поколения) | таблетки, драже по 50 и 100 мг | детям до двух лет по 50-100 мг в день, от 2 до 5 лет по 50-150 мг в день, | 1-3 раза в сутки, в среднем, в течение 7-10 дней | ||
| Хифенадин | таблетки, 10 и 25 мг | детям до 3 лет по 5 мг, 3-7 лет по 10-15 мг -2-3 раза в день | 1-3 раза в сутки, в среднем, в течение 7-10 дней | ||
| Диметинден | капсулы по 4 мг, капли (1 мл – 20 капель — 1 мг) | Детям целесообразнее назначать препарат в виде капель. Детям старше 3 лет назначают по 15-20 капель в сутки. Детям в возрасте от 1 года до 3 лет — по 10-15 капель 3 раза в сутки. | 1-3 раза в сутки, в среднем, в течение 7-10 дней | ||
| Наружная терапия | |||||
Глюкокортико- | Клобетазол пропионат | 0,05% мазь, крем | зависит от количества очагов поражения | 1-2 раза в день наружно | Препараты выбора. Длительное и непрерывное применение ТГКС у грудных детей может вызвать подавление функции коры надпочечников. У грудных детей пеленки могут действовать как окклюзионные повязки и увеличивать абсорбцию кортикостероидов. При поддерживающей терапии в лечении пациентов с умеренной и тяжелой степенью АД, испытывающих частые рецидивы, следует рассмотреть целесообразность |
| Сильные (III) | Бетаметазона валерианат | 0,1%мазь, крем | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | |
| Метилпредни- золона ацепонат | 0,05%мазь, крем, эмульсия | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Мометазона фуроат | 0,1% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Гидрокортизона-17 бутират | 1,0% мазь, крем | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Флютиказона пропионат | 0,05% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Бетаметазона дипропионат | 0,05% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Десонид | 0,1% крем | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Предникарбат | 0,25% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Умеренно сильные (II) | Флуоцинола ацетонид | 0,025% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | |
| Триамцинолона ацетонид | 0,1% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Аклометазона дипропионат | 0,05% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Флуметазона пивалат | 0,02% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Слабые (I) | Дексаметазон | 0,025% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | |
| Преднизолон | 0,25%, 0,5% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Гидрокортизона ацетат | 0,1%, 0,25%, 1,0% и 5,0% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Комбинирован- ные | Бетаметазона дипропионат + гентамицина сульфат + клотримазол | трехкомпонентная мазь, содержащая в 1000 мг: бетаметазона дипропионат + гентамицина сульфат (1 мг) + клотримазол (10мг) | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | Применяются при присоединении вторичной пиогенной, грибковой инфекции |
| Гидрокортизон + натамицин + неомицин | трехкомпонентная мазь, крем, содержащие в 1000 мг: гидрокортизон + натамицин (10 мг) + неомицин (3500 ЕД) | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Бетаметазон + гентамицин | двухкомпонентная мазь, крем, содержащие в 1000 мг: бетаметазон (1мг) + гентамицина сульфата (1 мг) | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Ингибиторы кальциневрина | Такролимус | 0,1% мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | необходимо рассматривать применение топического такролимуса , для пациентов в возрасте двух лет и старше, на короткий курс, в сулчаях когда интермиттирую- щая терапия средней или тяжелой формы АД не контролируется использованием топических кортикостероидов или в случаях серьезного риска отрицательного эффекта от дальнейшего использования топических кортикостероидов, в частности, атрофии кожи [4,5] |
| Пимекролимус | 1% крем | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Препараты цинка | Пиритион цинк активированный | 0,2% крем, мазь, спрей | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | |
Атопия что это такое: причины возникновения, симптомы, лечение у детей
Генетическая предрасположенность признак атопии. Патология передастся ребенку в 50% случаев, если от нее страдает хотя бы один из родителей, и в 75% если она имеется и у отца, и у матери. Такими заболеваниями страдают от 6 до 10% населения. У трети из них симптомы проявляются в раннем детстве. Чем больше случаев атопии в семейном анамнезе, тем раньше следует ожидать ее развития у детей. Также есть вероятность проявления некоторых разновидностей атопических болезней и в том случае, если здоровы оба родителя.

Что такое атопия?
Атопия это наследственная предрасположенность к повышенной сенсибилизации организма, что проявляется в развитии аллергических заболеваний. Этот термин был введен в двадцатых годах прошлого века. К атопическим болезням относятся следующие:
- атопический дерматит,
- атопический ринит,
- атопическую форму бронхиальной астмы,
- поллинозы, крапивницу, отек Квинке.
С этой группой болезней связаны острые иммунные реакции организма на продукты питания и лекарства. Их проявления могут наблюдаться со стороны отдельных систем и органов в виде:
- гастроэнтерита,
- афтозного стоматита,
- конъюнктивита,
- гемолитической анемии,
- эпилептиформных припадков,
- лекарственной лейкопении,
- агранулоцитоза,
- тромбоцитопенической пурпуры.
Причины возникновения атопии
Основа заболевания наследственная неспособность иммунной системы выполнять защитную функцию. Пусковым механизмом является процесс взаимодействия аллергена и специфических антител класса иммуноглобулинов Е, которые зафиксированы на поверхности мастоцитов. Так как их наибольшее количество расположено в коже и слизистых оболочках систем, то реакции атопического характера в этих органах и определяют клинику заболевания.

Механизмы возникновения этого заболевания полностью не распознаны, но общие экзогенные факторы, способствующие их развитию, помимо генетической предрасположенности, известны. Прежде всего, это различного вида аллергены:
- пищевые,
- пыльцевые,
- бытовые пыль, мел на стенах, различные химические вещества,
- эпидермальные перхоть, перья, шерсть, экскременты и слюна домашних и диких животных,
- инсектные, включающие различных насекомых и их укусы,
- лекарственные,
- гельминтные, или паразиты различного вида,
- грибковые (плесень и дрожжевые грибы).
Помимо них, провоцирующими факторами являются:
- плохая экология,
- частые стрессы, хроническая усталость,
- злоупотребление алкоголем, курение.
Эти обстоятельства и факторы не вызывают заболевания, но способствуют тому, чтобы оно проявилось.
Симптомы атопических болезней
Клинические проявления атопии разнообразны, как и степень, их тяжести. В патологический процесс могут быть вовлечены все системы организма.
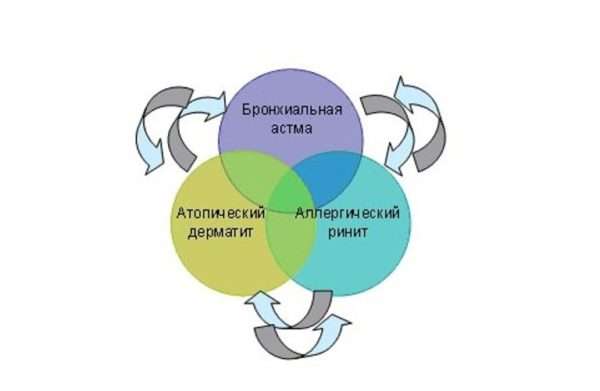
Чаще всего во врачебной практике встречаются атопические дерматит, бронхиальная астма, ринит. Эти заболевания получили название атопической триады. Дерматит, проявившийся в детском возрасте, прогрессируя, переходит в бронхиальную астму или в атопический ринит. Смена болезней называется атопическим маршем и может свидетельствовать о тяжелом развитии процесса.
Важно! Периодичность, рецидивы, продолжительность характерные признаки всех атопических болезней.
Признаки заболеваний у детей
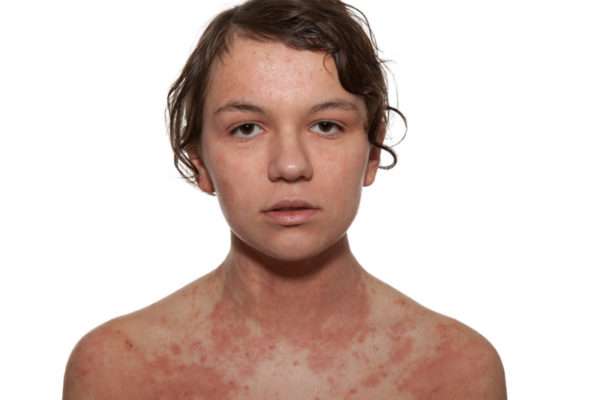
У детей до 3 лет, клиническая картина атопического дерматита включает в себя:
- Симметричные высыпания на коже щек и лба, волосистой части головы, с экссудативным процессом и сильным зудом,
- Мокнущие участки кожи с образованием серозных корок и постепенным переходом поврежденных зон в здоровые.

К концу второго года жизни экссудация на лице становится менее выраженной, но возникают очаги лихенизации или утолщения кожи с одновременным усилением ее рисунка. Области проявления запястья и локтевые сгибы, лодыжки, бедра. В этот период от двухлетнего возраста до начала полового созревания заболевание при отсутствии лечения приобретает хронический характер, признаками которого являются:
- сухость и шелушение кожи,
- постоянный зуд,
- гиперпигментация вокруг глаз,
- дерматит на тыльной стороне кистей рук.
У подростков лихенизированных очагов возникает меньше, они расположены в основном на локтевых сгибах и в подколенной области.
Совместное течение бронхиальной астмы с дерматитом встречается у четверти детей-атопиков, а сочетание дерматита с ринитом в два раза чаще.
К признакам аллергического ринита у детей относятся:
- чихание, заложенность в носу.
- в носоглотке отечность слизистой, затруднение дыхания.
- слизистые и водянистые выделения из носа.
- в редких случаях евстахиит и зуд век.

Симптомы атопической бронхиальной астмы:
- Затрудненное дыхание (в виде приступов), ощущение удушья.
- Хрипы, свисты в груди.
- Приступы сухого кашля.
Признаки атопии у взрослых
У детей старшего возраста и взрослых проявления атопического дерматита выражаются в экскориации (повреждениях кожи самим человеком, обычно в результате зуда или другого кожного дискомфорта), образовании папул и очагов лихенификации. Место локализации последних внешняя сторона локтевых и коленных сгибов, веки, задняя поверхность шеи.
Симптомы ринита и бронхиальной астмы у детей и взрослых схожи. Проблемы с бронхами в подростковом периоде иногда могут уменьшаться, но риск возникновения астмы у взрослого зависит от силы проявлений атопического дерматита в детском возрасте. При тяжелых его формах бронхиальная астма возникает в 70% случаев. Ее приступы чаще всего развиваются внезапно на фоне нормального самочувствия.

При обострениях заболевания с присутствием удушья, одышки на протяжении суток, больной может находиться только в положении сидя. В этих случаях существует риск развития асфиксии, тяжелой аритмии. Это несет угрозу для жизни пациента.
Заканчивается приступ обычно спонтанно или после приема лекарств.
Дифференциальная диагностика
Диагностика атопических заболеваний включает в себя:
- сбор данных о наличии атопии в семейном анамнезе,
- осмотр и опрос пациента, выявление наличия зуда, экземы, атипичного сосудистого ответа, фолликулярного кератоза, лихенификации и других признаков заболевания, определение возрастного фактора,
- анализы для подтверждения повышенного количества эозинофилов в крови, секреторных выделениях и тканях,
- анализ крови на присутствие специфических иммуноглобулинов Е, позволяющий подтвердить в целом наличие аллергического состояния, а также RAST-тecт для установления аллергопрофиля пациента,
- специфическая диагностика: кожные и провокационные аллергопробы (могут быть аппликационными, прик-тестами и внутрикожными).
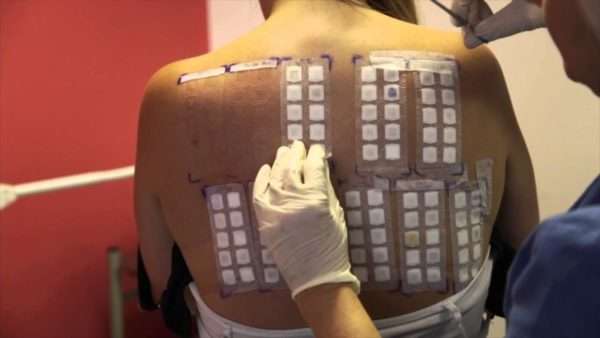
Тщательный сбор врачом анамнеза считается способом надежным, чем проведение аллерготестов (они рассматриваются как необходимое, но вспомогательное средство, позволяющее определить стратегию лечения).
Способы лечения
Успех в лечении атопических состояний во многом зависит от выявления причин заболевания. В дальнейшем схема лечения состоит из двух направлений:
- Прекращение или максимальное снижение контакта больного с аллергеном.
- Специфическая гипосенсибилизация, подразумевающая симптоматическое лечение, снимающее приступы аллергии, и применение антигистаминных и глюкокортикоидных препаратов.
Фототерапию, или УФ-облучение, применяют в случаях атопических дерматитов.
В качестве местной терапии используют смягчающие и увлажняющие кремы, лосьоны, мази. Их наносят регулярно 2-4 раза в день. Для лечения тяжелых состояний кожи применяют мази с глюкокортикоидами. Альтернативой им могут выступать препараты дегтя. При бактериальной инфекции кожи используют мази с антибиотиками.

Системная терапия включает в себя:
- антигистаминные лекарства с седативным эффектом (применяются при нарушениях сна, вызванного сильным зудом),
- иммуномодулирующие средства (циклоспорин, азатиоприн, преднизолон),
- аллергенспецифическая иммунотерапия (используется при развитии после дерматита бронхиальной атопической астмы или других заболеваний).
Особенности терапии у детей
У детей маленького возраста основной упор делается на элиминационную терапию, которая заключается в полном устранении контакта ребенка-атопика с аллергеном. При запущенной степени заболевания применяется базисная терапия, направленная на подавление воспалительных процессов.

Общие принципы лечения атопического дерматита у детей:
- Соблюдение гипоаллергенной диеты или устранение выявленных пищевых аллергенов.
- Прием антигистаминных средств.
- Терапия противовоспалительными препаратами местного применения (глюкокортикостероидные мази).
- Применение седативных лекарств (глицин, травяные успокоительные сборы).
- При присоединении инфекции использование антибактериальных средств,
- Включение вспомогательного лечения.
Пересыхание кожи один из главных факторов ее гиперчувствительности, поэтому одним из основных пунктов терапии атопического дерматита у детей является использование различных методов увлажнения кожи ребенка.
При обострении заболевания врач-аллерголог назначает специфические препараты с точной их дозировкой для маленького ребенка.

Диетотерапия
Даже если мать не подвержена аллергии, при грудном вскармливании существует высокая вероятность реакции на определенную еду. В 90 % случаев аллергический ответ вызывают следующие продукты:
- коровье молоко,
- яйца,
- орехи,
- продукты из сои,
- рыба и моллюски,
- кофе, шоколад,
- майонез, колбасные изделия, грибы,
- специи,
- алкогольные напитки.
Профилактические меры
При наличии риска возникновения атопического заболевания у ребенка лучшая профилактическая мера длительный срок его грудного вскармливания.
Второй важный пункт создание гипоаллергенной среды, а именно:
- Поддержание в помещении температуры выше 23 гр и влажности не меньше 60%.
- Проведение частых влажных уборок.
- Замена пуховых или перьевых одеял и подушек на синтетические.
- Удаление из дома предметов, накапливающих пыль (книги, ковры), очагов плесени.
- Уничтожение насекомых.
- Изоляция больного от животных и домашних растений.
- Ограничение или исключение из пользования химических моющих средств, других синтетических бытовых препаратов.
- Ношение нательного белья из натуральных материалов.
Поскольку атопические заболевания имеют наследственную природу, полностью избавиться от них нельзя, но можно контролировать их течение, вовремя принимая нужные лечебные и профилактические меры для предупреждения обострений.
| Фармакологическая группа | МНН препарата | Форма выпуска | Дозировка | Кратность применения | Примечание |
| Системная терапия | |||||
| Антигистаминные препараты (уровень доказательности от А-В-С) | Лоратадин (второго поколения) | таблетки, 10 мг; сироп во флаконе | Взрослым и детям старше 12 лет назначают 1 таблетку (10 мг) или 2 чайные ложки сиропа в сутки. Длительность курса лечения — 10–15 дней. Детям в возрасте от 3 до 12 лет — назначают по 1/2 таблетки или 1 чайную ложку сиропа в сутки. | 1 раз в сутки в течение, в среднем, 10-15 дней | Применять при обострении. Детям школьного возраста целесообразно назначение антигистаминных препаратов второго поколения, не обладающих седативным свойством и не снижающих концентрацию внимания. У детей до 2-х лет антигистаминные препараты второго поколения не применяют |
| Дезлоратадин (третьего поколения) | таблетки, 5 мг; сироп во флаконе | детям от 1 до 5 лет 2,5 мл сиропа, от 6 до 11 лет 2,5 мг или 5 мл сиропа, старше 12 лет 5 мг или 10 мл сиропа в день | 1 раз в сутки в течение, в среднем, 10-15 дней | ||
| Цетиризин (второго поколения) | таблетки, 10 мг | детям старше 2-х лет 0,25 мг/кг массы тела 1 раз в день | 1 раз в сутки в течение, в среднем, 10-15 дней | ||
| Хлорапирамин (первого поколения) | таблетки, 25 мг раствор для инъекций – ампулы по 1,0 мл (20 мг) | Детям начинают лечение с дозы 5 мг (0,25 мл). В дальнейшем повышение дозы лимитируется преимущественно появлением побочных эффектов. Детям в возрасте 1-12 месяцев — 5 мг (0,25 мл) Детям в возрасте 2-6 лет — 10 мг (0,5 мл) Детям в возрасте 7-14 лет — 10-20 мг (0,5-1 мл) Суточная доза не должна превышать 2 мг/кг массы тела. Детям: В возрасте 1-12 месяцев по 1/4 таблетки (6,25 мг) 2-3 раза в день (в растертом до порошка виде вместе с детским питанием). В возрасте 1-6 лет по 1/4 таблетки (8,3 мг) 3 раза в день или по 1/2 таблетки 2 раза в день. В возрасте 6-14 лет по 1/2 таблетки (12,5 мг) 2-3 раза в день. | 1-3 раза в день в течение, в среднем, 7-10 дней | ||
| Дифинилгидрамин (первого поколения) | Порошок и таблетки по 20 мг; 30 мг и 50 мг; р-р для инъекций 1% (ампулы и шприц-тюбик). Свечи по 5 мг, 1 мг, 15 мг и 20 мг. | Детям дифинилгидрамин назначают в меньших дозах: до 1 года — по 0,002-0,005 г, от 2 до 5 лет — по 0,005-0,015 г, от 6 до 12 лет — по 0,015-0,03 г на прием. Свечи с дифинилгидрамином вводят в прямую кишку 1-2 раза в день после очистительной клизмы или самопроизвольного очищения кишечника. Детям в возрасте до 3 лет назначают свечи, содержащие по 0,005 г димедрола; от 3 до 4 лет — по 0,01 г; от 5 до 7 лет — по 0,015 г; 8 — 14 лет — 0,02 г. | 1-3 раза в день в течение, в среднем, 7-10 дней | ||
| Клемастин (первого поколения) | таблетки 1 мг, сироп, ампулы по 2,0 мл | детям от 1 года до 3 лет по 2,0-2,5 мл сиропа 2 раза в день; от 3-6 лет – по 5,0 мл (0,5 мг) 2 раза в день; старше 7 лет по 5,0-10,0 мл (0,5-1,0 мг) 2 раза в день | 1 — 2 раза в сутки, в среднем, в течение 7-10 дней | ||
| Мебгидролин (первого поколения) | таблетки, драже по 50 и 100 мг | детям до двух лет по 50-100 мг в день, от 2 до 5 лет по 50-150 мг в день, от 5 до 10 лет по 100-200 мг | 1-3 раза в сутки, в среднем, в течение 7-10 дней | ||
| Хифенадин | таблетки, 10 и 25 мг | детям до 3 лет по 5 мг, 3-7 лет по 10-15 мг -2-3 раза в день | 1-3 раза в сутки, в среднем, в течение 7-10 дней | ||
| Диметинден | капсулы по 4 мг, капли (1 мл – 20 капель — 1 мг) | Детям целесообразнее назначать препарат в виде капель. Детям старше 3 лет назначают по 15-20 капель в сутки. Детям в возрасте от 1 года до 3 лет — по 10-15 капель 3 раза в сутки. | 1-3 раза в день, в среднем, в течение 7-10 дней; | ||
| Наружная терапия | |||||
| Глюкокортикостероидные препараты наружного применения (уровень доказательности А-В-С) Очень сильные (IV) | Клобетазол пропионат | 0,05% мазь, крем | зависит от количества очагов поражения | 1-2 раза в день наружно | Препараты выбора. Длительное и непрерывное применение ТГКС у грудных детей может вызвать подавление функции коры надпочечников. У грудных детей пеленки могут действовать как окклюзионные повязки и увеличивать абсорбцию кортикостероидов. При поддерживающей терапии в лечении пациентов с умеренной и тяжелой степенью АД, испытывающих частые рецидивы, следует рассмотреть целесообразность применения топических кортикостероидов два раза в неделю. Топические кортикостероиды должны быть использованы с осторожностью при применении на области вокруг глаз [2]. Пациентам с неинфекционной умеренной и тяжелой формой экземы следует рекомендовать сухие повязки на пораженных участках кожи. Чтобы обеспечить физический барьер для царапин и улучшить удержание смягчающих веществ [3,4,5]. |
| Сильные (III) | Бетаметазона валерианат | 0,1%мазь, крем | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | |
| Метилпреднизолона ацепонат | 0,05%мазь, крем, эмульсия | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Мометазона фуроат | 0,1% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Гидрокортизона-17 бутират | 1,0% мазь, крем | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Флютиказона пропионат | 0,05% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Бетаметазона дипропионат | 0,05% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Десонид | 0,1% крем | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Предникарбат | 0,25% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Умеренно сильные (II) | Флуоцинола ацетонид | 0,025% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | |
| Триамцинолона ацетонид | 0,1% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Аклометазона дипропионат | 0,05% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Флуметазона пивалат | 0,02% крем, мазь | зависит от количества очагов и плщади поражения | 1-2 раза в день наружно | ||
| Слабые (I) | Дексаметазон | 0,025% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | |
| Преднизолон | 0,25%, 0,5% крем, мазь | зависит от количества очагов и плщади поражения | 1-2 раза в день наружно | ||
| Гидрокортизона ацетат | 0,1%, 0,25%, 1,0% и 5,0% крем, мазь | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Комбинированные | Бетаметазона дипропионат + гентамицина сульфат + клотримазол | трехкомпонентная мазь, содержащая в 1000 мг: бетаметазона дипропионат + гентамицина сульфат (1 мг) + клотримазол (10мг) | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | Применяются при присоединении вторичной пиогенной, грибковой инфекции |
| Гидрокортизон + натамицин + неомицин | трехкомпонентная мазь, крем, содержащие в 1000 мг: гидрокортизон + натамицин (10 мг) + неомицин (3500 ЕД) | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Бетаметазон + гентамицин | двухкомпонентная мазь, крем, содержащие в 1000 мг: бетаметазон (1мг) + гентамицина сульфата (1 мг) | зависит от количества очагов и площади поражения | 1-2 раза в день наружно | ||
| Ингибиторы кальциневрина | Такролимус | 0,1% мазь | зависит от количества очагов и площади поражения | 1-2 раза в день | необходимо рассматривать применение топического такролимуса , для пациентов в возрасте двух лет и старше, на короткий курс, в сулчаях когда интермиттирующая терапия средней или тяжелой формы АД не контролируется использованием топических кортикостероидов или в случаях серьезного риска отрицательного эффекта от дальнейшего использования топических кортикостероидов, в частности, атрофии кожи [4,5] |
| Пимекролимус | 1% крем | зависит от количества очагов и площади поражения | 1-2 раза в день | ||
| Препараты цинка | Пиритион цинк активированный | 0,2% крем, мазь, спрей | зависит от количества очагов и площади поражения | 1-2 раза в день | |
ОРВИ у детей с аллергическим фоном – патогенетическая связь и принципы лечения
Острые респираторные инфекции — одна из актуальных проблем педиатрии в связи с высокой заболеваемостью, особенно у детей определенных групп. Аллергические болезни являются одной из наиболее частых причин, обусловливающих повышенную восприимчивость детей к вирусным инфекциям, их более тяжелое течение, высокий риск развития осложнений и аллергических реакций на принимаемые медикаменты. В статье рассмотрены особенности иммунного ответа детей-атопиков, влияющие на характер течения острых респираторных инфекций, перечислены основные проблемы ведения таких пациентов и предложены возможные пути их решения.
Выдающиеся достижения фундаментальной науки, стремительный прогресс медицины, активное внедрение в клиническую практику инновационных технологий стали неотъемлемой частью современной жизни. Несмотря на это, высокая заболеваемость и летальность от инфекционных заболеваний у детей до сих пор остаются актуальной проблемой. При этом в общей структуре инфекционной заболеваемости у детей преобладают острые респираторные инфекции (ОРИ), удельный вес которых достигает 90% [1]. Эта группа включает сходные по клиническим признакам заболевания, вызываемые большим числом разнообразных возбудителей, устойчивость к которым определяется общими защитными свойствами организма. Очевидно, что именно особенностями иммунобиологической резистентности детского организма, несовершенством противоинфекционной защиты и объясняется высокая заболеваемость детей ОРИ, которая, по данным официальной статистики, в эпидемический период в 3-4 раза превышает заболеваемость среди взрослого населения, а самые высокие показатели регистрируют среди детей первых 3 лет жизни [2].
По данным экспертов Всемирной организации здравоохранения, каждый ребенок переносит 5-8 эпизодов ОРИ в год. В целом в этой группе болезней преобладают не тяжелые формы, протекающие с преимущественным поражением верхних дыхательных путей и часто требующие назначения лишь симптоматической терапии. Среди пациентов и врачей даже существует мнение об отсутствии необходимости в этиопатогенетическом лечении ОРИ с целью «научить организм ребенка самостоятельно справляться с инфекционным окружением». Возможно, такая точка зрения действительно имеет право на существование, когда речь идет о легком течении респираторной инфекции у здорового ребенка. Однако на течение заболевания и риск развития осложнений существенное влияние оказывают различные внешние и внутренние факторы. Так, многие возбудители вирусных инфекций способны приводить к развитию тяжелых заболеваний (вирусы гриппа, парагриппа, аденовирус, респираторно-синцитиальный вирус). Ранний возраст ребенка, характеризующийся незрелостью механизмов иммунного ответа, также служит одним из факторов риска тяжелого течения ОРИ и высокой вероятности развития бактериальных осложнений, практически всегда представляющих угрозу здоровью ребенка. Наконец, любая респираторная инфекция у детей с хроническими заболеваниями и функциональными нарушениями (патология центральной нервной системы, аллергические болезни, хронические заболевания ЛОР-органов, дыхательных путей, эндокринной и сердечно-сосудистой системы, нервно-артритический диатез, анемия и т. д.) может не только протекать более тяжело, но и приводить к обострению основного заболевания [2].
В списке патологических процессов, влияющих на характер течения ОРИ, аллергические болезни занимают одно из ведущих мест. Это связано в первую очередь с широкой распространенностью аллергопатологии. Так, по данным экспертов Всемирной организации здравоохранения, в настоящее время около 5% взрослого населения планеты и 15% детского страдают аллергическими заболеваниями, а распространенность их в разных регионах России составляет 15-35% [3]. Более того, в последние годы отмечается явная тенденция к росту числа пациентов с аллергией, особенно среди детей. Так, за период с 1998 по 2003 гг. абсолютное число детей с аллергическими болезнями в возрасте от 0 до 15 лет в России увеличилось более чем в 2,8 раза, а подростков — в 3,6 раза. Наиболее заметно увеличение вклада различных форм аллергопатологии среди детей первого года жизни (32,7% от их общего числа) [4].
В то же время у детей с рецидивирующими респираторными инфекциями (группа часто болеющих детей) аллергические заболевания регистрируют значительно чаще. Повышение содержания общего IgE, а также сенсибилизацию к различным классам аэроаллергенов регистрируют у 1/2, а клинические признаки аллергического ринита, бронхиальной астмы, атопического дерматита — у 30-45% детей данной группы [5-7]. Таким образом, очевидно, что аллергические болезни — один из важных факторов, обусловливающих высокую восприимчивость к вирусным инфекциям. С другой стороны, в научной медицинской литературе все чаще обсуждается предположение о возможном влиянии вирусов на развитие аллергии.
Ассоциация между ОРИ, развитием и обострениями бронхиальной астмы хорошо изучена. В многочисленных исследованиях показана четкая корреляция между перенесенной в младенчестве респираторно-синцитиальной, риновирусной инфекцией и повышенным риском развития астмы, при этом у детей с диагностированной бронхиальной астмой 85% обострений связано с эпизодами ОРИ [8]. В течение долгого времени считали, что частые респираторные заболевания у детей выступают в качестве триггерного фактора формирования у них хронической бронхолегочной патологии, в т. ч. бронхиальной астмы [9, 10].
Вместе с тем в последние годы получены доказательства способности некоторых вирусов инициировать развитие аллергического воспалительного каскада, что нашло выражение в появлении т. н. вирусной гипотезы аллергии. По результатам экспериментов на мышах описаны иммуногенные механизмы, способные «переводить» вирусную инфекцию в атопическое заболевание. При этом показана решающая роль дендритных клеток, IgE и Fce-рецепторов в реализации этого процесса [11].
Известно, что многие возбудители ОРИ обладают способностью индуцировать образование специфических IgE, благодаря чему при инфицировании у лиц, предрасположенных к атопии, могут проявиться или усилиться аллергические реакции [12, 13]. Некоторые микроорганизмы (вирусы, атипичные возбудители) изменяют иммунный ответ человека, увеличивая продукцию IgE, интерлейкинов (IL) 4 и 5, фактора некроза опухоли (TNF) а, при этом уменьшая способность к синтезу интерферона (IFN) 7 и функциональную активность фагоцитоза, что может приводить к развитию аллергических реакций, способствовать персистенции возбудителя и облегчать вероятность вторичного инфицирования [12].
Большинство исследований сфокусировано на рино- и РС-вирусах, что обосновывает их роль в формировании «атопического цикла», приводящего к поливалентной сенсибилизации после перенесенной инфекции. Более того, в наблюдениях за пациентами, перенесшими эти инфекции, отмечено, что рациональная терапия вирусных инфекций может снижать риск развития атопии в последующем [14]. Именно риновирус, который обычно вызывает относительно легкое респираторное заболевание у детей и взрослых, в настоящее время рассматривают как главный фактор, провоцирующий развитие острого и потенциально тяжелого обострения у пациентов с бронхиальной астмой благодаря способности активировать транскрипционный фактор NF-KB и усиливать продукцию провоспалительных цитокинов IL 6 и 8. Кроме того, риновирусы способны повышать уровень экспрессии межклеточных адгезивных молекул (ICAM-1), увеличение числа которых ассоциируется с наличием аллергического воспаления, и использовать их для проникновения в эпителиальные клетки человека [13]. Возможно, этим объясняется перси- стенция риновируса у пациентов с бронхиальной астмой (РНК вируса обнаруживают более чем у 40% детей с астмой в течение 6 нед после обострения) и связь тяжести обострений бронхиальной астмы с затяжной и более тяжелой риновирусной инфекцией [15].
Несмотря на многочисленные результаты клинических и экспериментальных исследований, в настоящее время отсутствуют исчерпывающие данные, позволяющие точно объяснить, каким образом вирусная инфекция может трансформироваться или спровоцировать обострение аллергического заболевания, что было бы крайне важным для создания новых стратегий лечения и профилактики аллергических болезней.
В то же время хорошо изучены и описаны особенности иммунного ответа у детей с атопией, обусловливающие их высокую восприимчивость к респираторным инфекциям, присоединение которых часто вызывает обострение аллергического заболевания [16]. В первую очередь это генетически детерминированное превалирование Т клеток-хелперов 2-го типа (Th3), обеспечивающих преимущественную дифференцировку В лимфоцитов в IgE-продуцирующие клетки, снижение интенсивности образования IFN у и его физиологического ингибирующего действия на синтез IgE, приводящих к гиперпродукции последнего, а также дефект местной защиты в виде снижения продукции секреторного IgA [17]. Большинство современных исследований подтверждает значимость ИЛз-пути в патогенезе аллергических заболеваний, в частности бронхиальной астмы, что подтверждается высоким уровнем IL 4 в крови и его спонтанной и индуцированной продукцией у больных бронхиальной астмой в стадии обострения [18]. При бронхиальной астме нарушена вирус-индуцированная продукция IFN а и у моно- нуклеарами, а при исследовании клеточного состава мокроты у аллергиков доминирование И^-ответа ассоциировалось с более легким течением респираторной инфекции и более быстрой элиминацией вируса [13]. Вероятно, в большой степени эти изменения связаны с врожденными нарушениями структуры и жизнедеятельности регуляторных Т клеток (Treg) при аллергических заболеваниях [19]. В любом случае характерные для пациентов с атопией недостаточность синтеза интерферона, секреторного IgA и гиперпродукция IgE определяют, с одной стороны, тяжесть течения аллергического заболевания, а с другой — снижение противовирусной и противомикробной защиты, что приводит к высокой частоте и продолжительности ОРИ и увеличивает риск развития осложнений.
Кроме того, у ребенка с любой аллергопатологией (бронхиальная астма, аллергический ринит, атопический дерматит) в органах-мишенях (кожа, слизистая оболочка верхних и/или нижних дыхательных путей) аллергическое воспаление сохраняется даже тогда, когда у него отсутствуют клинические симптомы обострения заболевания, т. е. в период клинической ремиссии. Так называемое минимальное персистирующее аллергическое воспаление характеризуется инфильтрацией тканей клеточными элементами (эозинофилы, тучные клетки, лимфоциты, нейтрофилы), а также активацией молекул межклеточной адгезии ICAM-1. Таким образом, аллергические болезни в настоящее время рассматриваются как хронические воспалительные заболевания, что само по себе обусловливает предрасположенность детей- атопиков к более тяжелому течению острого инфекционного воспаления на фоне вирусных инфекций и высокую вероятность развития у них вторичных бактериальных осложнений [12]. При этом молекулы ICAM-1, как было отмечено ранее, служат рецепторами для риновирусов, что в свою очередь играет немаловажную роль в повышении восприимчивости детей-атопиков к риновирусной инфекции [20].
Результаты многочисленных клинических исследований и в т. ч. наши собственные наблюдения показывают, что аллергические болезни — один из важнейших факторов, предрасполагающих к более частым респираторным инфекциям у детей, к их более тяжелому и затяжному течению. Они также повышают риск развития осложнений и аллергических реакций на применяемые медикаменты [4, 7, 16]. Возможно, высокая чувствительность к вирусным инфекциям может быть связана с нарушением механизмов местной защиты слизистых оболочек дыхательных путей на фоне развивающегося персистирующего аллергического воспаления. На наш взгляд, это объясняет и более частое развитие в группе детей-атопиков таких осложнений ОРИ, как затяжной ринит, риносинусит и синдром бронхообструкции. Так, показано достоверно более частое развитие свистящих хрипов на фоне риновирусной инфекции у детей с сенсибилизацией к клещу домашней пыли по сравнению с детьми без таковой [21]. Примечательно, что у детей раннего возраста с атопическим дерматитом даже без клинических симптомов респираторной аллергии после перенесенного вирусного бронхиолита повышается содержание оксида азота в выдыхаемом воздухе, что свидетельствует о возможном развитии аллергического воспаления дыхательных путей [22].
Необходимо отметить, что аллергия как преморбидный фон у детей с ОРИ нередко определяет и особенности течения лихорадки [4]. Одним из ключевых провоспалительных цитокинов, играющих инициирующую роль в развитии лихорадки, является IL 1. Вместе с тем у пациентов с аллергическими болезнями IL 1 активно синтезируется макрофагами как в процессе их активации поступающим в организм аллергеном, так и в результате стимуляции продуцируемыми в ходе аллергической реакции IgE и цитокинами поврежденных эпителиальных клеток (вторичная гиперсекреция IL 1) [23]. В результате у детей-атопиков, с одной стороны, отмечают склонность к более выраженному и затяжному течению лихорадки, а с другой — существует вероятность развития лихорадки лекарственного генеза (т. н. аллергическая лихорадка), что требует дифференцированного подхода к оценке клинических симптомов и назначению жаропонижающих препаратов данной категории пациентов.
Наконец, имеющиеся у детей с атопией особенности иммунного реагирования (наличие минимального персистирующего воспаления в органах-мишенях, недостаточная активность Th-L-пути дифференцировки лимфоцитов со снижением продукции IFN у, нарушение механизмов местного иммунитета и др.) обусловливают не только их повышенную восприимчивость к вирусным инфекциям, но и высокий риск развития вторичной бактериальной инфекции с различными осложнениями [12, 24]. Этот факт подтвержден в исследованиях, показавших, что дети с аллергией достоверно чаще получают антибактериальные препараты во время эпизодов ОРИ [25].
Несмотря на высокий интерес к обсуждаемой проблеме и большое число исследований, точная природа взаимоотношений между ОРИ вирусной этиологии и аллергическими болезнями до сих пор остается неустановленной. Неясно, является ли усиление степени тяжести респираторных инфекций у детей с астмой и аллергическим ринитом всего лишь сопутствующим симптомом на фоне хронической патологии респираторного тракта или, напротив, отражением особой чувствительности этих пациентов к определенным вирусным патогенам. Более глубокое понимание этих механизмов и взаимосвязи между ОРИ и аллергическим воспалением может внести серьезный вклад в создание новых стратегий лечения и профилактики аллергических заболеваний, в частности бронхиальной астмы.
В любом случае важнейшая характеристика течения респираторных инфекций у детей с аллергическими заболеваниями — формирование «порочного круга»: аллергия является фактором, повышающим восприимчивость ребенка к вирусным инфекциям и увеличивающим риск развития осложнений, а вирусы в свою очередь способствуют реализации атопического процесса, развитию обострений основного заболевания и аллергических реакций на применяемые медикаменты. Исходя из этого, становится очевидным, что ОРИ у детей с аллергией без адекватного лечения могут протекать тяжело, принимать осложненный или хронический характер. Следовательно, только своевременная и рациональная терапия способна разорвать этот круг, обеспечить более быстрое выздоровление и предупредить развитие осложнений.
В соответствии с рекомендациями Научно-практической программы Союза педиатров России «Острые респираторные заболевания у детей» [2], к основным средствам лечения ОРИ, помимо режимных моментов, относятся этиотропные препараты (противовирусные и антибактериальные при развитии вторичных осложнений), иммуномодулирующие и симптоматические средства (жаропонижающие, назальные деконгестанты, препараты для лечения кашля, бронхолитики и др. по показаниям).
В качестве этиотропной терапии в первые дни лечения, как правило, назначают противовирусные химиопрепараты, интерфероны или их индукторы. Выбор противовирусных средств в педиатрической практике ограничивается множеством факторов. Так, большинство разрешенных к применению у детей химиопрепаратов (производные адамантана, ингибиторы нейраминидазы) обладают выраженной видоспецифичностью в отношении определенных вирусных возбудителей, которые к тому же способны формировать к ним резистентность. Возможные побочные эффекты и нежелательные явления при их применении у детей изучены недостаточно. К тому же, как было сказано выше, при нетяжелом течении ОРИ у здоровых детей в их назначении, как правило, не возникает необходимости. Другие препараты с противовирусной активностью (большинство индукторов IFN) не применяются у детей раннего возраста. Наконец, используемые в педиатрии формы лекарственных средств (сиропы, свечи) часто содержат компоненты, способные вызывать развитие аллергических реакций, что приобретает особое значение в качестве ограничения их применения у детей с атопическими заболеваниями. Однако, как уже обсуждалось выше, именно для этой категории пациентов необходимо проведение своевременной противовирусной терапии [12, 13].
Одним из вариантов решения проблемы является использование метода биорегулирующей терапии, учитывающего особенности развития заболевания и возможности воздействия на ключевые звенья противовирусной защиты [26]. Указанный подход заключается в раннем применении для лечения ОРИ вирусной этиологии Цитовира-3® — комплексного препарата с противовирусной и иммуномодулирующей активностью. Необходимо отметить, что целесообразность использования иммунотропных препаратов для лечения и профилактики ОРИ у детей с аллергией давно является предметом активных дискуссий в медицинской литературе.
Поскольку детиатопики имеют врожденные особенности иммунного реагирования и составляют одну из наиболее многочисленных групп часто болеющих детей, большинство исследователей поддерживают точку зрения о необходимости проведения им иммунотерапии, цель которой состоит не только в ликвидации инфекционного процесса, но и в снижении степени выраженности воспалительной реакции [17, 27].
Входящие в состав Цитовира-3® фармакологические препараты (бендазол, тимоген натрий и аскорбиновая кислота) обеспечивают именно такое комплексное терапевтическое действие. Суть его заключается в индукции выработки факторов неспецифической защиты, в т. ч. синтеза эндогенного IFN, к которому чувствительно большинство возбудителей ОРИ, и стимуляции антиоксидантных механизмов, нейтрализующих токсичные продукты жизнедеятельности вирусов [28]. Так, бендазол индуцирует в организме выработку эндогенного IFN, ингибирующего репликацию большинства вирусов и восстанавливающего активность многих иммунокомпетентных клеток. Тимоген натрий, в свою очередь, регулирует функциональную активность Т-клеточного звена иммунитета и усиливает IFN-индуцирующую активность бендазола. Особенно важным является тот факт, что тимоген натрий способен восстанавливать способность клеток к синтезу IFN в период рефрактерности, который всегда сменяет период его активного синтеза во время ОРИ. Это часто снижает неэффективность индукторов IFN. Следовательно, совместное применение бендазола и тимогена натрия способствует оптимальной продукции эндогенного IFN и значительному повышению устойчивости к вирусным инфекциям. Влияние аскорбиновой кислоты на механизмы противоинфекционной защиты хорошо известно: ее антиоксидантная активность за счет способности связывать образующиеся в процессе жизнедеятельности вирусов свободные радикалы; стабилизация эпителиальных барьеров; стимуляция функций нейтрофилов, моноцитов, NK клеток; усиление фагоцитарной активности и антителообразования. Экспериментальные исследования показали, что аскорбиновая кислота также оптимизирует действие бендазола и тимогена натрия [26].
Таким образом, сочетанное использование трех фармакологических препаратов позволяет достичь более мощного лечебно-профилактического эффекта, недоступного каждому из компонентов в отдельности, что подтверждено клинически [28]. Цитовир-3® представлен на российском фармацевтическом рынке в различных лекарственных формах, в т. ч. в виде сиропа, и может применяться для профилактики, лечения и предупреждения развития осложнений при гриппе и ОРИ у детей с 1 года. Помимо высокой эффективности и безопасности, важными преимуществами препарата являются короткий курс лечения (4 сут) и совместимость со всеми симптоматическими средствами и антибиотиками. Что касается детей с аллергическими болезнями, то для них недавно была разработана новая форма — порошок для приготовления раствора, который содержит фруктозу (ее количество снижено по сравнению с сахарозой, содержащейся в сиропе), что дает возможность использовать препарат и у детей с ограничениями в потреблении сахара. При этом в ассортименте присутствуют порошки с различными вкусами, включая нейтральный.
Помимо препаратов с прямым или опосредованным противовирусным действием, в комплексной терапии ОРИ у детей с аллергическими заболеваниями могут использоваться и иммуномодулирующие препараты других групп, особенно если у пациентов присутствуют признаки вторичной иммунологической недостаточности. В такой ситуации предпочтение отдают хорошо изученным иммуномодуляторам с доказанной в клинических исследованиях эффективностью и безопасностью: препараты бактериального происхождения (в т. ч. топические лизаты), современные синтетические иммуномодуляторы (пидотимод) [16, 17, 27].
Еще одна важная особенность ведения пациентов с ОРИ на фоне аллергопатологии — обязательное включение в комплекс терапевтических мероприятий антигистаминных препаратов. В последние годы все активнее обсуждается вопрос об отсутствии убедительных доказательств эффективности ^-блокаторов в комплексе лечения ОРИ, особенно в педиатрической практике, о чем свидетельствуют и выводы одного из последних систематических обзоров [29]. Более того, накапливается все больше данных о риске применения традиционно используемых в схемах лечения ОРИ антигистаминных препаратов первого поколения, в т. ч. в составе комплексных противопростудных средств [30]. Тем не менее назначение ^-блокаторов детям с аллергическими болезнями при ОРИ является не только целесообразным, но и необходимым, поскольку способствует уменьшению степени выраженности связанных с ОРИ острых воспалительных реакций, снижению риска обострения основного заболевания и развития острых аллергических реакций [2, 13, 31]. Однако в этом случае предпочтение следует отдавать антигистаминным препаратам нового поколения, поскольку, помимо высокого профиля эффективности и безопасности, большинство из них (цетиризин, левоцетиризин, дезлоратадин, эбастин, фексофенадин) обладают доказанным противовоспалительным действием, что и определяет их эффективность в рассматриваемой ситуации.
К сожалению, даже своевременное проведение противовирусной, иммуномодулирующей терапии и включение в комплекс лечебных мероприятий современных антигистаминных препаратов детям с ОРИ не всегда может предупредить развитие обострения основного заболевания у детей, страдающих бронхиальной астмой или аллергическим ринитом. Поэтому очень важно с первых дней болезни усилить базисную терапию основного заболевания — увеличить дозу топических глюкокортикоидов или, при их отсутствии в базисной программе, включить в комплекс лечения на 7-10-е сут лекарственные средства с противовоспалительной активностью (ингаляционные кортикостероиды или антилейкотриеновые препараты).
Учитывая описанные выше особенности течения лихорадки у детей-атопиков, при выборе для них жаропонижающих средств, помимо общих принципов использования антипиретиков в педиатрии [16, 32], необходимо отдавать предпочтение рекомендуемым экспертами Всемирной организации здравоохранения и национальными программами высокоэффективным препаратам с минимальным риском развития побочных эффектов — парацетамолу и ибупрофену [2, 32, 33]. В то же время необходимо помнить, что во многих исследованиях отмечено наличие корреляции между использованием парацетамола во время беременности, на первом году жизни и в более позднем возрасте и риском развития у детей в последующем бронхиальной астмы, риноконъюнктивита и экземы [34, 35]. Именно поэтому при назначении жаропонижающих препаратов (анальгетиков-антипиретиков) детям с аллергией требуется соблюдение принципа индивидуальности, учет клинических и анамнестических данных, а также строгий врачебный контроль [23].
Обсуждая проблемы лечения ОРИ у детей с аллергическим заболеваниями, необходимо обратить внимание и на ситуации, требующие назначения антибактериальных препаратов. Несмотря на то, что в педиатрической практике реальная необходимость в использовании системных антибиотиков возникает нечасто, у пациентов с аллергопатологией она значительно возрастает [12, 31]. Кроме того, у детей с аллергией вследствие особенностей их иммунного реагирования часто выявляют хронические персистирующие внутриклеточные инфекции, создающие дополнительные сложности в лечении. Проблема усугубляется еще и тем, что β-лактамные антибиотики (препараты выбора при лечении ОРИ бактериальной природы) являются одной из наиболее частых причин развития острых аллергических реакций на антимикробные препараты [36]. Следовательно, в качестве средств первого выбора для лечения осложненных форм ОРИ у детей с аллергией следует рассматривать группу макролидов [12].
Таким образом, лечение ОРИ у детей, страдающих аллергическими заболеваниями, является непростой задачей, решение которой сопряжено со множеством проблем. Избежать их возможно, соблюдая следующие принципы:
- обеспечение ребенку лечебно-охранительного режима;
- проведение своевременной и эффективной противовирусной и симптоматической терапии;
- включение в комплекс лечения антигистаминных препаратов нового поколения;
- усиление базисной терапии основного заболевания;
- своевременное назначение эффективного и безопасного для пациентов с атопией антибактериального препарата в случае развития бактериальных осложнений.
Только такой рациональный и комплексный подход к лечению ОРИ у детей с аллергическими заболеваниями или высоким риском их развития даст возможность облегчить течение болезни и снизить риск развития осложнений.
Литература:
- Таточенко В. К. Практическая пульмонология детского возраста: Справочн. М. 2000. 89 с.
- Острые респираторные заболевания у детей: лечение и профилактика: Пос. для врачей. Науч.-практ. прогр. Союза педиатров России. Под ред. А. А. Баранова. М.: Международный Фонд охраны здоровья матери и ребенка. 2002. 69 с.
- Хаитов Р М. Аллергология и иммунология: Нац. рук-во. М.: ГЭОТАР-Медиа. 2009. 636 с.
- Аллергия у детей: от теории к практике. Под ред. Л. С. Намазовой-Барановой. М.: Союз педиатров России. 2010-2011. 668 с.
- Василевский И. В. Часто болеющие дети: практические подходы к иммунокорригирующей терапии. Медицина. 2008; 2: 93-99.
- Самсыгина Г. А. Часто болеющие дети: проблемы патогенеза, диагностики и терапии. Педиатрия. 2005; 1: 66-73.
- Мигачева Н. Б., Каганова Т. И. Рецидивирующие респираторные инфекции у детей: дифференцированный подход к тактике ведения. Вопр. совр. педиатрии. 2012; 11 (4): 99-105.
- James K. M., Peebles R. S., Jr, Hartert T. V. Response to infections in patients with asthma and atopic disease: an epiphenomenon or reflection of host susceptibility? J. Allergy Clin. Immunol. 2012; 130 (2): 343-351.
- Сенцова Т. Б., Балаболкин И. И., Булгакова В. А., Короткова Т. Н. Острые респираторные вирусные инфекции и их профилактика у детей с атопическими болезнями. Вопр. совр. педиатрии. 2003; 2 (3): 8-15.
- Зайцева О. В., Зайцева С. В. Бронхиальная астма и респираторные инфекции у детей. Вестн. педиатрической фармакол. и нутрициол. 2008; 5 (1): 54-60.
- Cheung D. S., Grayson M. H. Role of viruses in the development of atopic disease in pediatric patients. Curr. Allergy Asthma Rep. 2012; 12 (6): 613-620.
- Зайцева О. В. Острые респираторные инфекции у детей с аллергией: проблемы выбора антибактериального препарата. Вопр. совр. педиатрии. 2013; 12 (1): 131-135.
- Gavala M. L., Bertics P. J., Gem J. E. Rhinoviruses, allergic inflammation, and asthma. Immunol. Rev. 2011; 242 (1): 69-90.
- Kumar A., Grayson M. H. The role of viruses in the development and exacerbations of atopic disease. Ann. Allergy Asthma Immunol. 2009; 103 (3): 181-186.
- Kling S., Donninger H., Williams Z., Vermeulen J., Weinberg E., Latiff K., Ghildyal R., Bardin P. Persistence of rhinovirus RNA after asthma exacerbation in children. Clin. Exp. Allergy. 2005; 35 (5): 672-678.
- Острые респираторные заболевания у детей: лечение и профилактика: Рук-во для врачей. Под ред. А. А. Баранова, Б. С. Каганова, А. В. [орелова. М.: Династия. 2004. 128 с.
- Намазова Л. С., Ботвиньева В. В., Вознесенская Н. И. Современные возможности иммунотерапии часто болеющих детей с аллергией. Педиатрическая фармакология. 2007; 4 (1): 27-32.
- Караулов А. В., Анисимова Н. Ю., Должикова Ю. И. Спонтанная и индуцированная продукция цитокинов лейкоцитами периферической крови у больных бронхиальной астмой в стадии обострения. Росс. биотерапевтич. журн. 2010; 4: 93-96.
- Larche M. Regulatory T cells in allergy and asthma. Chest. 2007; 132: 1007-1014.
- Emuzyte R., Firantiene R., Petraityte R., Sasnauskas K. Human rhinoviruses, allergy, and asthma: a clinical approach. Medicina (Kaunas). 2009; 45 (11): 839-847.
- Soto-Quoros M., Avila L.,Platts-Mills T. A.,Hunt J. F., Erdman D. D., Carper H. et al. High titers of IgE antibody to dust mite allergen and risk for wheezing among asthmatic children infected with rhinovirus. J. Allergy Clin. Immunol. 2012; 129 (6): 1499-1505.
- Marchand D., Tayara N., Choukroun M. L., Sarrat A., Guenard H., Demarquez J. L., Tunon De Lara J. M., Fayon M. Atopic dermatitis aggravates the allergic airways inflammation in acute viral- bronchiolitis. Rev. Mal. Respir. 2008; 25 (9): 1087-1093.
- Локшина Э. Э., Зайцева О. В., Зайцева С. В., Громадина О. В., Шкляева И. В., Муртазаева О. А. Некоторые аспекты терапии респираторных заболеваний у детей с аллергией. Лечащий врач. 2012; 3: 70-76.
- Marseglia G. L., Pagella F., Caimmi D., Caimmi S., Castellazzi A. M., Poddighe D., Klersy C., Ciprandi G. Increased risk of otitis media with effusion in allergic children presenting with adenoiditis. Otolaryngol. Head Neck Surg. 2008; 138 (5): 572-575.
- Pavic I., Jurkovic M., Pastar Z. Risk factors for acute respiratory tract infections in children. Coll. Antropol. 2012; 36 (2): 539-542.
- Степанов А. В., Легеза В. И., Смирнов В. С., Пак Н. В. Иммуномодулирующие свойства препарата Цитовир-3®. Медицинская иммунология. 2004; 6 (3-5): 466.
- Караулов А. В. Усиливать ли иммунный ответ при респираторных инфекциях у детей с аллергическими заболеваниями? Данные научных исследований и их значение для клинической практики. Вопр. совр. педиатрии. 2011; 10 (6): 124-128.
- Смирнов В. С. Профилактика и лечение гриппа и других острых респираторных вирусных инфекций. СПб: ФАРМиндекс. 2008. 48 с.
- De Sutter A. I., Lemiengre M., Campbell H. WITHDRAWN: Antihistamines for the common cold. Cochr. Database Syst. Rev. 2009; 7 (4): CD001267.
- Church M. K., Maurer M., Simons F., Bindslev-Jensen C., van Cauwenberge P, Bousquet J., Holgate S. T., Zuberbier T. Risk of first- generation h2-antihistamines: a GA2LEN position paper. Allergy. 2010; 65: 459-466.
- Fashner J., Ericson K., Werner S. Treatment of the common cold in children and adults. Am. Fam. Physician. 2012; 86 (2): 153-159.
- Таточенко В. К. Принципы назначения детям жаропонижающих средств. Consilium medicum (приложение «Педиатрия»). 2008; 2: 124-126.
- Баранов А. А., Таточенко В. К., Бакрадзе М. Д. Лихорадочные синдромы у детей: рекомендации по диагностике и лечению. М.: Союз педиатров России. 2011. 228 с.
- Eneli I., Sadri K., Camargo C., Jr., Barr R. G. Acetaminophen and the risk of asthma: the epidemiologic and pathophysiologic evidence. Chest. 2005; 127: 604-612.
- Cohet C., Cheng S., MacDonald C. et al. Infections, medication use, and the prevalence of symptoms of asthma, rhinitis, and eczema in childhood. J. Epidemiol. Community Health. 2004; 58: 852-857.
- Lee C. E., Zembower T. R., Fotis M. A. et al. The incidence of antimicrobial allergies in hospitalized patients: implications regarding prescribing patterns and emerging bacterial resistance. Arch. Int. Med. 2000; 160 (18): 2819-2822.
Атопическая аллергия у детей: симптоматика и лечение заболевания
Атопическая аллергия у детей – это заболевание кожного покрова хронического характера. Чаще всего она обусловлена влиянием наследственного фактора, сопровождается интенсивным зудом, высыпаниями и воспалением на коже.
Особенности атопии и формы
Обычно более подвержены дети, чьи родители аллергики. Также риск развития атопии увеличивается в случае чрезмерного употребления будущей мамой продуктов-аллергенов (экзотических фруктов, клубники и подобного) на последних сроках беременности.
В зависимости от возраста ребенка, врачи выделяют три формы атопии: младенческая (до трех лет), детская (от трех до семи лет) и подростковая (от семи лет).
Что такое атопическая аллергия?
Атопическая аллергия (атопия) – воспалительная дерматологическая болезнь, которая возникает из-за попавших в организм токсичных веществ или аллергенов. Непереносимость проявляется в виде высыпания на коже.
Причины атопии у детей?
Вызвать атопическую аллергию способно множество причин:
- Наследственность. Более чем у половины заболевших родственники болели атопией.
- Сложности при вынашивании беременности. Высока вероятность возникновения атопии в будущем, если беременная женщина перенесла инфекцию или страдает хроническими болезнями.
- Пищевые аллергены. Могут попасть в организм малыша уже на стадии прикорма.
- Аллергены химического происхождения. Проникают в организм во время контакта с предметами бытовой химии. Часто средства по уходу за волосами или продукты личной гигиены с высоким содержанием ароматизированных добавок вызывают аллергическую реакцию.
- Неблагоприятные условия окружающей среды. Некачественная вода, выхлопные газы выполняют роль пусковых механизмов.
- Сбой в работе иммунной системы. У детей, часто страдающих от простуды, высок риск возникновения дерматитов.
Дополнительное влияние на развитие атопической аллергии могут оказывать физические нагрузки, табачный дым, нервное перенапряжение.
Симптоматика
Атопию сопровождает сразу комплекс симптомов, доставляющих ребенку неприятные ощущения. К основным признакам развития болезни относят:
- Сильное жжение. Продолжается круглосуточно, усиливается ночью.
- Эритематозная сыпь. На поверхности кожного покрова проступают яркие красные пятна. В этих местах кожа становится слегка уплотненной и горячей.
- Сыпь на коже. Для атопии характерно образование папулезных и везикулярных элементов. Чаще всего они проявляются на щеках, за ушами, в коленном сгибе, в ямках локтей.
- Сухость. Следствие разрушения водно-липидного барьера кожи, поверхность становится более тонкой и сухой.
- Лихенификация кожи. Изменение состояния, а также строения кожи, вызванное расчесами ее пораженных участков.
- Ухудшение самочувствия малыша. Сильное жжение нарушает сон, вызывает беспокойство. Наблюдается потеря веса вследствие отказа от еды.
Диагностика производится с учетом характера, формы заболевания, а также степени поражения. На формирование клинической картины влияет возраст детей и особенности возникновения атопии.
Стадии атопии
Выделяют три основных этапа протекания болезни: начальную, прогрессивную, ремиссию.
Начальный этап
Появление незначительных признаков – отечности, сыпи, покраснения кожного покрова.
Прогрессивный
Симптомы усиливаются, атопия развивается. Появляется зуд на раздраженных кожных участках, образуются пузырьки, корочки, эрозии, язвы. Заболевание протекает в трех формах: острой, подострой, хронической.
Ремиссия
Своевременное и эффективное лечение ослабляет симптомы, блокируя развитие заболевания.
О полной победе над хронической формой можно говорить, если в течение 6-7 лет атопическая аллергия не возобновляется.
Диагностика заболевания
Диагностику начинают с опроса пациента. Интересуются его ощущениями, жалобами, также узнают, когда появились первые симптомы, определяют длительность болезни и наличие других заболеваний атопического вида. Производят осмотр кожного покрова. Для выявления конкретного аллергена проводят дополнительные лабораторные исследования:
- Полный анализ крови. Превышение лейкоцитов свидетельствует о воспалительном процессе. По уровню эозинофилов определяют природу заболевания.
- Биохимия крови. Проводят для оценки работы внутренних органов (почек, печени, желчного пузыря, поджелудочной железы и др.).
- Показатель иммуноглобулина E. Повышенный уровень содержания этого вещества в крови – признак атопии.
- Кожные аллергопробы. Тестируют организм на непереносимость или повышенную чувствительность к аллергенам.
- Определение особенных антител. Выявляют антитела, которые появляются в организме после попадания аллергена.
Важно! Аллергопробы должен брать детский иммунолог-аллерголог.
Для этих процедур в поликлиниках и медицинских центрах оборудованы специальные кабинеты.
Отличие атопического дерматита от пищевой аллергии?
Не все родители знают, как отличить пищевую аллергию от атопического дерматита у грудничка. Главное отличие заключается в методах терапии, а также продолжительности болезни. Пищевая аллергия проходит самостоятельно после устранения причины ее появления. Атопия – более сложное заболевание, для борьбы с которым назначают специальный курс лечения.
Возникновение дерматита сопровождается повышением в сыворотке крови иммуноглобулина E. При пищевой аллергии отмечается рост уровня иммуноглобулинов других типов.
Методы лечения
После выявления атопической аллергии врач разрабатывает схему терапии, определяет эффективные методы лечения. Прежде чем начинать терапию, необходимо полностью изолировать пациента от раздражителя, который способен спровоцировать атопию.
Лекарственные методы
Исходя из стадии и формы заболевания назначают лечение. Терапия предполагает применение целого комплекса препаратов:
- Антигистаминные препараты. Блокируют действие гистамина, избыток которого вызывает аллергическую реакцию.
- Антибиотики. Борются с бактериальными инфекциями. Длительность терапии антибиотиками не должна превышать 7 дней.
- Иммуномодуляторы. Назначают в качестве дополнительных средств к основному лечению при обнаружении недостаточности иммунитета.
- Средства против грибка и вируса. Назначают при обнаружении вирусной или грибковой инфекций.
- Витаминные препараты. Витамины группы B (B6 и B15) ускоряют лечение, так как восстанавливают кожу, а также положительно влияют на работу внутренних органов. Вводят осторожно из-за возможной непереносимости малышами некоторых витаминов.
Внимание! Правильное питание вносит серьезный вклад в терапию. Особенно соблюдать диету следует при лечении грудничков. Важно сразу исключить продукты-аллергены – цитрусы, молоко, орехи, яйца, злаки.
Прежде чем вводить новые продукты, их тестируют на переносимость.
Народный метод
Для усиления эффекта от лекарственной терапии, а также с целью ослабить симптомы используют народные методы. Лечебные ванночки, травы, компрессы, мази помогают снять воспаление.
Есть простые, но эффективные рецепты:
- Во время купания малыша в воду добавляют литр молока и 100 мл оливкового масла.
- Положительный эффект дает отвар из корня лопуха, фиалки, крапивы или чистотела, добавленный в воду для купания.
- Лечебное действие оказывает настойка на березовых почках. Одним литром кипятка заливают 130 грамм почек и оставляют настаиваться на 3 часа.
Компрессы с использованием натуральных экстрактов трав также хорошо снимают неприятные симптомы. Особенно эффективны в этом случае: мать-и-мачеха, полынь, смородиновые листья, подорожник.
Советы и рекомендации
Чтобы снизить риск появления атопии, необходимо не только полностью изолировать пациента от аллергена, но и учитывать рекомендации, которые позволяют избежать появления неприятных симптомов.
Следует избегать факторов, провоцирующих сухость кожи. Чаще проветривать комнату малыша, выводить его на прогулку. Давать достаточное количество воды, особенно в теплое время года.
Детям следует носить одежду из натуральных материалов. Такие вещи легко поддаются стирке и не вызывают дискомфорт.
Родители должны следить за питанием малыша. Желательно, чтобы он не переедал.
Не следует мыть ребенка более одного раза в день. Во время купания разрушается липидный барьер кожи, повышает ее уязвимость. Для приема ванны лучше использовать специальную детскую косметику.
Атопия – сложная болезнь, полностью от которой избавляются лишь в 20 % случаев. Остальные пациенты страдают от нее всю жизни, переходя из периода обострения в период ремиссии.

