Очаговая склеродермия — причины, симптомы, диагностика и лечение
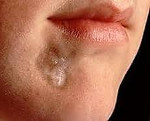
Очаговая склеродермия – это хроническое заболевание соединительной ткани, характеризующееся преимущественным поражением кожных покровов. Клинически проявляется уплотнением (индурацией) различных участков кожи с последующей атрофией и изменением пигментации, образованием контрактур. Диагноз ставится на основании симптоматики, обнаружения в крови антинуклеарного фактора и антицентромерных антител. В сомнительных случаях проводится гистологическое исследование кожи. Лечение заключается в применении глюкокортикостероидов, иммунодепрессантов, антифиброзных средств, блокаторов кальциевых каналов и проведении ПУВА-терапии. В ряде случаев выполняются хирургические операции.
Общие сведения
Очаговая (локализованная, ограниченная) склеродермия – хроническое аутоиммунное заболевание из группы диффузных болезней соединительной ткани. Патология встречается повсеместно, распространенность составляет от 0,3 до 3 случаев на 100 000 человек. Чаще страдают женщины европеоидной расы. Возраст манифестации очаговой склеродермии зависит от формы. Бляшечная склеродермия чаще встречается у взрослых (30-40 лет), линейная — у детей от 2 до 14 лет, склероатрофический лихен – у женщин старше 50 лет. При локализованной форме, в отличие от системной, поражение внутренних органов в большинстве случаев либо минимально, либо отсутствует. Имеется ассоциация склеродермии с патологиями щитовидной железы (тиреоидитом Хашимото, болезнью де Кервена).
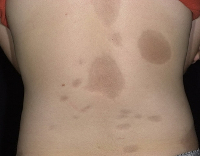
Очаговая склеродермия
Причины
Точная причина заболевания неизвестна. Предполагается этиологическая роль бактерии Borrelia burgdorferi, вызывающей лайм-боррелиоз, однако убедительных данных за эту теорию на сегодняшний день нет. В развитии склеродермии важную роль играет наследственная предрасположенность. Были выявлены более частые случаи очаговой склеродермии среди близких родственников. При проведении генетических исследований обнаружена взаимосвязь между определенными генами гистосовместимости (HLA – DR1, DR4) и локализованной формой заболевания. Провоцирующими факторами, способствующими возникновению склеродермии, являются переохлаждения, травмы, постоянные вибрационные воздействия на кожу, прием лекарственных препаратов (блеомицина). Триггерными эффектами также обладают различные химические соединения (хлорвинил, кремний, нефтепродукты, сицилий, эпоксидная смола, пестициды, органические растворители).
Патогенез
Выделяют три основных патогенетических механизма склеродермии – фиброз (разрастание соединительной ткани), аутоиммунное повреждение и сосудистые нарушения. Иммунная аутоагрессия заключается в выработке лимфоцитами антител к соединительной ткани и ее компонентам. Также лимфоциты синтезируют интерлейкины, которые стимулируют пролиферацию фибробластов, гладкомышечных клеток и образование коллагена. Разрастающаяся при этом соединительная ткань замещает нормально функционирующую ткань. В результате повреждения эндотелия сосудов антителами и пролиферирующими гладкомышечными клетками снижается уровень простациклина (вещества, обладающего антиагрегантными и вазодилатирующими свойствами). Это приводит к спазму микрососудов, повышению адгезии и агрегации форменных элементов крови, внутрисосудистой коагуляции и микротромбозу.
Классификация
Очаговая склеродермия подразделяется на множество форм. Наиболее распространенными являются бляшечная и линейная. У ряда пациентов могут наблюдаться одновременно несколько вариантов заболевания. Существует целый ряд классификаций, но наиболее оптимальной и широко используемой считается классификация клиники Мэйо, включающей следующие разновидности очаговой склеродермии:
- Бляшечная. Данная форма в свою очередь подразделяется на поверхностную (морфеа) и узловатую (келоидоподобную). Характерны типичные участки уплотнения кожи с атрофией и нарушением пигментации.
- Линейная. К ней относятся полосовидная, саблевидная формы, а также прогрессирующая гемиатрофия лица Парри-Ромберга. Очаги располагаются в виде линий по ходу сосудисто-нервного пучка.
- Генерализованная (многоочаговая). Проявляется сочетанием бляшечного и линейного вариантов. Очаги распространены по всему телу.
- Буллезная. При данной разновидности на коже возникают пузыри с жидкостным содержимым, оставляющие после себя эрозии.
- Пансклеротическая инвалидизирующая. Наиболее неблагоприятная форма очаговой склеродермии. Характеризуется тяжелым, прогрессирующим течением, плохо поддается лечению. Поражаются все слои кожи и ткани, лежащие под ней. Развиваются грубые контрактуры суставов и длительно незаживающие язвы на коже.
- Склероатрофический лихен Цумбуша (болезнь белых пятен). Характерно образование пятен белого цвета, сопровождающихся нестерпимым зудом. Преимущественная локализация пятен – половые органы.
Симптомы
Для клинической картины типично образование на коже очагов, которые проходят три последовательных стадий развития – отек, индурацию (уплотнение) и атрофию. В начале заболевания на коже конечностей, шеи или туловища появляются пятна сиреневого или лилового цвета, имеющие нечеткие края. Размер пятен может сильно варьировать – от просяного зерна до размеров ладони и больше. На этом этапе пациент не испытывает каких-либо неприятных ощущений или боли. Затем пятна начинают отекать, кожа в центре очага уплотняется, становится блестящей, приобретает цвет слоновой кости. Пациент начинает ощущать зуд, покалывания, стянутость кожи, болезненность. Далее наступает стадия атрофии. Кожа в очагах истончается, прекращается рост волос, нарушается потоотделение, возникает стойкая дисхромия (гипер- или депигментация) и телеангиэктазии. Иногда развивается атрофодермия (участки западения кожи).
При линейной склеродермии очаги расположены по ходу нервов и сосудов. В случае локализации на коже лица очаги по внешнему виду напоминают рубец от удара саблей (саблевидная форма). Прогрессирующая гемиатрофия представляет собой глубокий процесс с поражением всех тканей половины лица — кожи, подкожной клетчатки, мышц и костей лицевого скелета, что приводит к выраженной деформации лица, обезображивающей внешний вид пациента. Также происходит атрофия половины языка и снижение вкусовой чувствительности.
Из внекожных признаков очаговой склеродермии стоит отметить офтальмологические и неврологические проявления при гемиатрофии Парри-Ромберга. Они включают выпадение ресниц и бровей на стороне поражения, западение глазного яблока из-за атрофии глазных мышц и орбитальной клетчатки, нейропаралитический кератит, головокружения, когнитивные нарушения, мигренозные головные боли, эпилептические припадки. Также возможно развитие феномена Рейно. Симптомы синдрома Рейно следующие – стадийное изменение окраски кожи пальцев рук вследствие вазоспазма и последующей гиперемии (бледность, цианоз, покраснение), сопровождающееся онемением, болью и покалыванием в пальцах рук. Остальные экстрадермальные проявления, характерные для системной склеродермии, встречаются крайне редко.
Осложнения
Наиболее распространенная проблема рассматриваемого заболевания – косметические дефекты. Серьезные осложнения, представляющие угрозу для жизни больного, возникают редко. К ним относятся нарушение мозгового кровообращения при гемиатрофии лица, ишемия и гангрена пальцев рук при феномене Рейно, выраженные контрактуры суставов, инвалидизирующие пациента. Через несколько лет после дебюта болезни могут развиться тяжелые поражения внутренних органов – фиброз легких, легочная гипертензия, фиброз миокарда, перикардит, стриктуры пищевода, острая нефропатия, почечная недостаточность.
Диагностика
Пациентов с очаговой склеродермией курируют врачи ревматологи и дерматологи. При постановке диагноза учитывается клиническая картина, семейный анамнез. Все методы диагностики направлены в первую очередь на определение степени вовлечения внутренних органов и исключение системной склеродермии. С этой целью применяются следующие исследования:
-
- Инструментальные. При капилляроскопии наблюдается дилатация капилляров без участков некроза. По данным ФЭГДС могут встречаться признаки эзофагита, стриктуры пищевода. При фиброзе миокарда на ЭКГ иногда обнаруживаются нарушения ритма сердца, на ЭхоКГ – зоны гипокинеза, выпот в перикардиальную полость. На рентгенографии или компьютерной томографии легких отмечаются интерстициальные изменения.
- Гистологическое исследование биоптата кожи. Заключительный этап, позволяющий достоверно поставить диагноз. Проводится при сомнительных результатах предыдущих исследований. Характерны следующие признаки — инфильтрация лимфоцитами, плазмоцитами и эозинофилами в ретикулярном слое дермы, утолщенные коллагеновые пучки, набухание и склероз сосудистой стенки, атрофия эпидермиса, сальных и потовых желез.
Очаговую склеродермию дифференцируют с другими формами склеродермии (системной, склеродермой Бушке), дерматологическим заболеваниями (саркоидозом кожи, липонекробиозом, склеродермоподобной формы поздней кожной порфирии, базально-клеточным раком), поражением мягких тканей (панникулитом, липодерматосклерозом, эозинофильным фасциитом). В дифференциальной диагностике принимают участие онкологи, гематологи.
Лечение
Этиотропной терапии не существует. Метод лечения и вид лекарственного средства необходимо подбирать с учетом формы заболевания, тяжести течения и локализации очагов. При линейной и бляшечной формах используются топические глюкокортикостероиды высокой и сверхвысокой активности (бетаметазон, триамцинолон), синтетические аналоги витамина Д. При выраженной индурации кожи эффективны аппликации с диметилсульфоксидом. В случае поражений внутренних органов с целью уменьшения фиброзообразования назначаются пеницилламин и инъекции гиалуронидазы.
При неглубоких процессах хорошим терапевтическим действием обладает ПУВА-терапия, которая включает облучение кожи ультрафиолетовыми волнами длинного спектра с одновременным пероральным или наружным применением фотосенсибилизаторов. Тяжелое поражение кожи служит показанием к применению иммунодепрессантов (метотрексата, такролимуса, микофенолата), синдром Рейно — блокаторов кальциевых каналов (нифедипина) и препаратов, улучшающих микроциркуляцию (пентоксифиллина, ксантинола никотината). При склероатрофическом лихене проводится низкоинтенсивная лазеротерапия. В случае развития контрактур суставов, значительно затрудняющих движения, или грубых деформаций скелета и косметических дефектов лица требуется хирургическая операция.
Профилактика и прогноз
В подавляющем большинстве случаев очаговая склеродермия имеет доброкачественное течение. Правильно подобранная терапия позволяет добиться регресса симптомов. Иногда наступают спонтанные ремиссии заболевания. Неблагоприятные исходы возникают при тяжелых формах (прогрессирующей гемиатрофии лица, пансклеротической инвалидизирующей склеродермии), а также поражении внутренних органов. Эффективных методов профилактики не разработано. Рекомендуется избегать или максимально ограничить контакт кожи с химическими соединениями (кремнием, сицилием, хлорвинилом, нефтепродуктами, органическими растворителями, пестицидами, эпоксидной смолой).
причины, симптомы у взрослых, диагностика и лечение в Москве
Содержание↓[показать]Очаговая склеродермия – это хроническое прогрессирующее аутоиммунное заболевание соединительной ткани, характеризующееся появлением на различных участках тела очагов локального воспаления (эритемы и отека), с последующим формированием в них склероза и/или атрофии кожи и подкожной жировой клетчатки. Данная патология встречается у представителей любой расы. Женщины болеют чаще, чем мужчины (2,7:1). Заболевание может возникать в любом возрасте, даже у новорожденных, начинаясь без какой-либо симптоматики и ухудшения общего состояния. Согласно эпидемиологическим данным, очаговая склеродермия (см. фото №1) занимает второе место по распространённости среди аутоиммунных заболеваний соединительной ткани. За последнее десятилетие увеличилась тенденция к более агрессивному течению данной патологии, что, возможно, связано с несоблюдением норм диспансеризации и сроков лечения.
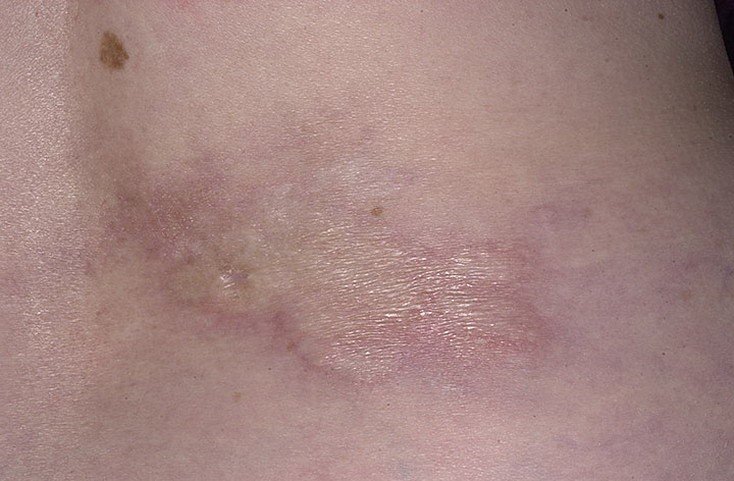
Очаговая склеродермия(фото№1)
У больных со склеродермией всегда есть риск перехода локализированного процесса в системный. Выделяют четыре основных прогностические фактора, которые говорят о вероятности диффузного течения данного заболевания, а именно:
- Дебют заболевания в возрасте до 20 лет или после 50 лет;
- Множественная бляшечная или линейная формы заболевания;
- Локализация очагов поражения над суставами конечностей;
- Дисиммуноглобулинемия.
В Юсуповской больницы диагностикой и лечением различных аутоиммунных заболеваний соединительной системы занимаются врачи-ревматологи. Для своевременного обследования и проведения дальнейшего лечения клиника оснащена мощной диагностической базой, которая представлена целым рядом инновационного медицинского оборудования европейского образца. В дневном стационаре клиники пациент сможет пройти быстро и комфортно все необходимые процедуры, минуя часовые стояния в очереди.
Очаговая склеродермия: этиология и патогенез
В большинстве случаев причины возникновения очаговой склеродермии остаются неизвестные. В патогенезе заболевания основную роль играют аутоиммунные нарушения, повышение синтеза и отложение в коже и подкожной жировой клетчатке коллагена и других компонентов соединительной ткани, микроциркуляторными расстройствами. Шифр по очаговой склеродермии по Международной классификации болезней МКБ-10соответствует L94.0
Очаговая склеродермия: классификация
На данном этапе общепринятой классификации не разработано. Наиболее приемлема классификация С.И. Довжанского (1979) очаговой склеродермии (см. фото № 2) у взрослых, которая включает в себя все клинические формы:
- Бляшечная склеродермия; очаговая, узловатая;
- Линейная склеродермия;
- Генерализованная склеродермия
- Глубокая склеродермия;
- Пансклеротическая склеродермия;
- Буллезная склеродермия;
- Идиопатическая атрофодермия Пазини-Пьерини;
- Прогрессирующая гемиатрофия лица Парри-Ромберга;
- Склероатрофический лихен.
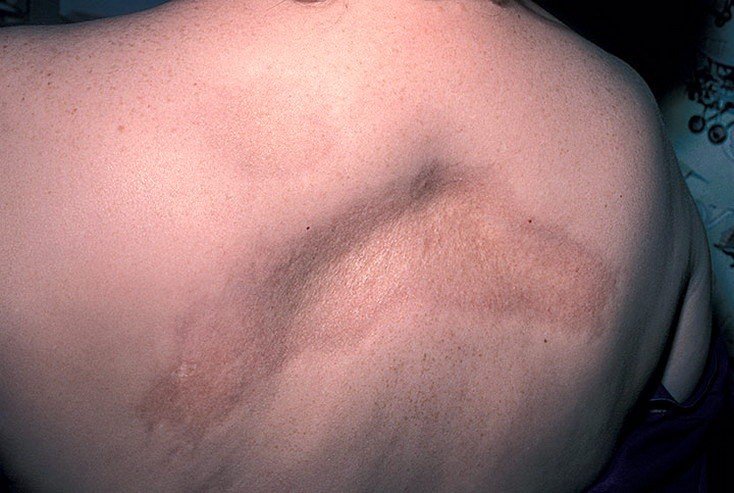
Очаговая склеродермия (фото №2) у взрослого. Линейная форма.
Очаговая склеродермия: клиническая картина
Клиническая картина очаговой склеродермии разнообразна. Больные на приеме у врача-ревматолога могут предъявлять жалобы на зуд, болезненность, чувство покалывания и стянутости кожи, ограничение движения в суставах, деформацию пораженных участков кожи.
Классически принято выделять три стадии развития данной патологии соединительной ткани:
- Эритема (отек) – появление покраснения кожи в области поражения;
- Склероз – появление уплотнения кожи;
- Атрофия кожи – истончение кожи и подкожно-жирового слоя.
Наиболее распространенной формой очаговой склеродермии является бляшечная склеродермия, которая характеризуется появлением на туловище или конечностях очагов эритемы и индурации (уплотнение) кожи. Центр очагов со временем светлеет, приобретает оттенок слоновой кости, и все больше затвердевает. Процесс склерозирования продолжается пока не сформируется блестящий атрофический пласт. В течение месяца он разрешается, приобретая коричневатую гиперпигментацию.
При узловатой склеродермии появляются единичные или множественные узелки, внешне похожие на келоидные рубцы. Как правило, они появляются у больных, не имеющих склонности к развитию келоидов. Кожа в области склеродермии имеет телесный цвет.
При линейной склеродермии на кожи появляются очаги эритемы линейной формы. Характерная локализация очагов по ходу сосудисто-нервного пучка или на одной половине тела.
Очаговая склеродермия: диагностика
Диагностика очаговой склеродермии основывается на данных анамнеза заболевания, анамнеза жизни, жалоб и клинической картине заболевания. Данную патологию следует лечить и наблюдать у врача-ревматолога. Для исключения сопутствующих заболеваний и противопоказаний пациент должен быть проконсультирован следующими специалистами:
- Терапевтом;
- Кардиолог;
- Эндокринологом;
- Гинекологом;
- Невропатологом;
- Гастроэнтерологом;
- Отоларингологом.
Для уточнения активности патологического процесса, а также исключения системной гипертермии назначают проведение следующих исследований:
- Лабораторные обследования: ОАК, ОАМ, биохимический анализ крови;
- Гистологическое исследование кожи;
- Определение в крови антинуклеарного фактора;
- УЗИ органов брюшной полости, почек, щитовидной железы;
- ЭКГ;
- Рентгенография грудной клетки;
- Компьютерная томография;
- Магнитно-резонансная томография.
Очаговая склеродермия: лечение
Лечение очаговой склеродермии в Юсуповской больнице подбирается в индивидуальном порядке каждому пациенту в зависимости от формы, стадии и тяжести течения заболевания, а также локализации очагов поражения. Терапия при данном заболевании соединительной ткани должна быть направлена на:
- Снижение активности патологического процесса и прогрессирование заболевания;
- Уменьшение площади поражения кожи и выраженность клинических симптомов заболевания;
- Предотвращение развития осложнений;
- Улучшение качества жизни больных.
При наличии сгибательных контрактур, деформаций скелета и косметических дефектов кожи необходима консультация хирурга для решения вопроса о проведении хирургической коррекции.
Больные с активным, быстро прогрессирующим течением заболевания показано введение в медикаментозную терапию глюкокортикостероидных препаратов системного действия.
Больным с тяжелыми формами очаговой склеродермии со сформированными глубокими поражениями кожи и подлежащих тканей назначают цитостатические препараты (метотрексат) в виде монотерапии или в комбинации с глюкокортикоидными препаратами системного действия. Иногда может наблюдаться спонтанный регресс склерозирующего процесса кожи или полное разрешение очагов поражения.
В Юсуповской больнице ведущие специалисты с многолетним стажем работы ведут пациентов с различными формами очаговой склеродермии. В стенах стационара пациент окунется в комфортабельную и уютную атмосферу, благодаря профессиональной работе высокоспециализированного медицинского персонала. После курса лечения для каждого больного разрабатывается программа реабилитации. Звоните по телефону для записи на прием к врачу-ревматологу.
Автор
 Лилия Рашитовна Гараева
Лилия Рашитовна ГараеваВрач акушер-онкогинеколог, кандидат медицинских наук, врач высшей категории
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Ревматология. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг..
- Багирова, Г. Г. Избранные лекции по ревматологии / Г.Г. Багирова. — М.: Медицина, 2011. — 256 c.
- Сигидин, Я. А. Биологическая терапия в ревматологии / Я.А. Сигидин, Г.В. Лукина. — М.: Практическая медицина, 2015. — 304 c.
Наши специалисты
.jpeg)
Заместитель генерального директора по медицинской части, врач-терапевт, врач-гастроэнтеролог, кандидат медицинских наук

Ревматолог, врач высшей категории, член ассоциации ревматологов России

Ревматолог, врач высшей категории
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Системная и очаговая склеродермия: симптомы, диагностика, лечение
Болезни системного характера опасны поражением каждого органа в теле человека. Системная склеродермия — это патологическое состояние, при котором поражается соединительная ткань, с преобладанием фиброза. Болезнь непрерывно прогрессирует и без своевременного лечения приводит к фатальным последствиям.
Причины возникновения болезни
Точная причина, способная спровоцировать появление склеродермии, неизвестна, но существуют теории происхождения болезни. Наследственная предрасположенность к заболеванию является самой актуальной теорией, согласно которой склеродермия возникает только при генетических дефектах, активирующих заболевание при появлении провоцирующих факторов. При склеродермии происходит повышенный синтез коллагена, одновременно путем запуска иммунных реакций разрушается соединительная ткань. Воспаление проходит с преобладанием пролиферации фиброзной ткани на фоне дегенеративных изменений.
К провоцирующим факторам относятся:
- Вакцины и лекарственные с высокими аллергенными свойствами.
- Инфекционные заболевания, особенно РНК-содержащие и медленные ретровирусы, способные длительно находится в организме, провоцируя аутоиммунный процесс.
- Любые заболевания соединительной ткани, передающиеся по наследству.
- Переохлаждения, воздействие ультрафиолетового излучения и травмы опорно-двигательной системы.
- Гормональные расстройства, включая физиологические процессы (роды, менопауза).
Формы болезни
Для каждой формы заболевания существует код по мкб 10, которым обозначается диагноз установленный доктором. Клинически выделяется две большие группы:
- Очаговая склеродермия.
- Системная склеродермия.
Очаговая форма
Очаговая форма в мкб 10 обозначена кодом L94. Особенность этой группы склеродермий заключается в четкой локализации патологического процесса. Очаговые формы различаются по клинической картине.
Бляшечная форма
Бляшечная склеродермия локализована на коже. На первой стадии у больного появляются бляшки размером от 1 до 16 см с ровными, ограниченными границами и ободком темно-красного или сиреневого цвета. Цвет бляшки желтый, часто имеет металлический оттенок, при осмотре напоминают блестящую и гладкую глянцевую бумагу. Бляшечная склеродермия располагается на поверхности рук, ног, туловища и головы. Чаще имеет круглые, овальные или линейные формы.
Постепенно патологические бляшки становятся твёрдыми на ощупь, напоминая воск, застывший на коже. Соединительная ткань, в которую переродилась кожа, теряет нормальное строение, исчезают сальные железы, выпадают волосы. На второй стадии происходит гипертрофия коллагена в бляшке, и кожа теряет естественную способность к растяжению.
На последней, третьей стадии происходит дегенерация в соединительной ткани, измененная склеродермией кожа истончается, но остаётся такой же плотной. Размеры бляшки остаются прежние, форма приобретает окончательную форму в виде спирали, овала, ленты с четко очерченными границами.
Склероз полового члена и крайней плоти
Склеродермия полового члена является разновидностью бляшечной формы. Образуются плотный очаг соединительной ткани, западающий на фоне здоровой поверхности. Склеродермия крайней плоти внешне похожа на твёрдый шанкр, образующийся при сифилисе, или плоскоклеточный рак, поэтому для подтверждения диагноза необходимы дополнительные исследования, позволяющие отличить болезни друг от друга.
Линейная форма
Линейная склеродермия — вариант очаговой формы заболевания. Располагается линейная склеродермия от волосистой части лба до кончика носа на лице или на груди вдоль зоны Геда, соответствующей крупному нервному волокну. Образовавшийся очаг линейной склеродермии напоминает рубец от удара лезвием, эта форма заболевания отражает взаимосвязь патологии с нервной системой.
Болезнь белых пятен
Еще одной формой очаговой склеродермии является болезнь белых пятен. Излюбленное место локализации патологических элементов при этой форме болезни является шея, грудная клетка, плечи, слизистая рта и половых органов. Появляющиеся белые пятна в диаметре около 10 мм с четко ограниченными ободками расположены скоплениями из нескольких фиброзных очагов. Отличительной особенностью болезни белых пятен является их расположение выше или ниже здоровой кожи.
Поверхностная форма
Поверхностная склеродермия отличается от других очаговых форм отсутствием четкой границы со здоровой кожи по периферии. Бляшки при ограниченной поверхностной склеродермии распространяются очень медленно имеют голубовато-коричневый цвет. Пораженные участки располагаются ниже уровня здоровой кожи, через бляшку просвечивается сосудистая сеть. Располагаются патологические очаги на спине и ногах.
Гемиатрофия лица Парри-Ромберга
Редкой, но опасной формой ограниченной склеродермии является гемиатрофия лица Парри-Ромберга. Патологический очаг располагается исключительно на лице с левой или правой стороны. Болезнь чаще поражает девушек молодого возраста и развивается до 40 лет, но предпосылки гемиатрофии лица появляются еще в детском возрасте.
На начальной стадии формирования склеродермии на коже появляются участки желтого или синего цвета. Прогрессируя, очаги пораженной кожи уплотняются и подвергаются дистрофическим изменениям. Лицо, пораженное гемиатрофией Парри-Ромбера, внешне асимметричное, морщинистое с участками истонченной кожи и гиперпигментации. В связи с тем, что эта форма склеродермии способна распространятся на подкожную клетчатку, мышцы и кости, возникают грубые косметические дефекты, значительно искажая внешность больного человека.
Системные варианты болезни
Системная склеродермия имеет код М34 по мкб 10 и является наиболее опасной формой для здоровья человека. Под влиянием повышенной пролиферации элементов соединительной ткани (фибробластов) возникает диффузная склеродермия, которая распространяется по всей поверхности кожи или переходить на прочие органы, поражая все его слои.
Преимущественное поражение кожи
Прогрессирующий системный склероз кожи встречается у большинства больных. Изначально в патологический процесс вовлекается кожа лица и кистей рук. Перерождение нормальных тканей в фиброзные очаги с последующей атрофией сопровождается отёком. Кожа лица уплотняется, не собирается в кожную складку, теряет эластичность, образуются морщины.
В клинической практике совокупность симптомов склеродермии на лице называют «маскообразное лицо». Одновременно с этим симптомом появляются «сосискообразные» пальцы (склеродактилия), что связано с отеком пальцев с уплотнённой кожей. Придатки кожи также подвергаются действию системной склеродермии, ногти деформируются, а волосы в местах склероза выпадают. Атрофические изменения постепенно приводят к формированию трофических язв и некрозов.
Преимущественное поражение сосудов
Для системной склеродермии характерны поражения сосудов по типу облитерирующего эндартериита. Наиболее частой формой является вазоспастический криз (синдром Рейно).
Первыми признаками прогрессирующей болезни будут изменения цвета кистей рук и пальцев под влиянием холодовых раздражителей или эмоционального напряжения, иногда факторов для проявления симптомов не требуется. Механизм возникновения нарушения кровотока при синдроме Рейно связан с сужением периферических артерий, внутренняя стенка которых потеряла эластичность и перекрыла часть сосуда. Больные жалуются на озноб в кистях рук, бледность или цианоз пальцев. Постепенно под действием ишемии образуются трофические язвы с переходом в некроз ногтевых фаланг пальцев.
Преимущественное поражение опорно-двигательной системы
Опорно-двигательная система подвержена заболеваниям соединительной ткани. Капсулы и связки являются неотъемлемой частью суставов, которые поражаются при системной склеродермии. Ощущается скованность в теле, при движениях суставы голени издают хруст. Мышцы становятся плотными на ощупь, но истончаются. Кости подвергаются разрушению, сильнее всего страдают фаланги пальцев, которые ломаются, деформируются и укорачиваются.
Преимущественное поражение пищеварительной системы
Прогрессирующий системный склероз поражает каждый орган. Склеродермия пищевода приводит к нарушению продвижения пищи по органу. Механизм нарушения пищеварения связан с утолщением стенок пищевода и нарушением перистальтики связанной с ригидностью (отсутствием моторики) органа. Сопутствующими симптомами выступают тошнота, ком за грудиной, периодическая рвота, изжога.
Склеродермия пищевода требует своевременного хирургического вмешательства, иначе сужение органа полностью ограничит прохождение пищи. Кишечник подвергается фиброзному перерождению реже, но способен привести больного к полному истощению за счет нарушения всасывания и проходимости кишечника. По аналогии со склеродермией пищевода останавливается перистальтика.
Ювенильная форма болезни
Склеродермия у ребенка начинается с нарушения периферического кровообращения. Симптомы у детей схожи с таковыми у взрослых. Основным признаком, позволяющим заподозрить системную склеродермию у детей, является диффузное уплотнение кожи с распространенностью по всей поверхности. Постепенно присоединяются прочие симптомы: миозит, гнойничковые болезни, деформация придатков кожи.
Практически для всех детей с системной склеродермией характерно поражение сердца. При поражении миокарда происходит нарушение сократимости сердца, ребенок становится бледным, быстро утомляется. При поражении эндокарда формируется «доброкачественный» порок сердца, обычно патологические изменения происходят в митральном клапане. Склеродермии у детей свойственно протекать в хронической, иногда подострой форме.
Диагностика склеродермии основана на использовании клинических признаков. Для постановки диагноза определяют «малые» и «большие» критерии.
К «большим» критериям относят:
- периферическая склеродермия: симметричный склероз в области пальцев, с распространением от пястно-фаланговых и плюснефаланговых суставов. Уплотнение кожи наблюдаются по всей поверхности тела (лицо, шея, грудь, живот).
К «малым» симптомам относят:
- Склеродактилия.
- Дигитальные рубчики. На ногтевых фалангах пораженная кожа становится ниже здоровой, кончики пальцев отвердевают.
- Склероз базальных сегментов обоих легких. При рентгенологическом исследовании оснований легких выявляются сетчатые тени, иногда появляется симптом «сотового легкого».
Специалисты, решающие проблему, и используемые методы лечения болезней соединительной ткани
Больных склеродермией интересует, как можно избавиться от склеродермии и какой врач её лечит. Восстановлением здоровья больных занимаются дерматологи и ревматологи, используя комбинированный и индивидуальный подход к каждому больному. Для аппаратного лечения используют дарсонваль. С помощью токов слабой силы аппарат способен восстановить трофику и регенерацию тканей, снизить воспаление. Также положительное влияние оказывают лазер и электрофорез.
Медикаментозная терапия проводится с помощью препаратов различных групп. Остановить прогрессирование системной склеродермии может метотрексат. Цитостатик тормозит образование новых очагов фиброза, но оказывает сильные побочные эффекты. Для местного разрушения участков с патологической тканью используют лидазу. Чтобы облегчить течение болезни, и улучшить состояние кожных покровов, используется экстракт виватона.
Положительные отзывы от врачей и больных получил Купренил. Препарат оказывает противовоспалительное, иммунодепрессивное действие, влияя на патогенетический компонент заболевания, нарушая аутоиммунный процесс.
Оставляйте ваши комментарии под статьёй, делитесь мнениями и вариантами лечения системной склеродермии. Будьте здоровы!
причины, симптомы, диагностика, лечение, профилактика
Представляет собой хроническое заболевание соединительной ткани, проявляющееся преимущественным поражением кожных покровов.
Причины
На данный момент механизм и причины развития очаговой склеродермии неизвестны. Предположительно определенная роль в развитии недуга принадлежит бактерии Borreliaburgdorferi, которая является возбудителем лайм-боррелиоза, однако убедительных доказательств пока выявить не удалось. Установлено, что не последнюю роль в возникновении склеродермии играет генетическая предрасположенность. Удалось выявить более частые случаи очаговой склеродермии среди близких родственников. При проведении генетических исследований установлена взаимосвязь между определенными генами гистосовместимости (HLA – DR1, DR4) и локализованной формой патологии. Триггерными факторами, способствующими возникновению склеродермии, считаются переохлаждение, травмы, постоянные вибрационные нагрузки на кожу, прием некоторых медикаментозных средств. Развитию недуга могут способствовать различные химические соединения, например, хлорвинил, кремний, нефтепродукты, сицилий, эпоксидная смола, пестициды, органические растворители.
Симптомы
Типичными клиническими проявлениями очаговой склеродермии считается образование на коже очагов, которые проходят три последовательных стадий развития – отек, индурацию (уплотнение) и атрофию. На начальном этапе на коже конечностей, шеи и туловища возникают пятна с нечеткими границами сиреневого или лилового окраса. Размер пятен может быть разным – от просяного зерна до размеров ладони и больше. На этом этапе у больного не возникает никаких неприятных ощущений или боли. По мере прогрессирования недуга в области пятен появляется отек, кожа в центре очага уплотняется, становится блестящей и приобретает цвет слоновой кости. В области пятна возникает зуд, покалывания, стянутость кожи, болезненность. На следующем этапе возникает стадия атрофии. Кожа в области пятна истончается, прекращается рост волос, нарушается потоотделение, возникает стойкая дисхромия и телеангиэктазии. В редких случаях отмечается возникновение атрофодермии.
При линейной форме патологии очаги локализируются по ходу нервов и сосудов. В случае локализации на коже лица очаги по внешнему виду напоминают рубец от удара саблей. Отмечается усиление гемиатрофии, которая сопровождается поражением всех тканей половины лица (кожи, подкожной клетчатки, мышц и костей лицевого скелета), что сопровождается развитием выраженной деформации лица и обезображиванием внешнего вида пациента. В редких случаях происходит атрофия половины языка, также отмечается снижение вкусовой чувствительности.
Внекожными признаками очаговой склеродермии является офтальмологические и неврологические проявления. У пациента отмечается выпадение ресниц и бровей на стороне поражения, западение глазного яблока на фоне атрофии глазных мышц и орбитальной клетчатки. Помимо этого, может обнаруживаться нейропаралитический кератит, головокружения, когнитивные нарушения, мигренозные головные боли, эпилептические припадки. Иногда отмечается развитие феномена Рейно, проявляющегося стадийным изменением окраски кожи пальцев рук вследствие вазоспазма и последующего развития гиперемии, сопровождающейся онемением, болью и покалыванием в пальцах рук.
Диагностика
При подозрении на очаговую склеродермию при определении диагноза учитывается клиническая картина недуга и семейный анамнез. Диагностический поиск направлен в первую очередь на определение степени вовлечения в патологический процесс внутренних органов и исключение системной склеродермии. Для подтверждения диагноза больному могут быть назначены общий и биохимический анализы крови, фиброгастродуоденоскопия, рентгенография органов брюшной полости, а также магниторезонансная томография. Особое значение в постановке диагноза имеет гистологическое исследование биоптата кожи.
Лечение
На данный момент этиотропная терапия очаговой склеродермии не разработана. При линейной и бляшечной формах показано применение топических глюкокортикостероидов высокой и сверхвысокой активности, а также синтетические аналоги витамина Д. При выраженной индурации кожи эффективны аппликации с диметилсульфоксидом. При поражении внутренних органов с целью уменьшения фиброзообразования применяется пеницилламин и инъекции гиалуронидазы.
Тяжелое поражение кожи служит показанием к применению иммунодепрессантов, при синдроме Рейно хорошие результаты дает использование блокаторов кальциевых каналов и препаратов, улучшающих микроциркуляцию.
Профилактика
На данный момент методы, позволяющие предупредить развитие очаговой склеродермии не разработаны.
Очаговая склеродермия | #05/08 | Журнал «Лечащий врач»
За последнее десятилетие существенно расширились представления о системных заболеваниях соединительной ткани, среди которых второе место по частоте занимает склеродермия. Заболевание характеризуется системным прогрессирующим поражением соединительной ткани с преобладанием фиброзно-склеротических и сосудистых изменений по типу облитерирующего эндартериита с распространенными вазоспастическими расстройствами [7, 12].
Несмотря на отсутствие официальных статистических данных, можно утверждать, что больных с таким аутоиммунным заболеванием, как очаговая склеродермия, становится все больше и протекает это заболевание агрессивнее [15]. Возможно, это связано с несоблюдением норм диспансеризации и сроков лечения [11].
Дискуссии о взаимосвязи системной (ССД) и ограниченной (ОСД) склеродермии продолжаются. По мнению некоторых авторов ОСД и ССД представляет собой разновидности одного патологического процесса, что подтверждается наличием висцеропатий при ОСД, однонаправленностью метаболических сдвигов, общностью патогистологических изменений кожи при обеих формах болезни, а также случаями трансформации локализованного процесса в прогрессирующий системный склероз [3, 12, 14, 18]. Другие исследователи относят к группе «диффузных болезней соединительной ткани» лишь ССД, считая, что ОСД и ССД — два резко различающихся по клинической картине, течению и прогнозу заболевания. Однако не всегда можно провести четкую границу между очаговым и системным процессом. Клинические наблюдения показали, что поражение кожи как один из первых признаков диффузной склеродермии наблюдается в 61% случаев, а описания трансформации ограниченного процесса, в частности, склероатрофического лихена, в системную склеродермию дают основание предполагать единство этих двух форм. Как свидетельствуют результаты обследования больных ограниченной склеродермией, неблагоприятному течению заболевания с переходом в системный процесс способствуют в основном 4 фактора:
-
дебют заболевания в возрасте до 20 или после 50 лет;
-
множественная бляшечная или линейная формы заболевания;
-
локализация очагов поражения с вовлечением кожи лица или областей над суставами конечностей;
-
выраженность дефицита клеточного звена иммунитета, дисиммуноглобулинемии, повышение крупнодисперсных циркулирующих иммунных комплексов и антилимфоцитарных антител [2, 3, 12, 16].
ОСД, так же как и ССД, чаще болеют лица женского пола, например, девочки болеют чаще мальчиков более чем в 3 раза, а женщины в возрасте 40–55 лет составляют 75% больных склеродермией [21]. Заболевание может возникать в любом возрасте, даже у новорожденных, начинаясь обычно без каких-либо субъективных ощущений и нарушения общего состояния. В связи с тенденцией растущего организма к распространению патологии, к выраженным сосудистым реакциям у детей это заболевание часто имеет склонность к обширному поражению, хотя в ранние сроки может проявляться единичными очагами.
Патогенез склеродермии связывают главным образом с гипотезами обменных, сосудистых и иммунных нарушений. На возникновение ОСД влияют также нарушения вегетативной нервной системы и нейроэндокринные расстройства. Принято рассматривать ограниченную склеродермию как своеобразное аутоиммунное заболевание, в основе которого лежат аутоиммунные и воспалительные реакции на различные антигены. В. А. Владимирцев и соавт. (1982) считают, что повышенный уровень коллагеновых белков, являясь источником активной антигенной стимуляции, создает фон, на котором при генетической предрасположенности реализуются аутоиммунные реакции. Возникающий порочный круг взаимовлияния лимфоидных и коллагенсинтезирующих клеток ведет к прогрессированию фиброзного процесса [6]. Установленные нарушения гуморального и клеточного иммунитета у больных склеродермией чаще регистрировались у женщин. Клеточный иммунитет у женщин, в отличие от его гуморального звена, менее активен по сравнению с мужским. Снижение клеточного иммунитета, особенно его супрессорного звена, при повышении активности гуморального иммунитета приводит к тому, что у женщин гораздо чаще, чем у мужчин, развивается аутоиммунный процесс. Прослеживается связь склеродермии с беременностью и менопаузой [21]. В последние годы появились исследования об участии эстрогенов и прогестерона, а также некоторых других гормонов в реакциях синтеза коллагена и других компонентов соединительной ткани. Особое патогенетическое значение при склеродермии придают изменениям микроциркуляции, которые наиболее выражены в период менопаузы. В их основе лежат поражения преимущественно стенок мелких артерий, артериол и капилляров, пролиферация и деструкция эндотелия, гиперплазия интимы [3, 5, 12, 16, 20]. До сих пор обсуждается вопрос о роли наследственности в развитии ОСД. По данным Furst A. (2004) коренные индейцы штата Оклахома в 8 раз чаще болеют склеродермией, чем другие жители Соединенных Штатов. Также более подвержены данной болезни чернокожие люди, они чаще заболевают в детском возрасте и имеют более распространенный процесс по сравнению с белокожими. Однако исследования, проведенные тем же автором, установили, что всего 6% близнецов одновременно болеют склеродермией, и это недостаточно высокий процент заболеваемости среди близнецов, чтобы утверждать чисто генетическую этиологию болезни.
Противоречия данных литературы, вероятно, обусловлены тем, что характер и выраженность иммунологических, эндокринных и обменных сдвигов в значительной степени зависят от течения заболевания в целом и от степени поражения индивидуально [8].
До настоящего времени многие исследователи продолжают поддерживать инфекционную теорию возникновения склеродермии. Развитие склеродермии может быть связано с перенесением таких заболеваний, как грипп, ангина, скарлатина, пневмония. Отдельные авторы рассматривают распространенную склеродермию как позднее проявление боррелиоза (син.: иксодовый клещевой боррелиоз, Лайма болезнь), что подтверждается определением у некоторых больных (особенно бляшечной и склероатрофическими формами) высокого титра иммуноглобулиновых антител к боррелиям Бургдорфера и поразительно быстрым улучшением после лечения заболевания пенициллином. S. Вucher, основываясь на результатах иммунологических исследований и обнаруженных в замороженных биоптатах спирохетоподобных структур, посчитал это подтверждением спирохетной теории возникновения склеродермии [9, 18]. Проведенные наблюдения установили различные кожные проявления Лайм-боррелиоза: бляшечная форма склеродермии (98%), атрофодермия Пазини–Пьерини (80%), анетодермия и хронический атрофический акродерматит (100%) и редко — склероатрофический лихен [4, 9, 16, 18].
В противовес приведенным данным многие исследователи склонны расценивать случаи ограниченной склеродермии с большим титром антител к боррелиям и выявление спирохет — как боррелиоз, протекающий под маской ограниченной склеродермии, а склерозирование кожи — как псевдосклеротические изменения, но ни в коем случае не как проявления истинной склеродермии. По мнению Н. С. Потекаева и соавт. (2006), патогенетическая связь ОСД с болезнью Лайма, также как и атрофодермии Пазини–Перини, синдрома Перри–Ромберга лишь предполагается [17]. Для подтверждения наличия болезни Лайма у больного со склеродермическими очагами целесообразно определение специфических антител в сыворотках больных методами непрямой реакции иммунофлюоресценции (НРИФ), полимеразной цепной реакции (ПЦР), а также выявление боррелий в биоптатах кожи из очагов поражения методом серебрения [9, 18].
Несмотря на разнообразие теорий возникновения ОСД, ни одна из них не раскрывает инициальную причину и взаимодействие факторов патогенеза склеродермического процесса. Наиболее интересными представляются исследования некоторых показателей кальциевого обмена, проведенных Болотной Л. А. и соавт. (2004). Авторы на основании полученных результатов сделали вывод, что изменения кальция и магния, выявленные на всех этапах ОСД, имеют патогенетическое значение. Степень этих расстройств находится в прямой зависимости от активности, формы и длительности дерматоза. Дефект функций клеточных мембран может обуславливать накопление кальция в разных клетках больных ОСД и усиливать синтетическую активность фибробластов, сужение сосудов микроциркуляторного русла, стимуляцию лимфоцитов. Гипомагниемия, выявленная у данных больных, способствует дестабилизации клеточных мембран и может быть одной из причин накопления кальция в эритроцитах, а также обуславливать нарушение функции ряда ферментов [4].
Единой общепринятой классификации ОСД не существует, на наш взгляд, более приемлема классификация С. И. Довжанского (1979), в которой наиболее полно представлены все клинические формы ОСД:
-
Бляшечная (дискоидная):
а) индуративно-атрофическая;
б) поверхностная «сиреневая»;
в) узловатая, глубокая;
г) буллезная;
д) генерализованная. -
Линейная:
а) по типу «удара саблей»;
б) лентообразная, полосовидная;
в) зостериформная. -
3. Болезнь белых пятен.
-
4. Идиопатическая атрофодермия Пазини–Пьерини.
Избыточное фиброзообразование и нарушение микроциркуляции формируют клиническую картину заболевания, особенности его проявлений. Среди всех клинических разновидностей ОСД наиболее часто встречаемой формой является бляшечная. Для бляшечной склеродермии характерно образование небольшого числа округлых очагов поражения. Очаги в своем развитии проходят три стадии: пятна, бляшки и атрофии. Начинается заболевание незаметно с появления одного или нескольких сиренево-розовых округлых пятен различных размеров. Постепенно центр пятен бледнеет и начинает уплотняться, очаг поражения со временем превращается в очень плотную бляшку характерного желтовато-белого цвета («слоновая кость») с гладкой, блестящей поверхностью. По периферии бляшек некоторое время сохраняется сиреневый венчик, за счет которого происходит их рост и по которому можно судить об активности процесса. Волосы на бляшках выпадают, кожный рисунок сглаживается, пото- и салоотделение прекращается; кожу на пораженном участке нельзя собрать в складку. В таком состоянии очаги могут оставаться на неопределенный срок, а затем постепенно подвергаются атрофии [2, 10, 19].
Более редкой разновидностью ограниченной склеродермии является полосовидная (линейная), наблюдаемая обычно у детей. Отличие от бляшечной склеродермии заключается только в очертаниях очагов — они имеют вид полос и располагаются обычно на конечностях и по саггитальной линии на лбу (напоминают рубец от удара саблей).
Другая разновидность склеродермии — лихен склероатрофический (склеродермия каплевидная, болезнь белых пятен, лишай белый Цумбуша). Предполагают, что он может являться атрофической формой красного плоского лишая, или крауроза; не исключается самостоятельность дерматоза. Однако часто наблюдается сочетание бляшечной склеродермии и склероатрофического лихена, что говорит о единстве этих клинических форм. Высыпания при склероатрофическом лихене представлены мелкими рассеянными или сгруппированными белесоватыми пятнами, иногда с ливидным оттенком, размерами 0,5–1,5 см, чаще локализующиеся на коже туловища и шее, а также на любом участке кожного покрова. Нередко заболевание развивается у девочек и молодых женщин в области половых органов. Встречаются распространенные формы склероатрофического лихена и атипичные варианты; буллезная и телеангиоэктатическая [2, 10, 19]. Для буллезной формы характерно образование пузырей с плотной покрышкой и серозным содержимом. Пузыри могут вскрываться, обнажая эрозии, или ссыхаться в плотную серозную корку. Пузыри свидетельствуют о прогрессировании атрофического процесса, и если на их месте впоследствии образуются эрозии и язвы, процесс трудно поддается терапии. При телеангиоэктатической форме на участках белесоватой атрофии кожи образуются телеангиоэктазии [12].
Склероатрофический лихен вульвы (САЛВ) считается редким заболеванием, однако у детей заболевание встречается не столь редко, как это следует из данных зарубежной литературы. Большинство детей (70%) заболевает в возрасте до 10–11 лет, т. е. до начала пубертатного периода. САЛВ считается заболеванием с неизвестной этиологией и патогенезом, некоторые авторы отмечают участие гормонального фактора в его патогенезе. В частности, Е. А. Бурова (1989) указывает на ведущую роль дисгормональных нарушений в системе гипофиз — надпочечники — яичники. Клиническая картина САЛВ представлена образованием небольших склероатрофических очагов беловато-сероватого цвета, иногда с перламутровым оттенком, блеском, точечными углублениями, фолликулярным кератозом, сиреневым краем. Атрофические изменения наиболее выражены при локализации в области вульвы. Для девочек с САЛВ в связи с низким уровнем эстрогенов характерны более поздние сроки полового созревания, менструальная дисфункция [2, 5, 10, 19].
Атрофодермия Пазини–Пьерини характеризуется немногочисленными пятнами, которые располагаются преимущественно на спине и имеют, как правило, большие размеры (до 10 см и более) и часто неправильные очертания. Заболевание является как бы переходной формой между бляшечной склеродермией и атрофией кожи. Эта разновидность обычно наблюдается у молодых женщин. Высыпания — в виде синевато-фиолетовых пятен с гладким, слегка западающим центром, но без феномена проваливания пальца или грыжевидного выпячивания. Иногда вокруг пятна видно сиреневое кольцо. Характерным признаком этой формы ОСД является длительное отсутствие уплотнения в начале заболевания. В ряде случаев отчетливо выражена пигментация. Одновременно с клиническими проявлениями атрофодермии Пазини–Пьерини могут наблюдаться типичные проявления ОСД [2, 10, 19]. Хотя высказывается мнение, что атрофодермия является самостоятельным заболеванием, все же, по-видимому, правильнее рассматривать ее как клиническую разновидность ОСД, тем более что в ряде случаев атрофия и гиперпигментация предшествуют развитию склероза, который все же появляется на бляшках атрофодермии лишь через несколько лет. Отличие идиопатической атрофодермии от бляшечной склеродермии состоит в том, что при атрофодермии поражается главным образом кожа туловища, а не лица и конечностей, а сам процесс развивается длительно (в течение нескольких лет), очаги поражения представляют собой бляшки почти без уплотнения, синевато-коричневого цвета без лилового кольца по периферии. Полного регресса атрофодермии не наблюдается, в то время как очаг бляшечной склеродермии может исчезнуть полностью (при вовремя начатом лечении) или после него остается легкая атрофия или стойкая пигментация [2, 10, 19].
Одним из редких проявлений склеродермии является гемиатрофия лица Парри–Ромберга — заболевание, характеризующееся прогрессирующей атрофией только одной половины лица, проявляющееся дистрофическими изменениями кожи и подкожной клетчатки, в меньшей степени — мышц и лицевого скелета. Общее состояние больных, как правило, остается удовлетворительным, главной жалобой является косметический дефект в области лица. По данным литературы, среди больных преобладают женщины. В большинстве наблюдений заболевание развивается в возрасте от 3 до 17 лет. Одинаково часто отмечается левосторонняя и правосторонняя локализация процесса. Как правило, заболевание имеет длительное, хроническое течение. Активная стадия длится в основном до 20 лет, в некоторых наблюдениях — до 40 лет. Первыми признаками заболевания являются локальные изменения кожи лица, которая вскоре приобретает желтоватый или синюшный оттенок. Постепенно развивается уплотнение кожи в очагах. В дальнейшем в местах уплотнения кожа атрофируется; с течением времени атрофические изменения прогрессируют с вовлечением в процесс подкожной жировой клетчатки и мышц лица. Наиболее выраженными и частыми признаками поражения кожи являются резкое ее истончение, морщинистость, гиперпигментация диффузного или очагового характера. В атрофированных участках кожи отсутствует рост волос. У больных страдает не только кожа, но и подлежащие мягкие ткани, что, как правило, приводит к грубейшей деформации лица в виде значительной асимметрии его правой и левой половины, наиболее выраженной при дебюте заболевания в раннем детском возрасте. Костные структуры тоже поражаются, если гемиатрофия возникает до окончания их роста. У части больных наблюдается атрофия половины языка. Имеются клинические наблюдения развития прогрессирующей гемиатрофии лица как проявление терминальной стадии у больных с агрессивным течением полосовидной склеродермии на лице. В литературе приводятся данные о результатах обследования больных склеродермией, у 16,7% из которых в последующем развилась лицевая гемиатрофия. Такие случаи дают основание предполагать, что гемиатрофия Ромберга является неблагоприятным вариантом течения ОСД [1].
Диагностика ограниченной склеродермии может представлять определенные трудности, особенно в начальной стадии заболевания. Дифференциальный диагноз ОСД проводят с витилиго, краурозом, недифференцированной формой лепры, синдромом Шульмана.
В начале развития бляшечной склеродермии, когда уплотнение еще не выражено и имеется только обесцвеченное пятно, процесс может напоминать витилиго или депигментированное пятно при недифференцированной лепре. При витилиго пятна имеют более четкую границу, которая хорошо видна при наличии гиперпигментированной зоны. Поверхность пятен гладкая, без признаков атрофии и шелушения. Пятна витилиго сохраняются довольно длительно без уплотнения.
При недифференцированной лепре изменения на коже характеризуются пятнистыми высыпаниями. Последние могут быть эритематозными, различных оттенков (от розового до синюшного) и гипопигментированными. В области пятен болевая, тактильная и температурная чувствительность снижена.
Труднее дифференцировать линейную склеродермию от линейно расположенного келлоидоподобного невуса. Отличительным признаком может служить обнаружение келлоидоподобного невуса в первые месяцы жизни и его длительное существование без выраженных изменений на протяжении многих лет.
Крауроз вульвы может в известной мере напоминать склеродермию, в частности склероатрофический лихен, поскольку при этом заболевании поверхность пораженных участков сухая, блестящая, плотная. Однако при краурозе вульвы имеются интенсивный зуд и телеангиоэктазии. В дальнейшем развиваются атрофия малых и больших половых губ, лейкоплакия и, нередко, рак. Крауроз полового члена проявляется в виде хронической атрофии и сморщивания головки полового члена и внутреннего листка крайней плоти, тогда как склеротические изменения крайней плоти и головки полового члена вызывают фимоз и сужение отверстия мочеиспускательного канала. В противоположность краурозу вульвы, при поражениях полового члена зуд отсутствует и болезнь не осложняется раком.
Синдром Шульмана (син.: эозинофильный фасциит, диффузный фасциит с гипергаммаглобулинемией и эозинофилией). Под этим заболеванием понимают диффузное склеродермоподобное уплотнение кожи, утолщение мышечной фасции, инфильтрацию ее эозинофилами, лимфоцитами и плазматическими клетками. Очаги локализуются чаще на конечностях и приводят к сгибательным контрактурам. Дифференциальными признаками, характерными для синдрома Шульмана, служат отсутствие фиолетового венчика вокруг очага уплотнения и атрофии кожи, а также наличие болевого синдрома и эозинофилия в периферической крови [2, 10, 19].
При локализации очага склеродермии на лице нужно помнить о такой редкой разновидности опухоли, как склеродермоподобная форма базалиомы, при которой патогномоничный для базалиомы узелок медленно увеличивается в размерах, трансформируется в плотную, слегка возвышающуюся над поверхностью кожи бляшку цвета слоновой кости с восковидным блеском, в центральной части которой видны телеангиоэктазии. Границы очага резкие, очертания округлые или неправильные, размеры от 1 до 3 см и более. Эта форма представляет трудность для диагностики, если игнорировать имеющиеся по периферии очага узелки, патогномоничные для базалиомы.
Лечение. Терапия ОСД должна быть многокурсовой и многокомпонентной. При активном процессе количество курсов должно быть не менее 6, с интервалом 1–2 месяца; если процесс стабилизировался, интервал между курсовым лечением увеличивается до 4 месяцев; при остаточных клинических проявлениях и в целях профилактики проводится терапия 2–3 раза в год препаратами, улучшающими микроциркуляцию.
При активном процессе в лечение ОСД следует включать следующие группы препаратов:
-
Антибиотики пенициллинового ряда — рекомендуемый курс 15–20 млн ЕД. При непереносимости пенициллина, его можно заменить фузидовой кислотой, оксациллином, ампициллином, амоксициллином, которые необходимо назначать под прикрытием антигистаминных препаратов. Первые 3 курса лечения обязательно должны включать антибиотики.
-
Важным препаратом в терапии заболевания является Лидаза, содержащая гиалуронидазу, которая расщепляет гиалуроновую кислоту, являющуюся цементом соединительной ткани. Кроме того, Лидаза увеличивает проницаемость тканей и облегчает движение жидкости в межтканевых пространствах. Лидазу можно заменить алоэ или экстрактом плаценты, Коллализином, Актиногиалом, Лонгидазой.
-
Сосудистые средства. В первую очередь — это препараты никотиновой кислоты, обладающие сосудорасширяющим действием, улучшающие углеводный обмен, обладающие гипохолестеринэмической активностью (снижают триглицериды и липопротеинемиды). Ксантинол никотинат (Теоникол, Компламин) — является сочетанием теофиллина и никотиновой кислоты, расширяет периферические сосуды, улучшает мозговое кровообращение, уменьшает агрегацию тромбоцитов. Важно знать, что ксантинол никотинат не рекомендуется назначать в первом триместре беременности, при язве желудка; его также нельзя сочетать с гипотензивными средствами. Также препаратами выбора являются Трентал, Милдронат. При выборе лечебного препарата не следует забывать о фитопрепаратах, улучшающих микроциркуляцию.
Получен определенный терапевтический эффект от инъекций Мадекассола (препарат из цинтеллы азиатской) в течение 2–4 недель применения, Мадекассол оказывает менее выраженное антифиброзное, но положительное сосудистое действие. Экспериментальными исследованиями установлено подавление биосинтеза коллагена и компонентов основного вещества соединительной ткани, замедление фиброзообразования под влиянием препарата. Наиболее эффективен Мадекассол у больных с распространенной ОСД, при которой показано одновременное назначение препарата в таблетках и в виде мази. Также из фитопрепаратов рекомендуется Пиаскледин, Эскузан, Берберин по 1 таб. 3 раза в день в течение 1–2 мес. -
Антагонисты ионов кальция. Препараты этой группы обладают специфической способностью тормозить проникновение ионов кальция в миофибриллы и понижать этим активность миофибриллярной АТФазы. Они вызывают расслабление мышечных волокон и уменьшают сопротивление в коронарных и периферических сосудах. Антагонисты ионов кальция улучшают коронарный кровоток и снабжение сердца кислородом, расширяют периферические сосуды и вызывают некоторое понижение системного артериального давления. К препаратам этой группы относятся нифедипин (Коринфар, Фенигидин, Кальцигард ретард), верапамил. Болотная Л. А. (2004) доказала на примере циннаризина (Стугерон) клиническую эффективность антогонистов кальция в лечении ОСД. К «естественным физиологическим блокаторам кальция» также относятся препараты, содержащие магний (Магне В6) [3].
При склероатрофическом лихене к лечению рекомендуется присоединять Ретинол пальмитат 100 000 ЕД в сутки, а местно мази «Солкосерил», «Актовегин», кремы с витамином Е, F.
При единичных очагах поражения можно ограничиться назначением витамина В12 в свечах и фонофореза с Лидазой, Ронидазой, трипсином, хемотрипсином (№ 7–10). Местное лечение ОСД должно состоять из аппликаций наружных средств и физиотерапии. В топической терапии ОСД обычно используются следующие мази: Гепариновая, Гепароид, Троксовазиновая, Бутадионовая, Теониколовая. Препаратами выбора топической терапии являются Димексид, Унитиол, Ронидаза, трипсин, химотрипсин, Лидаза, которые могут применяться в виде аппликаций или вводиться в очаги поражения с помощью электро- и фонофореза. Ронидазу применяют наружно, нанося ее порошок (0,5–1,0 г) на смоченную физиологическим раствором салфетку. Накладывают салфетку на очаг поражения, фиксируя бинтом в течение полусуток. Курс аппликаций продолжают 2–3 нед. Рекомендуется назначать ультрафонофорез Купренила и Гидрокортизона на очаги поражения. При ОСД применяют также магнитотерапию, вакуум-декомпрессию, низкоинтенсивную лазеротерапию. В конце курса терапии можно присоединить массаж очагов поражения. При спаде активности процесса — сероводородные и родоновые ванны [10, 19, 20].
Современные тенденции к уменьшению объема лекарственной терапии способствуют внедрению препаратов, сочетающих в себе несколько терапевтических эффектов. Таким многофакторным действием на организм обладают системные полиэнзимы, представляющие собой стабильную смесь энзимов растительного и животного происхождения, рутина. Обоснованием использования в лечении ОСД «Вобэнзима» (в таблетках и в виде мази) явилось его действие на метаболизм коллагена, способность подавлять образование и расщеплять патологические иммунные комплексы, повышать цитотоксическую активность макрофагов, улучшать микроциркуляцию за счет влияния на тромбоциты и реологические свойства крови, поддерживать нормальное функционирование эндогенных энзимов. Стартовая доза 5 таб. 3 раза в день на фоне основной терапии, далее по показаниям: 3–4 таб. 3 раза в день.
В последние годы широкое применение при лечении различной патологии получила гипербарическая оксигенация (ГБО), способствующая более интенсивному обогащению тканей кислородом, который при повышенном давлении может оказывать также противомикробное действие, особенно в отношении анаэробных микроорганизмов. ГБО увеличивает метаболическую активность митохондрий и их способность к регенерации, нормализует окисление липидов, повышает уровень утилизации кислорода тканями в связи с активацией аэробных процессов в очагах поражения, улучшает микроциркуляцию. На целесообразность использования ГБО при склеродермии указывают ряд авторов [3, 13].
Многие авторы рекомендуют плазмозамещающие препараты декстрана (Декстран, Реомакродекс) [3, 10, 16]. Однако, на наш взгляд, к такой терапии следует прибегать при распространенных, быстропрогрессирующих формах ОСД.
Нами не отмечено значительного эффекта от лечения гормонами, анаболиками и препаратами хинолинового ряда.
В заключение хочется подчеркнуть, что к лечению больных ОСД нужно подходить индивидуально в зависимости от стадии процесса, распространенности, наличия сопутствующих заболеваний. Необходимо объяснить больному целесообразность длительной терапии, тщательного обследования и профилактического лечения.
Литература
-
Белоусова Т. А., Колмогорова И. В., Мокина Е. В. Гемиатрофия лица Ромберга: современный взгляд на проблему // Российский журнал кожных и венерических болезней. 1999, № 5. С. 20–23.
-
Беренбейн Б. А., Студницин А. А. Дифференциальная диагностика кожных болезней. М.: Медицина, 1989. 672 с.
-
Болотная Л. А., Сербина И. М. Современная патогенетическая терапия склеродермии // «Международный медицинский журнал». 1999, № 3. С. 56–58.
-
Болотная Л. А., Шахова Ф. Б., Сербина И. М. Новое в патогенезе и терапии ограниченной склеродермии // Вестник дерматогии и венерологии. 2004, № 2. С. 31–34.
-
Бурова Е. А. Склероатрофический лихен вульвы у детей, особенности клиники, патогенеза, лечения // Дис. … канд. мед. Наук. М., 1989. 110 с.
-
Владимирцев В. А., Авдеева Ж. И., Гусева Н. Г. и др. Изучение клеточного иммунного ответа на коллаген 1 типа у больных системной склеродермией // Вопр. ревмат. 1982, № 1. С. 33–38.
-
Гусева Н. Г. Системная склеродермия: клиника, диагностика, лечение // Рос. журн. кож. и вен. болезней. 2002, № 4. С. 5–15.
-
Довжанский С. И. Клинико-иммунологические параллели при ограниченной и системной склеродермии // Рос. журн. кожн. и вен. бол. 2002, № 4. С. 26–29.
-
Домасева Т. В., Бабкин А. В. Спектр атрофии кожи при Лайм-боррелиозе // Восьмой всероссийский съезд дерматовенерологов. Тезисы научных работ, часть 1. Дерматология. Москва, 2001. С. 176.
-
Иванов О. Л. Кожные и венерические болезни // Справочник. М.: Медицина, 1997. 352 с.
-
Коробейникова Э. А., Мартынова Л. М., Анисимова А. В. Клинические аспекты ограниченной склеродермии // Рос. журн. кожн. и вен. бол. 2004, № 3. С. 27–29.
-
Кряжева С. С., Болдырева М. В. Телеангиоэктатическая форма склероатрофического лихена // Российский журнал кожных и венерических болезней. 1996, № 6. С. 27–29.
-
Кряжева С. С., Сапронова Т. И., Булохова Л. М. Гипербарическая оксигинация в комплексной терапии бляшечной склеродермии // Российский журнал кожных и венерических болезней. 1998, № 4. С. 39–41.
-
Кряжева С. С., Сапронова Т. И., Булохова Л. М. К проблеме трансформации ограниченных кожных форм склеродермии в системную // Российский журнал кожных и венерических болезней. 1998, № 6. С. 10–13.
-
Кубанова А. А., Тихонова Л. И. Дерматовенерология в России. Реальность и перспективы // Вестник дерматологии и венерологии. 2004, № 2. С. 4–11.
-
Пономарев А. А., Куликов Е. П., Караваев Н. С., Федосеев А. В. Редкие кожно-висцеральные синдромы. Рязань, 1998. 648 с.
-
Потекаев Н. С., Потекаев Н. Н. Болезнь Лайма и обусловленные ею поражения кожи // Вестник дерматологии и венерологии. 2006, № 6. С. 3–9.
-
Самсонов В. А., Олисова М. О., Милонова Т. И. О взаимосвязи болезни Лайма и очаговой склеродермии // Вестник дерматологии и венерологии. 1996, № 1. С. 8–9.
-
Скрипкин Ю. К. Кожные и венерические болезни. Руководство для врачей в 4-х т. Т. 2 / Под редакцией Ю. К. Скрипкина. М.: Медицина, 1995. 544 с.
-
Смирнов А. В., Главинская Т. А. Современные представления о патогенезе и возможностях терапии ограниченной склеродермии // Нижегородский медицинский журнал. 1997, № 3. С. 73–82.
-
Furst A. Scleroderma: a fascinating, troubling disease // Advanced Practice Nursing journal. 2004. 4 (2).
Ю. А. Галлямова, доктор медицинских наук, доцент
РМАПО, Москва
Системная склеродермия — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 23 марта 2016; проверки требуют 11 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 23 марта 2016; проверки требуют 11 правок.Системная склеродермия (греч. σκληρός — «твёрдый» и δέρμα — «кожа») — аутоиммунное заболевание соединительной ткани, с характерным поражением кожи, сосудов, опорно-двигательного аппарата и внутренних органов (легкие, сердце, пищеварительный тракт, почки), в основе которого лежит нарушение микроциркуляции, воспаление и генерализованный фиброз.
По международной классификации болезней МКБ-10, системная склеродермия имеет две под-формы:[3]
Возможно, заболевание имеет генетическую предрасположенность. Однако, достоверно провоцирующими факторами её появления являются такие внешние вредные факторы, как переохлаждение, вибрация на производстве, перенесенные инфекции нервной системы. Развитие воспаления мелких сосудов приводит к разрастанию вокруг них коллагена и фиброзной ткани, а также специфическое изменение их стенок — утолщение, потеря ими эластичности, возможно даже полное закрытие просвета мелких сосудов. Эти изменения, в свою очередь, приводят к нарушению кровоснабжения всех органов и тканей, вовлеченных в патологический процесс. Недостаточное кровоснабжение тканей приводит к их истончению (например, слизистых пищевода и желудка), или, напротив, утолщению (стенок альвеол в легких), нарушению их основных функций (всасывания в желудочно-кишечном тракте, выведение углекислоты легкими, сокращение мышечных волокон).
Клинические проявления склеродермии отличаются большим разнообразием, поскольку заболевание поражает практически все органы и ткани.
Характерным является поражение кожи, что встречается у большинства больных склеродермией. Диагностическими симптомами являются маскообразность лица (крайне сниженная мимика, производящая впечатление как бы натянутости кожи лица) и изменение кистей рук (худые и малоподвижные пальцы, с крупными ногтями и утолщением концевых фаланг).
Диагноз системной склеродермии является достоверным при наличии одного «большого» или двух «малых» критериев (Американская коллегия ревматологов).
- «Большой» критерий:
- Проксимальная склеродермия: симметричное утолщение кожи в области пальцев, с распространением проксимально от пястно-фаланговых и плюснефаланговых суставов. Изменения кожи могут наблюдаться на лице, шее, грудной клетке, животе.
- «Малые» критерии:
- Склеродактилия: перечисленные выше кожные изменения, ограниченные пальцами.
- Дигитальные рубчики — участки западения кожи на дистальных фалангах пальцев или потеря вещества подушечек пальцев.
- Двусторонний базальный пневмофиброз; сетчатые или линейно-узловые тени, наиболее выраженные в нижних отделах легких при стандартном рентгенологическом обследовании; могут быть проявления по типу «сотового легкого».
Изменение сосудов кистей рук приводит к развитию синдрома Рейно — резкого сосудистого спазма с похолоданием и болью в пальцах. Еще одним специфическим поражением являются суставные изменения при склеродермии. Проявляются они воспалением с довольно быстрым нарушением подвижности суставов и формированием, так называемых, контрактур, то есть необратимой тугоподвижности из-за разрастания фиброзной ткани в суставе и потери эластичности её капсулы.
Из внутренних органов при склеродермии наиболее часто поражаются почки, лёгкие, сердце. Изменения в них приводят к снижению всех функций органа. Например, при поражении почек это проявляется нарастанием почечной недостаточности. В результате развивается общая интоксикация организма в сочетании с потерей белка и ионов.
Большинство изменений при склеродермии — например, мышечные и костные боли, — могут напоминать проявления ревматизма или ревматоидного артрита. Дифференциальная диагностика с этими заболеваниями проводится на основании рентгенологического исследования и иммунных тестов.
В лечении склеродермии базовыми средствами являются препараты, уменьшающие фиброзные изменения сосудов — ферментные препараты на основе лидазы или ронидазы, производные гиалуроновой кислоты и другие. Фармакологическое лечение сочетается с физиотерапией и физкультурой для предотвращения тугоподвижности в суставах.
Прогноз заболевания условно неблагоприятный, современная медицина не может устранить причину возникновения заболевания, воздействуя только на его симптомы. Заболевание хроническое, медленно прогрессирующее, адекватное лечение лишь улучшает качество жизни и замедляет прогрессирование болезни, трудоспособность со временем полностью утрачивается, происходит инвалидизация больного.
Склеродермия признаки, стадии, фото (часть 1)
Здравствуйте Уважаемые читатели моего блога!
Сегодня я хочу вам рассказать о таком, относительно распространенном заболевании, как склеродермия.
Заболевание склеродермия — характеризуется поражением соединительной ткани кожи и внутренних органов (пищевода, легких, опорно-двигательного аппарата, желудочно-кишечного тракта, сердца, почек).
Термин склеродермия дословно переводится с греческого как «твердая кожа».
Различают очаговую (ограниченную, локализованную) и системную склеродермию. Это разные варианты единого патологического процесса, что подтверждается сходными изменениями при обеих формах болезни и случаями трансформации ограниченного процесса в системный.
Пациенты с системной склеродермией находятся на лечении и под наблюдением у ревматологов. Очаговой (локализованной) склеродермией занимаются дерматологи. Поэтому я, как дерматолог, расскажу вам об очаговой склеродермии или морфеа (другое название этого заболевания).
Очаговая склеродермия или морфеа – это хроническое заболевание соединительной ткани, характеризующееся очаговыми воспалительно-склеротическими изменениями кожи и подлежащих тканей без вовлечения в патологический процесс внутренних органов. В типичных случаях у пациентов с ограниченной склеродермией не имеется других признаков, кроме кожных очагов.
Заболеваемость очаговой склеродермией составляет 27 новых случаев на миллион человек в год. Женщины болеют в 3 раза чаще мужчин, причем заболевание встречается чаще у лиц европеоидной расы и азиатов, чем у афро-американцев. Ограниченная склеродермия во всех вариантах наблюдается как у взрослых, так и у детей и может возникнуть в любом возрасте.
Средняя продолжительность клинически активного процесса составляет от 3 до 6 лет. Большинство случаев ограниченной склеродермии разрешается самостоятельно. В хронических случаях заболевание медленно прогрессирует в течение десятилетий. У большинства больных отмечается клиническая ремиссия, то есть полный регресс высыпаний.
Причина склеродермии
Основной причиной склеродермии считается некая генетическая предрасположенность, которая может проявиться при неблагоприятном воздействии целого ряда внешних факторов. Это могут быть острые или хронические инфекции, стрессы, лекарственные препараты, эндокринные нарушения, травмы.
Предполагается, что в Западной Европе и у нас в стране причиной развития заболевания может служить микроорганизм рода Borrelia, которая, часто попадает к человеку при укусе клещей и является причиной болезни Лайма (иксодовый клещевой боррелиоз). Однако, в настоящее время остается открытым вопрос о том, является ли склеродермия кожи истинным проявлением боррелиоза либо боррелиозная инфекция играет роль пускового фактора в развитии склеродермии.
Склеродермия признаки, фото
Выделяют две основные формы очаговой склеродермии: бляшечную и линейную. Иногда отмечают и генерализованную форму.
Бляшечная форма очаговой склеродермии проявляется в форме одной или нескольких ограниченных уплотненных пятен или бляшек обычно с гипо- или гиперпигментацией.
Генерализованная форма представляет собой более тяжелый вариант заболевания, для которого характерно множество очагов, нередко сливающихся и занимающих большую площадь поверхности тела.
Возможно сочетание нескольких форм заболевания, но с точки зрения подходов лечения эти разновидности не особо отличаются друг от друга.
Больные могут предъявлять жалобы на зуд, покалывание, боль, чувство «стянутости» кожи в очагах поражения, ограничение движения в суставах.
Бляшечная склеродермия
Бляшечная склеродермия кожи является самой распространенной формой. Внешне характеризуется наличием одной или нескольких бляшек, располагающихся преимущественно на коже туловища, реже – на голове, шеи, конечностях.
Заболевание в своем развитии проходит три стадии склеродермии – эритемы и отека, уплотнения (склероза) и атрофии.
Стадия эритемы малозаметна для больного. Вначале появляется одно или несколько пятен розово-красного цвета, с нечеткими границами, овальных, округлых или неправильных очертаний, различного диаметра (до 10 см и более), нередко сливающихся друг с другом.
Затем в центральной части пятен появляется уплотнение, и они превращаются в бляшки, которые приобретают беловато-желтоватую окраску (цвет слоновой кости).
Бляшки увеличиваются в размерах, по периферии их определяется сиреневый ободок, свидетельствующий об активности процесса. Поверхность бляшек становится гладкой, блестящей, волосы выпадают, кожный рисунок сглаживается (стадия уплотнения). Иногда на них появляются гиперпигментации и телеангиоэктазии.
Клиническая картина становится типичной: бляшки приобретают плотную деревянистую консистенцию, кожу в пораженном участке невозможно собрать в складку. Болевая и тактильная чувствительность понижается, пото- и салоотделение отсутствуют. В таком виде бляшки могут сохраняться годами, затем их центр постепенно размягчается, западает и в этом месте формируется атрофия и стойкая диспигментация (гипер- или депигментация).
В ряде случаев, особенно при рано начатом лечении, очаг бляшечной склеродермии может исчезнуть, не оставляя атрофии.
Линейная склеродермия
Линейная форма склеродермии встречается реже, в 48% возникает в детском возрасте (детская склеродермия), главным образом у девочек. Является неблагоприятным вариантом течения, т. к. часто переходит в системную склеродермию.
Линейная склеродермия может развиваться в первое и второе десятилетие жизни, в то время как типичный вариант ограниченной склеродермии в локализованной или генерализованной форме наблюдается преимущественно у взрослых.
Поражение обычно развивается сначала на волосистой части головы,
затем распространяется на кожу лба,
спинку носа, напоминая рубец после улара саблей (coup de sabre).
При поражении подкожной ткани, мышц и иногда кости, такая форма линейной склеродермии определяется как гемиатрофия лица или синдром Парри-Ромберга.
Очаги в виде полос могут располагаться и на конечностях.
Течение линейной склеродермии такое же, как и бляшечной: сначала развивается отек, потом – уплотнение, и заканчивается процесс атрофией.
В следующей своей статье я вам расскажу о других более редких формах склеродермии, ее диагностики и о необходимом обследовании.
Жду ваших комментариев и вопросов. Подписывайтесь на мою страничку.
Напоминаю вам, что вы так же можете задать мне личный вопрос на почту моего блога, в разделе индивидуальные консультации.
С уважением Константин Ломоносов.
